داروهای هیپوگلیسمی: بررسی عوامل هیپوگلیسمی
علاوه بر انسولین ، که بصورت تزریقی در بدن بیمار تجویز می شود ، داروهایی وجود دارند که هنگام مصرف خوراکی ، اثر هیپوگلیسمی دارند. از آنها در درمان دیابت نوع 2 استفاده می شود.
داروهایی که خاصیت قند خون برای تجویز خوراکی دارند به دو گروه تقسیم می شوند:
- مشتقات سولفونیل اوره ،
- مگلیتینیدها ،
- biguanides
- تیازولیدین دیون ،
- مهار کننده های آلفا گلوکزیداز ،
- incretinomimetics.

چندین مشتقات سولفونیل اوره وجود دارد:
- نسل 1 - کاربوتامید ، تولبوتامید ، کلرپروپامید و استئو هگزامید ،
- نسل 2 - گلی بنكلامید ، گلیبورنوروریل ، گلیكلازید ، گلیكوكسپید ، گلیكویدون و گلیپیزید ،
- نسل 3 - Glimepiride.
عمل این داروها براساس تحریک سلولهای بتا جزایر لانگرهانس لوزالمعده است که به افزایش رها شدن انسولین خودشان کمک می کند. برای شروع اثر هیپوگلیسمی ، سلولهایی که قادر به تولید انسولین هستند باید در غده بمانند. برخی داروها به افزایش حساسیت بافتهای وابسته به انسولین به انسولین در بدن و کند کردن سنتز گلوکز در کبد و چربی کمک می کنند. این با ضرب گیرنده های انسولین حساس فعال واقع در سلول های هدف و بهینه سازی تعامل آنها حاصل می شود. داروها با افزایش تولید آن بر تولید سوماتوستاتین تأثیر می گذارند و این منجر به کاهش سنتز گلوکاگون می شود.
داروهایی از این گروه برای معالجه دیابت نوع 2 و با رژیم ناکارآمد ، هنگامی که فرم خفیف متوسط می شود ، استفاده می شود.
در صورت عدم وجود علائم كتواسیدوز و بی اشتهایی ، دوره پیچیده و بیماریهای مرتبط با آن ، به بیماران میانسال اختصاص داده می شود كه درمان آن شامل تجویز انسولین بصورت تركیبی است. در صورت نیاز روزانه انسولین به بیش از 40 واحد ، تجویز نمی شود ، یک دوره شدید دیابت ، بارداری ، کتوز ، سابقه اغما دیابتی رخ می دهد. و همچنین با هایپرگلیسمی بیشتر از 13.9 میلی مول در لیتر و گلوکوزوریای شدید ، مشمول رژیم درمانی درمانی توصیه می شود.
عوارض جانبی احتمالی:
- هیپوگلیسمی ،
- احساس تهوع ، استفراغ و اسهال ،
- زردی کلستاتیک ،
- افزایش وزن
- کاهش تعداد لکوسیت ها و پلاکت ها ،
- آگرانولوسیتوز ،
- کم خونی همولیتیک و آپلاستیک ،
- حساسیت های پوستی - خارش ، اریتم و درماتیت.

مصرف طولانی مدت ممکن است به ناپدید شدن اثر تحریک کننده خوب اولیه در سلول های بتا منجر شود. برای جلوگیری از این امر ، آنها می توانند با انسولین ترکیب شوند و یا معالجه درمانی انجام دهند. این به شما امکان می دهد تا پاسخ سلول های بتا به داروهای مصرف شده را برگردانید.
امروزه انتصاب داروهای نسل اول به تدریج کنار گذاشته می شود ، زیرا نسل های دیگر هنگام مصرف دوز کمتر ، اثر کاهش قند بیشتری دارند ، خطر عوارض جانبی کمتر است. به عنوان مثال ، به جای 2 گرم در روز تولبوتامید ، 0.02 گرم گلی بن کلامید تجویز می شود.
در هنگام مصرف گلیبنکلامید یک اثر هیپوگلیسمی برجسته ذکر شده است ، بنابراین در ارزیابی اثر کاهش قند داروهای جدید یک استاندارد است. در مدت کوتاهی کاملاً در روده جذب می شود ، بنابراین در حداقل دوز تجویز می شود.
گلیکلازید نه تنها قند را کاهش می دهد بلکه در پارامترهای خون شناختی و رئولوژی خون نیز تأثیر مفیدی دارد. این از عوارض دیابت مانند رتینوپاتی و ترومبوز جلوگیری می کند.
با توجه به دفع ترجیحی از طریق روده ها ، گلیکویدون برای عملکرد کلیوی با اختلال متوسط شناخته شده تجویز می شود.
گروه مگلیتینیدها شامل Repaglinide و Nateglinide هستند.
رپاگلینید مشتق اسید بنزوئیک است ، اثر کاهش دهنده قند آن مشابه سولفونیل اوره است. عارضه جانبی پیشگیرانه هیپوگلیسمی است. در صورت عدم اختلال در عملکرد کبد و کلیه از احتیاط استفاده می شود.
ناتلیتلین مشتق شده از D- فنیل آلانین است ، اثر کاهنده قند سریع اما ناپایدار دارد.
بیگوانیدها شامل Metformin ، Buformin و Fenformin هستند. عمل بیگانوئیدها بر اساس کاهش سرعت تشکیل گلوکز در سلولهای کبدی ، افزایش جذب بافت آن و بهبود اتصال انسولین به گیرنده های مربوطه است. در عین حال ، آنها سنتز گلوکز از چربی ها را مهار می کنند ، باعث کاهش جذب گلوکز از روده ها ، تقویت سوخت و ساز چربی ها و کاهش شدت سنتز چربی می شوند. بنابراین ، در درمان با بیگوانیدها ، کاهش اشتها ذکر می شود که به کاهش وزن کمک می کند.

آنها در صورت عدم تأثیر رژیم و مصرف مشتقات سولفونیل اوره تجویز می شوند.
- دیابت نوع 1
- کم وزن
- اسیدوز
- کما
- نارسایی قلبی
- انفارکتوس حاد میوکارد ،
- نارسایی تنفسی
- سکته مغزی
- بیماریهای عفونی
- عمل
- اختلال در عملکرد کبد و کلیه ها ،
- بارداری
- شیردهی
- کم خونی
مصرف biguanides می تواند منجر به بروز عوارض جانبی شود: ظهور طعم فلزی در حفره دهان ، اختلالات سوء هاضمه دستگاه گوارش ، آلرژی پوستی ، کم خونی و سایر موارد.
Tiazolidinediones شامل پیوگلیتازون ، سیگلیتازون ، تروگلیتازون ، Rosglitazone و Englitazone است. عمل این داروها بر اساس افزایش حساسیت بافتها به انسولین درون زا ، کاهش تولید لیپیدها در ماهیچه ها و بافت چربی و آزاد سازی گلوکز از کبد است.
مهار کننده های آلفا گلوکوزیداز - آکاربوز و میگللیتول - روند تولید گلوکز در روده را از پلی ساکاریدها و الیگوساکاریدها از مواد غذایی مهار می کنند. این باعث کاهش قند خون می شود. به همین دلیل کربوهیدراتهای خورده شده بدون تغییر از بدن دفع می شوند.
تجویز مهارکننده های آلفا گلوکزیداز به دلیل نقض هضم و جذب کربوهیدرات ها ، ممکن است با اختلالات سوء هاضمه همراه باشد ، که متابولیسم آن در روده بزرگ اتفاق می افتد. به همین دلیل ، درمان با یک رژیم غذایی سخت همراه است ، که دلالت بر محدودیت شدید مصرف کربوهیدرات پیچیده دارد.
آخرین فاکتورهای هیپوگلیسمیک mimetics incretin هستند که آنالوگ incretins هستند. اینتکرین ها هورمون هایی هستند که بعد از غذا توسط سلول های خاص روده تولید می شوند و تأثیر تحریکی در تولید انسولین درون زا دارند. incretinomimetics شامل لیراگلوتید ، لیکسیزناتید ، sitagliptin ، saxagliptin و alogliptin است.
برای تجویز تزریقی
تعیین داروهای انسولین برای دیابت نوع 1 ضروری است ، که دوره آن با اختلال در ترشح و تولید انسولین درون زا توسط سلولهای بتا جزایر پانکراس لنگرهانس مشخص می شود. و برای تثبیت وضعیت بیمار ، تزریق انسولین به روش تزریقی ضروری است.
شرایط نیاز به تجویز انسولین اضافی در دیابت نوع 2:
- کتواسیدوز
- کما hyperosmolar و لاکتیک اسیدوتیک ،
- بیماری های عفونی و چرکی ،
- عمل
- تشدید بیماریهای مزمن ،
- بارداری
- علائم توسعه عوارض شدید سیستم عروقی ،
- کاهش وزن ناگهانی
- توسعه مقاومت در برابر داروهای هیپوگلیسمی خوراکی - سایپرز ، باشگاه دانش
دوز انسولین تجویز شده با میزان کمبود آن مطابقت دارد. دارو ، دوز و مسیر مصرف توسط متخصص غدد بر اساس علائم و نتایج یک مطالعه اضافی تعیین می شود.
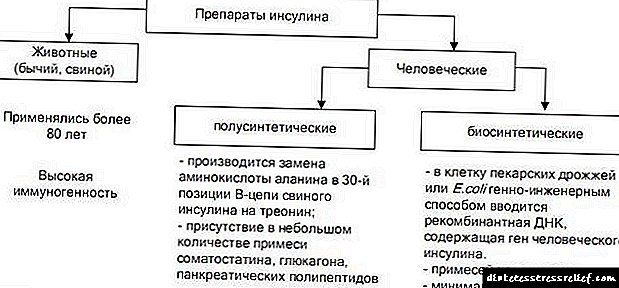
- کوتاه بازی کردن - Insulan ، Actrapid ، Swinsulin و دیگران ،
- مدت متوسط - Semilong ، Protafan ، Semilent ، Rapitard و دیگران ،
- طولانی مدت - نوار انسولین ، اولترالانتین انسولین و دیگران.
در درمان دیابت نوع 1 ، انسولین با مدت های مختلف عمل مطابق نقشه توصیه شده توسط پزشک ، به صورت زیر جلدی در مناطق خاصی تزریق می شود. برای به دست آوردن یک اثر خوب از درمان ، رژیم غذایی الزامی است. فقط انسولین های کوتاه مدت می توانند به صورت داخل وریدی تجویز شوند ، که در توسعه کما مورد استفاده قرار می گیرد.
درمان انسولین می تواند پیچیده باشد:
- سندرم هیپوگلیسمی ،
- آلرژی
- مقاومت به انسولین
- لیپودیستروفی بعد از تزریق ،
- ادم انسولین
برای تجویز انسولین ، به یک سرنگ انسولین یکبار مصرف نیاز دارید ، یک متخصص غدد باید نحوه استفاده از آن را توضیح دهد. انسولین قبل از هر تزریق در یخچال نگهداری می شود و تا دمای اتاق گرم می شود.
روش های دیگری برای تزریق انسولین وجود دارد - پمپ انسولین مجهز به دیسپرس انسولین ، مدل های مختلف قلم سرنگ که برای استفاده مکرر طراحی شده است.
بسیاری از داروهای هیپوگلیسمی وجود دارد که به مبارزه با دیابت کمک می کنند ، اما فقط یک متخصص غدد می تواند یک رژیم درمانی مؤثر را تجویز کند.
خواص و عملکرد مشتقات سولفونیل اوره
 مشتقات سولفونیل اوره به طور تصادفی در اواسط قرن گذشته کشف شد. توانایی چنین ترکیباتی در حالی ایجاد شد که معلوم شد آن دسته از بیمارانی که برای خلاص شدن از بیماری های عفونی داروهای سولفای مصرف می کردند نیز قند خون خود را کاهش می دهند. بنابراین ، این مواد همچنین اثرات قند خون برجسته بر روی بیماران داشتند.
مشتقات سولفونیل اوره به طور تصادفی در اواسط قرن گذشته کشف شد. توانایی چنین ترکیباتی در حالی ایجاد شد که معلوم شد آن دسته از بیمارانی که برای خلاص شدن از بیماری های عفونی داروهای سولفای مصرف می کردند نیز قند خون خود را کاهش می دهند. بنابراین ، این مواد همچنین اثرات قند خون برجسته بر روی بیماران داشتند.
به همین دلیل ، بلافاصله جستجوی مشتقات سولفانیل آمید با توانایی کاهش سطح گلوکز در بدن آغاز شد. این وظیفه به سنتز اولین مشتقات سولفونیل اوره در جهان ، که قادر به حل کیفی مشکلات دیابت بودند ، کمک کرد.
تأثیر مشتقات سولفونیل اوره با فعال شدن سلولهای بتا لوزالمعده ویژه ، که با تحریک و افزایش تولید انسولین درون زا همراه است ، همراه است. پیش نیاز مهم برای تأثیر مثبت ، حضور در لوزالمعده سلولهای زنده و کامل بتا است.
قابل توجه است که با استفاده طولانی مدت از مشتقات سولفونیل اوره ، اثر اولیه عالی آنها کاملاً از بین می رود. این دارو از تأثیر ترشح انسولین متوقف می شود. دانشمندان معتقدند كه این امر به دلیل كاهش تعداد گیرنده های روی سلولهای بتا است. همچنین مشخص شد که پس از وقفه در چنین درمانی ، می توان واکنش این سلول ها به دارو را کاملاً ترمیم کرد.
برخی از سولفونیل اوره ها نیز ممکن است اثر فوق لوزالمعده به بدن دهند. چنین عملی ارزش بالینی قابل توجهی ندارد. اثرات فوق لوزالمعده شامل موارد زیر است:
- افزایش حساسیت بافتهای وابسته به انسولین به انسولین با طبیعت درون زا ،
- کاهش تولید گلوکز کبد.
کل مکانیسم ایجاد این اثرات بر روی بدن به دلیل این واقعیت است که مواد (بطور خاص "گلیمپرید"):
- تعداد گیرنده های حساس به انسولین روی سلول هدف را افزایش دهید ،
- تعامل گیرنده انسولین با کیفیت را بهبود بخشد ،
- عادی انتقال سیگنال گیرنده.
علاوه بر این ، شواهدی وجود دارد که نشان می دهد مشتقات سولفونیل اوره می تواند به یک کاتالیزور برای انتشار سوماتوستاتین تبدیل شود ، که این امر باعث سرکوب تولید گلوکاگون می شود.
سولفونیل اوره
چندین ماده از این ماده وجود دارد:
- نسل اول: "Tolazamide" ، "Tolbutamide" ، "Carbutamide" ، "Acetohexamide" ، "Chlorpropamide" ،
- نسل 2: گلی بنكلامید ، گلیكویدون ، گلكسكسید ، گلیبرنوریل ، گلیكلازید ، گلیپیزید ،
- نسل سوم: گلیمپرید.
تا به امروز ، در کشور ما ، داروهای نسل 1 تقریباً در عمل استفاده نمی شود.
تفاوت اصلی بین داروهای 1 و 2 در درجه های مختلف فعالیت آنها است. سولفونیل اوره نسل دوم می تواند در دوزهای کمتری استفاده شود ، که به کاهش کیفی احتمال عوارض جانبی مختلف کمک می کند.
فعالیت آنها 50 یا حتی 100 برابر بیشتر خواهد بود. بنابراین ، اگر میانگین دوز روزانه موردنیاز داروهای نسل اول باید از 75/0 تا 2 گرم باشد ، بنابراین داروهای نسل دوم در حال حاضر دوز 0.02-0.012 گرم را تأمین می کنند.
برخی از مشتقات هیپوگلیسمی ممکن است از نظر تحمل نیز متفاوت باشند.
محبوب ترین داروها
گلیکلازید - این یکی از آن داروهایی است که اغلب تجویز می شود. این دارو نه تنها یک اثر هیپوگلیسمی کیفی دارد بلکه در بهبود آن نیز نقش دارد:
- شاخص های خون شناسی
- خصوصیات رئولوژیکی خون
- سیستم های هموستاتیک ، میکروسیرکولاسیون خون ،
- فعالیت هپارین و فیبرینولیتیک ،
- تحمل هپارین.
علاوه بر این ، گلیکازید قادر است از بروز میکروواسکولیت (آسیب شبکیه) جلوگیری کند ، از بروز تظاهرات تهاجمی پلاکت ها جلوگیری کند ، شاخص جداشدگی را به میزان قابل توجهی افزایش می دهد و خواص یک آنتی اکسیدان عالی را به نمایش می گذارد.
گلیکویدون - دارویی که می تواند برای آن دسته از بیمارانی که عملکرد کلیه مختصری دارند ، تجویز شود. به عبارت دیگر ، به شرط آنکه 5 درصد متابولیت ها توسط کلیه ها و 95 مابقی توسط روده ها دفع شوند
گلیپیزید این یک اثر برجسته است و می تواند یک درجه خطر حداقل در واکنشهای هیپوگلیسمی باشد. این امر باعث می شود که متابولیت های فعال جمع نشود و از بین نرود.
ویژگی های استفاده از مواد خوراکی
قرص های ضد دیابتی می تواند اصلی ترین درمان برای دیابت نوع 2 باشد که مستقل از مصرف انسولین است. چنین داروهایی برای بیماران بالای 35 سال و بدون چنین عوارض دوره ای توصیه می شود:
- کتواسیدوز
- کمبودهای تغذیه ای
- بیماری هایی که به انسولین درمانی فوری نیاز دارند.
آماده سازی سولفونیل اوره برای آن دسته از بیمارانی که حتی با یک رژیم غذایی مناسب ، نیاز روزانه هورمون به انسولین از علامت 40 واحد تجاوز نمی کند ، مشخص نشده است. علاوه بر این ، پزشک در صورت وجود اشکال شدید دیابت ، سابقه کما دیابتی و گلوکوزوری زیاد در برابر پیش زمینه رژیم درمانی مناسب ، آنها را تجویز نمی کند.
 انتقال به درمان با سولفونیل اوره به شرط اختلال در متابولیسم کربوهیدرات ممکن است ، که با تزریق اضافی انسولین در دوزهای کمتر از 40 واحد جبران می شود. در صورت لزوم تا 10 پیکسل ، انتقال به مشتقات این دارو انجام می شود.
انتقال به درمان با سولفونیل اوره به شرط اختلال در متابولیسم کربوهیدرات ممکن است ، که با تزریق اضافی انسولین در دوزهای کمتر از 40 واحد جبران می شود. در صورت لزوم تا 10 پیکسل ، انتقال به مشتقات این دارو انجام می شود.
استفاده طولانی مدت از مشتقات سولفونیل اوره می تواند باعث ایجاد مقاومت شود ، که فقط با درمان ترکیبی با داروهای انسولین قابل غلبه است. در دیابت نوع 1 ، چنین تاکتیکی به سرعت کافی نتیجه مثبت خواهد داد و به کاهش نیاز روزانه انسولین و همچنین بهبود روند بیماری کمک خواهد کرد.
کاهش سرعت پیشرفت رتینوپاتی به دلیل سولفونیل اوره مشاهده شده است ، و رتینوپاتی دیابتی یک عارضه جدی است. این ممکن است به دلیل فعالیت آنژیوپروتیکی مشتقات آن بویژه موارد متعلق به نسل 2 باشد. با این حال ، احتمال خاصی از اثر آتروژنیکی آنها وجود دارد.
لازم به ذکر است مشتقات این دارو را می توان با انسولین و همچنین بیگوانیدها و "آکاربوز" ترکیب کرد. این ممکن است در مواردی که سلامت بیمار حتی با 100 واحد تجویز انسولین در روز بهبود نیابد.
با استفاده از داروهای کاهش دهنده قند سولفونامید ، باید به یاد داشته باشید که فعالیت آنها می تواند کند شود:
- ضد انعقاد غیر مستقیم ،
- سالیسیلات ،
- بوتیون
- اتیونامید
- سیکلوفسفامید ،
- تتراسایکلین ها
- کلرامفنیکل
 هنگام استفاده از این وجوه علاوه بر داروهای سولفا ، ممکن است متابولیسم مختل شود و این منجر به ایجاد قند خون خواهد شد.
هنگام استفاده از این وجوه علاوه بر داروهای سولفا ، ممکن است متابولیسم مختل شود و این منجر به ایجاد قند خون خواهد شد.
اگر مشتقات سولفونیل اوره را با ادرارآورهای تیازیدی (به عنوان مثال "هیدروکلروتیازود") و BKK ("نیفدیپین" ، "دیلتیازم") در دوزهای زیاد ترکیب کنید ، پس می توانید antagonism شروع به توسعه کنید. تیازیدها با باز شدن کانالهای پتاسیم ، اثر مشتقات سولفونیل اوره را مسدود می کنند. LBCs منجر به اختلال در تأمین یونهای کلسیم به سلولهای بتا لوزالمعده می شود.
مشتقات حاصل از سولفونیل اوره تأثیر و تحمل مشروبات الکلی را تا حد زیادی بالا می برد. این به دلیل تاخیر در روند اکسیداسیون استالدهید است. تظاهرات واکنشهای ضد ویروس مانند نیز ممکن است.
علاوه بر هیپوگلیسمی ، عواقب نامطلوب می تواند شامل موارد زیر باشد:
- اختلالات سوء هاضمه
- زردی کلستاتیک ،
- افزایش وزن
- کم خونی آپلاستیک یا همولیتیک ،
- توسعه واکنش های آلرژیک ،
- لکوپنی برگشت پذیر ،
- ترومبوسیتوپنی
- آگرانولوسیتوز
مگلیتینیدها
تحت مگلیتینیدها باید تنظیم کننده های عادی را درک کرد.
رپاگلینید مشتق اسید بنزوئیک است. این دارو در ساختار شیمیایی با مشتقات سولفونیل اوره متفاوت است ، اما تأثیر یکسانی بر روی بدن دارند. Repaglinide کانالهای پتاسیم وابسته به ATP را در سلولهای بتا فعال مسدود می کند و باعث تولید انسولین می شود.
پاسخ بدن نیم ساعت بعد از خوردن غذا می آید و با کاهش قند خون آشکار می شود. بین وعده های غذایی ، غلظت انسولین تغییر نمی کند.
مانند داروهای مبتنی بر سولفونیل اوره ، اصلیترین عارضه جانبی جانبی هیپوگلیسمی است. بسیار دقیق ، این دارو برای بیمارانی که نارسایی کلیوی یا کبدی دارند توصیه می شود.
ناتاتلینید مشتقی از D- فنیل آلانین است. این دارو از نظر سایر داروهای مشابه در راندمان سریعتر ، اما پایدارتر است. لازم است از دارو برای دیابت نوع 2 استفاده شود تا از نظر کیفی قند خون بعد از غذا را کاهش دهد.
 بیگوانیدها از دهه 70 قرن گذشته شناخته شده بودند و توسط سلولهای بتا لوزالمعده برای ترشح انسولین تجویز می شدند. تأثیر آنها با مهار گلوکونوژنز در کبد و افزایش توانایی دفع گلوکز تعیین می شود. علاوه بر این ، این ابزار می تواند غیرفعال کردن انسولین را کند کرده و اتصال آن به گیرنده های انسولین را افزایش دهد. در این فرایند ، متابولیسم و جذب گلوکز افزایش می یابد.
بیگوانیدها از دهه 70 قرن گذشته شناخته شده بودند و توسط سلولهای بتا لوزالمعده برای ترشح انسولین تجویز می شدند. تأثیر آنها با مهار گلوکونوژنز در کبد و افزایش توانایی دفع گلوکز تعیین می شود. علاوه بر این ، این ابزار می تواند غیرفعال کردن انسولین را کند کرده و اتصال آن به گیرنده های انسولین را افزایش دهد. در این فرایند ، متابولیسم و جذب گلوکز افزایش می یابد.
بیگوانیدها قند خون فرد سالم و افرادی که از دیابت نوع 2 رنج می برند کاهش نمی یابد (به شرط روزه گرفتن در شب).
biguanides هیپوگلیسمیک می تواند در ایجاد دیابت نوع 2 استفاده شود. علاوه بر کاهش قند ، این دسته از داروها با مصرف طولانی مدت آنها به طور مطلوب بر متابولیسم چربی تأثیر می گذارند.
در نتیجه استفاده از داروهای این گروه:
- لیپولیز فعال می شود (فرآیند تقسیم چربی ها) ،
- کاهش اشتها
- وزن به تدریج به حالت عادی برمی گردد.
در برخی موارد ، استفاده از آنها با كاهش محتوای تری گلیسیرید و كلسترول در خون همراه است ، می توان گفت كه biguanides قرص هایی برای كاهش قند خون است.
در دیابت نوع 2 ، نقض متابولیسم کربوهیدرات ممکن است با مشکلات در متابولیسم چربی همراه باشد. تقریباً در 90 درصد موارد ، بیماران دچار اضافه وزن هستند. به همین دلیل ، با ایجاد دیابت ، در کنار چاقی فعال ، لازم است از داروهایی استفاده شود که سوخت و ساز چربی را عادی می کنند.
اصلی ترین نشانه استفاده از بیگوانیدها دیابت نوع 2 است. یک داروی آماده به ویژه در مقابل زمینه وزن اضافی و رژیم درمانی ناکارآمد یا اثر بخشی کافی از داروهای سولفونیل اوره لازم است. عمل بیگوانیدها در صورت عدم انسولین در خون رخ نمی دهد.
مهار کننده های گلوکز آلفا از تجزیه پلی ساکاریدها و الیگوساکاریدها جلوگیری می کنند.میزان جذب و تولید گلوکز کاهش می یابد و از این طریق هشداری در مورد پیشرفت هایپرگلیسمی بعد از مصرف وجود دارد. کلیه کربوهیدرات هایی که با غذا مصرف شده اند ، در حالت غیرقابل تغییر ، وارد قسمت های پایین روده کوچک و بزرگ می شوند. جذب مونوساکاریدها تا 4 ساعت ادامه دارد.
بر خلاف داروهای سولفا ، مهارکننده های گلوکز آلفا باعث افزایش ترشح انسولین نمی شوند و نمی توانند باعث هیپوگلیسمی شوند.
در نتیجه بررسی ها ، ثابت شد که درمان با کمک "آکاربوز" ممکن است با کاهش احتمال ایجاد بارهای جدی آترواسکلروز همراه باشد.
استفاده از چنین مهارکننده ها می تواند به صورت مونوتراپی باشد و همچنین آنها را با سایر داروهای خوراکی که قند خون را کاهش می دهند ترکیب کند. دوز اولیه معمولاً 25 تا 50 میلی گرم بلافاصله قبل یا در طول وعده های غذایی است. با درمان بعدی ، میزان دوز را می توان به حداکثر افزایش داد (اما بیشتر از 600 میلی گرم نیست).
علائم اصلی برای تعیین مهار کننده های آلفا گلوکزیداز عبارتند از: دیابت نوع 2 با رژیم درمانی ضعیف ، دیابت نوع 1 ، اما در معرض ترکیبی از درمان.
داروهای محبوب هیپوگلیسمی و آنالوگهای آنها
دیابت قندی یک آسیب شناسی شایع است که تعداد زیادی از افراد را مبتلا می کند. این بیماری به انسولین وابسته است (نوع 1) و مستقل (نوع 2). در شکل اول ، معرفی آن لازم است ، و در حالت دوم - تجویز قرص هایپوگلیسمی خوراکی.
| ویدیو (برای پخش کلیک کنید) |
عمل داروهای هیپوگلیسمی خوراکی با هدف کاهش قند خون انجام می شود. این مکانیسم مبتنی بر اتصال انسولین به گیرنده های آن است که به آن اجازه می دهد تا متابولیسم قند را تحت تأثیر قرار دهد. در نتیجه ، سطح گلوکز به دلیل اینکه میزان مصرف آن در بافتهای محیطی افزایش می یابد و تولید قند در کبد مهار می شود ، پایین می آید.
| ویدیو (برای پخش کلیک کنید) |
تأثیر عوامل خوراکی همچنین با تحریک سلولهای β- لوزالمعده همراه است ، که در آنها تولید انسولین درون زا تقویت می شود. داروها باعث افزایش فعالیت دومی ، در اتصال سریع آن به گیرنده ها می شوند و این باعث افزایش جذب قند در بدن می شود.
انسولین ماده اصلی مورد نیاز افراد مبتلا به دیابت است. اما علاوه بر او داروهای بسیار بیشتری برای تجویز خوراکی وجود دارد که خاصیت کمبود قند خون دارند. آنها به شکل قرص تولید می شوند و به صورت خوراکی در درمان دیابت نوع 2 مصرف می شوند.
داروها به عادی سازی قند خون کمک می کنند. چندین گروه از داروها وجود دارند. اینها شامل سولفونیل اوره ها ، مگلیتینیدها ، بیگوانیدها ، مهار کننده های آلفا گلوکزیداز است.
برای تزریق تزریقی از انسولین استفاده می شود. تزریق برای بیماران مبتلا به دیابت نوع 1 بسیار مهم است. این مرحله از آسیب شناسی با نقض تولید انسولین درون زا همراه است. بنابراین ، برای عادی سازی شرایط بیمار ، با جایگزینی با انسولین مصنوعی ، جایگزینی درمانی لازم است.
شرایطی وجود دارد که استفاده از انسولین برای دیابت نوع 2 ضروری است. این موارد عبارتند از:
- کتواسیدوز
- کما
- بیماریهای عفونی یا چرکی.
- مداخله جراحی.
- دوره های تشدید بیماری های مزمن.
- فرزند داشتن.
- وجود تخلفات جدی در عملکرد رگ های خونی.
- کاهش وزن ناگهانی.
- ظهور مقاومت در برابر قرص هایپوگلیسمی خوراکی.
دوز انسولین توسط پزشک معالج به شدت تعیین می شود. به همان اندازه ماده ای که بیمار فاقد آن است وارد کنید. با گذشت زمان ، ابزار تأثیر متفاوتی دارد: کوتاه ، متوسط و طولانی.
طبق برنامه تهیه شده توسط پزشک ، این دارو در زیر پوست به قسمتهای خاصی از بدن تزریق می شود.به صورت داخل وریدی ، این ماده فقط با ایجاد کما ، با استفاده از یک ماده کوتاه اثر تزریق می شود.
انسولین درمانی می تواند به پیامدهای منفی احتمالی منجر شود. ممکن است بیمار سندرم هیپوگلیسمی ، یک واکنش آلرژیک ، مقاومت به انسولین ، لیپودیستروفی ، تورم را تجربه کند.
انسولین با استفاده از سرنگ یا پمپ مخصوص تزریق می شود. گزینه دوم بسیار راحت تر برای استفاده است و می توان بارها و بارها از آن استفاده کرد.
پزشکی چندین نسل از این ابزار را ارائه می دهد. اولین مورد شامل قرص های خوراکی "تولبوتامید" ، "کاربوتامید" ، "استئو هگزامید" ، "کلروپروپامید" ، از طرف دوم - "گلیسویدون" ، "گلیزوکسید" ، "گلیکلازید" ، "گلیپیزید" و تا سوم - "گلیمپرید" است.
اکنون ، داروهای هیپوگلیسمی نسل اول عملاً در معالجه دیابت استفاده نمی شوند. داروهای گروههای مختلف از نظر میزان فعالیت متفاوت هستند. به معنای 2 نسل فعال تر است ، بنابراین در دوزهای کوچک استفاده می شود. این امر از بروز یک اثر جانبی جلوگیری می کند.
پزشکان بسته به نوع بالینی ، داروهای خوراکی را ترجیح می دهند. در مبارزه با قند خون بالا ، قرص های زیر خود را به خوبی ثابت کرده اند:
- گلیکویدون این دارو برای تجویز خوراکی برای بیماران مبتلا به نقص جزئی فعالیت کلیه تجویز می شود. این ابزار به کاهش سطح قند خون ، بهبود وضعیت بیمار کمک می کند.
- "گلیپیزید." قرص های خوراکی در دیابت تأثیر قابل توجهی دارند ، عملاً واکنشی منفی نشان نمی دهند.
داروهای خوراکی کاهش دهنده قند - اصلی ترین روش درمانی برای دیابت نوع 2 ، که وابسته به انسولین نیست. داروهای هیپوگلیسمی دارویی برای بیماران بالای 35 سال تجویز می شود ، همچنین به شرط آنكه بیماران فاقد كتواسیدوز ، سوء تغذیه ، بیماری هایی باشند كه برای درمان آنها فوریت انسولین لازم است.
قرص های سولفونیل اوره مجاز به استفاده افرادی نیست که روزانه به مقادیر زیادی انسولین نیاز دارند ، از بیماری دیابت شدید ، کما دیابتی و افزایش گلوکوزوری رنج می برند.
با طولانی شدن درمان با قرص های خوراکی ، مقاومت در بدن ایجاد می شود که تنها با کمک درمان پیچیده با انسولین قابل کنترل است. برای بیماران مبتلا به دیابت نوع اول ، این روش درمانی به موفقیت سریع و همچنین کاهش وابستگی به انسولین بدن کمک می کند.
قرص ها را می توان با انسولین ، بیگوانیدها ترکیب کرد در صورتی که بیمار هنگام مصرف دوزهای زیاد انسولین در روز احساس بهتری نداشته باشد. ترکیبی از چنین عواملی مانند Butadion ، Cyclophosphamide ، Levomycetin منجر به وخیم تر شدن عملکرد مشتقات می شود.
با ترکیبی از سولفونیل اوره ها با دیورتیک ها و CCB ، ممکن است تضاد ایجاد شود. به طور جداگانه ، لازم به ذکر است که هنگام مصرف قرص از الکل استفاده کنید. مشتقات بر افزایش عملکرد الکل تأثیر می گذارد.
وجوه در نظر گرفته شده باعث آزاد شدن هورمون انسولین در خون می شود. یکی از آنها Repaglinide است. این مشتق اسید بنزوئیک اسید است. این ماده با سایر داروهای سولفونوره متفاوت است ، اما تأثیر آن بر بدن یکسان است. دارو ترشح انسولین را تحریک می کند.
بدن با كاهش سطح گلوكز در خون بيمار ، بعد از 30 دقيقه به دريافت پاسخ مي دهد. قرص های خوراکی رپاگلینید باید در بیمارانی که به نارسایی کبدی و کلیوی مبتلا هستند ، با احتیاط مصرف شود.
داروی دیگری که مربوط به مگلیتینیدها است ، ناتگلینید است. این مشتق D-phenylalanine است. قرص های خوراکی بسیار مؤثر هستند ، اما دوام زیادی ندارند. مصرف این دارو برای افراد مبتلا به دیابت نوع 2 توصیه می شود.
آنها با هدف سرکوب تولید گلوکز در کبد و تقویت دفع آن از بدن انجام می شوند.همچنین ، عوامل خوراکی باعث تحریک فعالیت انسولین ، در ارتباط بهتر آن با گیرنده های آن می شوند. این به شما امکان می دهد فرآیندهای متابولیکی را نرمال کنید و جذب قند را افزایش دهید.
بیگوانید در حضور دیابت نوع 2 تأثیر مثبت دارد ، باعث کاهش قند خون در خون فرد سالم نمی شود. علاوه بر کاهش قند ، چنین داروهایی با مصرف طولانی مدت تأثیر مفیدی بر متابولیسم چربی ها در بدن دارند. این بسیار مهم است ، زیرا افراد دیابتی اغلب چاق هستند.
هنگام مصرف قرص ، روند تقسیم چربی ها عادی می شود ، میل به خوردن کاهش می یابد ، وضعیت بیمار به تدریج ترمیم می شود. گاهی اوقات استفاده از این گروه از داروها باعث کاهش سطح تری گلیسیرید و کلسترول در خون می شود.
قرص های خوراکی این گروه به سرکوب روند تقسیم کربوهیدرات ها کمک می کند. در نتیجه ، جذب ضعیف قند رخ می دهد ، تولید آن کاهش می یابد. این امر به جلوگیری از افزایش قند خون یا قند خون کمک می کند. کربوهیدراتهای مصرف شده توسط شخص مبتلا به غذا به همان شکل که وارد بدن می شوند وارد روده می شوند.
نشانه اصلی برای تعیین چنین قرص های خوراکی ، دیابت نوع 2 است که با رژیم های غذایی قابل کنترل نیست. آنها همچنین یک روش درمانی برای نوع اول آسیب شناسی تجویز می کنند ، اما فقط به عنوان بخشی از یک درمان جامع.
پزشکان در درجه اول ترجیح می دهند قرص های خوراکی به نام "Glidiab" را به بیماران تجویز کنند. ماده فعال آنها گلیکلازید است. این دارو تأثیر قابل توجهی در کاهش قند خون ، بهبود پارامترهای خونشناسی ، خاصیت خون ، هموستاز ، گردش خون دارد.
ابزار از آسیب شبکیه جلوگیری می کند ، اثر منفی پلاکت ها را از بین می برد ، خاصیت آنتی اکسیدانی دارد. در صورت حساس بودن به اجزای دارو ، دیابت نوع 1 ، کتواسیدوز ، کما ، نارسایی کلیه و کبد ، تحمل کودک و تغذیه کودک ، سن کمتر از 18 سال نمی توانید آن را تجویز کنید.
قرص های خوراکی خوراکی باعث افزایش تولید انسولین توسط لوزالمعده ، بهبود ترشح این ماده می شوند. همچنین بر رشد حساسیت بافتهای محیطی به انسولین مطلوب تأثیر می گذارد. این دارو برای دیابت نوع 2 در طی مونوتراپی یا همراه با متفورمین یا انسولین تجویز می شود.
مصرف قرص برای مبتلایان به کتواسیدوز ، اغما ، حساسیت بالا به دارو ، بیماری شدید کبد یا کلیه ، عدم تحمل لاکتوز ، عدم لاکتاز در بدن مجاز نیست. همچنین ، شما نمی توانید از دارو برای زنان باردار و شیرده استفاده کنید ، کودکان.
به شکل قرص خوراکی با نام "L- تیروکسین" موجود است. اختصاص به منظور بهبود فرایندهای متابولیک کربوهیدرات ها و سایر مواد مهم ، تقویت کار قلب و عروق خونی ، سیستم عصبی.
استفاده از داروی خوراکی برای بیمارانی که از عدم تحمل فردی به اجزای آن ، تیروتوکسیکوز ، سکته قلبی ، میوکاردیت ، نارسایی آدرنال ، حساسیت به گالاکتوز ، کمبود لاکتاز و ضعیف جذب قند ممنوع است.
قرص ها میزان قند خون را کاهش می دهند ، گسترش قند در بدن را عادی می کنند. اگر رژیم غذایی و ورزش نتیجه مطلوبی را به همراه نیاوردند ، برای بیماران مبتلا به دیابت نوع 2 درمانی توصیه می شود.
موارد منع مصرف بسیاری از داروهای خوراکی وجود دارد. استفاده طولانی مدت بر سلامتی انسان تأثیر منفی می گذارد. استفاده از متفورمین با حساسیت به دارو ، اغما ، کتواسیدوز ، نارسایی کبد ، نارسایی کلیه ، آسیب شناسی شدید عفونی ، جراحی گسترده ، الکلیسم مزمن ، مسمومیت ، تحمل کودک و کودکان زیر 10 سال مجاز نیست.
لیست مواد هیپوگلیسمی همچنین شامل تیامازول - ماده فعال داروی خوراکی "تیروزول" است. برای کاهش تولید هورمونهای تیروئید برای تیروتوکسیکوز تجویز می شود. از بین بردن این بیماری در حضور دیابت بسیار مهم است.
توصیه نمی شود قرص هایی برای آگرانولوسیتوز ، عدم تحمل فردی به دارو ، گرانولوسیتوپنی ، استفاده از لووتیروکسین سدیم در زمان تحمل کودک ، کلستاز ، کودکان زیر 3 سال توصیه نشود. با احتیاط شدید ، برای افرادی که از نارسایی کبدی رنج می برند ، داروی خوراکی لازم است.
دیابت قندی یک بیماری جدی است که نیاز به درمان دارد. رژیم درمانی لازم باید توسط پزشک معالج تهیه شود. تاکتیک های نادرست برای مبارزه با آسیب شناسی می تواند عواقب خطرناکی برای زندگی و سلامتی انسان به همراه داشته باشد.
از داروهای هیپوگلیسمی برای درمان دیابت استفاده می شود. این داروها باعث افزایش تولید انسولین در لوزالمعده و افزایش حساسیت سلولهای هدف به عملکرد این هورمون می شوند. لیست داروها بسیار گسترده است ، زیرا این تعداد زیادی از مواد فعال و نام تجاری دارند.
برای کاهش قند خون از داروهای مصنوعی هیپوگلیسمی مصنوعی برای دیابت نوع 2 استفاده می شود. عمل آنها با شروع تولید انسولین خود توسط سلولهای بتا جزایر انسانی لانگرهانس همراه است. این روند است که با افزایش قند خون مختل می شود. انسولین نقش یک کلید را در بدن بازی می کند ، به لطف آن گلوکز ، که یک ذخیره انرژی است ، می تواند به داخل سلول نفوذ کند. به یک مولکول قند وصل می شود و بدین ترتیب به سیتوپلاسم سلول نفوذ می کند.
مواد هیپوگلیسمیک می توانند تولید سوماتوستاتین را افزایش دهند و به طور خودکار باعث کاهش سنتز گلوکاگون می شوند.
داروهایی که برای درمان دیابت استفاده می شود در هضم گلوکز به داخل سلول نقش دارند ، بنابراین بدن از انرژی مصرف شده با غذا استفاده می کند. علاوه بر این ، برخی از داروها می توانند حساسیت بافت ها به حجم کمی انسولین که توسط لوزالمعده تولید می شود ، افزایش دهند. مواد ضد دیابتی می توانند روابط گیرنده انسولین و تولید سیگنالی که به مغز ارسال می شود را برای تولید مقدار زیادی از این هورمون بهبود بخشد.
بسته به مکانیسم عمل ، به دلیل کاهش مقدار قند در خون ، تمام داروها به چندین گروه از مواد تقسیم می شوند. این دسته از داروهای کاهش دهنده قند وجود دارد:
داروهای کاهش دهنده قند را می توان به چند گروه تقسیم کرد.
- سولفونیل اوره و مشتقات آن ،
- گلوکزیدازهای مهاری آلفا ،
- مگلیتینیدها ،
- biguanides
- تیازولیدین دیون ،
- ترشح انسولین افزایش - incretinomimetics.
بیگوانیدها ، که متفورمین به آن تعلق دارد ، وظیفه کاهش ترشح گلوکز توسط کبد از پروتئین ها و چربی ها را دارد و همچنین باعث کاهش مقاومت بافتی به انسولین می شود. انسولین ها که در اصل حاوی سولفونیل اوره هستند ، مانند مگلیتینیدها ، می توانند ترشح هورمون موجود در لوزالمعده را تقویت کنند. گلیتازون ها مقاومت بدن در برابر ماده را کاهش داده و تولید داخلی قند را سرکوب می کنند. داروهایی مانند مهار کننده های آلفا گلوکزیداز می توانند جذب گلوکز از محصولات غذایی را کاهش داده و ضمن کاهش پرش در پلاسمای خون.
اینها داروهای ضد دیابتی هستند که بدون استفاده از تزریق می توانند به صورت خوراکی مصرف شوند. آنها در مراحل اولیه بیماری با مقادیر کمی از داروهای مورد استفاده و مقدار کمی از آنها استفاده می شوند. بیشتر اوقات ، از کپسول یا قرص استفاده می شود. تجویز خوراکی برای بیمار راحت است ، به مهارت و شرایط اضافی برای اجرا احتیاج ندارد.
دیابت نوع 2 نیز به عنوان تزریق استفاده می شود.این امر در صورت نیاز به دوزهای بالای ماده فعال ، امکان پذیر است که بیمار نیاز به مصرف قرص های زیادی دارد. این نوع تجویز برای بیماران غیر تحمل بودجه و همچنین در صورت بروز مشکلات شدید دستگاه گوارش قابل قبول است. استفاده از داروهای تزریقی برای اختلالات روانی بیمار که در استفاده طبیعی از مواد ضد دیابتی در داخل تداخل دارد ، نشان داده شده است.
طبقه بندی داروهای کاهش دهنده قند ، متشکل از رایج ترین مؤلفه های مؤثر:
این دارو ممکن است بر پایه سدیم لووتیروکسین باشد.
- تولبوتامید
- کاربامید ،
- کلرپروپامید
- گلی بن کلامید ،
- گلیپیزید
- گلیکلازید
- glimepiride
- لووتیروکسین سدیم ،
- متفورمین هیدروکلراید ،
- تیامازول ،
- گلیسیدون
- repaglinide.
داروهای موجود در بازار با همین ترکیب می توانند نامهای مختلفی داشته باشند.
مشتق از نسل جدیدی از سولفونیل اوره ها. در تقویت تولید اولیه انسولین خود توسط سلولهای بتا لوزالمعده شرکت می کند. این ماده به طور موثری قله های افزایش قند خون را با حفظ مداوم سطح خود در همان مقادیر ، صاف می کند. علاوه بر این ، دارویی که براساس آن باشد ، می تواند ترومبوز را مهار کند و تعداد عوارض دیابت را کاهش دهد.
همچنین به انواع سولفونیل اوره اشاره دارد ، اما می توان از آن برای دیابت نوع 1 استفاده کرد. ترشح انسولین را تقویت می کند و کانال های پتاسیم سلول های بتا را تحت تأثیر قرار می دهد. تأثیر دارو دوام زیادی ندارد و بنابراین ، پس از 5-8 ساعت دوز دوم لازم است. از این وسیله برای نقض کبد یا کلیه یا کتواسیدوز دیابتی شدید استفاده نمی شود.
یک داروی هیپوگلیسمی که با هورمون تیروئید ترشح شده توسط غده تیروئید یکسان است. این ماده در ترکیب با داروهای دارای ترکیب متفاوت استفاده شده و باعث جذب بهتر انسولین به همراه گلوکز توسط سلولهای هدف می شود. بنابراین ، مقدار قند خون به سرعت کاهش می یابد. اغلب برای کما قند خون استفاده می شود ، زیرا اثر سریع و قابل توجهی دارد.
متعلق به لیست داروهای گروه بیگوانید است و باعث اختلال در جذب گلوکز در روده می شود ، از تشکیل گلوکاگون در کبد جلوگیری می کند. این امر به کاهش نیاز به تولید انسولین کمک می کند. مناسب بیمارانی که به دلیل پرخوری چاق هستند. این ماده تعادل لیپوپروتین خون را عادی می کند و از ایجاد آترواسکلروز و اختلالات دیواره عروقی جلوگیری می کند.
این ماده مهار کننده هورمون تیروئید است و در صورت مصرف بیش از حد داروهای هیپوگلیسمی مورد استفاده قرار می گیرد ، این امر به ویژه در افزایش مصرف لوتیروکسین سدیم صدق می کند. برای خرید دارویی بر اساس این ماده ، شما قطعاً به یک نسخه نیاز دارید ، زیرا این یک داروی قوی است که در صورت استفاده نادرست ، می تواند منجر به واکنش های آلرژیک یا حتی مرگ بیمار شود.
مروری بر داروهای کاهش دهنده قند برای دیابت نوع 2
داروهای کاهش دهنده قند برای دیابت نوع 2 اساس درمان دارویی آسیب شناسی را تشکیل می دهد. داروهای هیپوگلیسمی برای تجویز خوراکی زمانی تجویز می شوند که با کمک رژیم درمانی و عادی سازی فعالیت بدنی امکان دستیابی به جبران بیماری وجود ندارد. تمام قرص های حاوی قند علائم و ویژگی های خاص خود را دارند که هنگام تجویز برای بیمار خاص مورد توجه قرار می گیرد.
لیست داروهای هیپوگلیسمی خوراکی شامل ده ها دارو است. قرص های کاهش قند همیشه بلافاصله تجویز نمی شوند. در مرحله اولیه بیماری ، معمولاً عادی سازی شاخص های گلوکز در صورتی که دیابتی به رژیم درمانی تجویز شده بپیوندد و روزانه مجموعه ای از تمرینات بدنی را انجام دهد ، امکان پذیر است.
فقط متخصص غدد درون ریز که بیمار را معالجه می کند می تواند به اندازه کافی هیپوگلیسمی را انتخاب کند. هنگام تجویز قرص ، موارد زیر در نظر گرفته می شود:
- جذب روده ،
- تأثیر دارو ،
- دوره دفع ماده فعال بدن ،
- فعالیت دارو در رابطه با مرحله ترشح انسولین ،
- تحمل دارو - سبک زندگی ، بیماریهای همزمان را در نظر بگیرید ،
- احتمال عادت به قرص ها ،
- از طریق آنها اجزای دارویی از طریق اندام ها دفع می شوند - کبد یا کلیه ها ،
- عوارض جانبی
مکانیسم عملکرد PSSP (این اصطلاح به داروهای خوراکی کاهش دهنده قند اشاره دارد) از گروه های مختلف متفاوت است ، زیرا آنها بر اساس اجزای خاصی ساخته شده اند. بیشتر قرص هایپوگلیسمیک سطح گلوکز را به صورت طبیعی عادی می کنند:
- تحریک ترشح انسولین توسط غده ،
- افزایش بهره وری هورمون تولید شده ،
- مقدار قند در اندام ها و خون را کاهش دهید.
طبقه بندی مناسب قرص های کاهش دهنده قند برای دیابت نوع 2 به طبقه بندی آنها کمک می کند. تخصیص:
- سولفونیل اوره ،
- داروها از گروه biguanides ،
- مهار کننده های آلفا گلیکوزیداز ،
- داروهای تیازولدین دیون ،
- خاک رس
برای تثبیت سطح قند ، بیماران معمولاً از رژیمهای ترکیبی استفاده می کنند - PSSP را از گروه های مختلف مصرف می کند. داروهای جدیدترین نسل در مقایسه با نمونه های سنتی دارای چندین مزیت است ، اما هنگام انتخاب آنها باید تفاوت های ظریف دوره بیماری را در نظر گرفت.
لیست بزرگ داروهای کاهش دهنده قند برای دیابت نوع 2 شامل بیگوآنوئیدها - مواد خوراکی است که در انتقال گلوکز از کبد به اندامها دخالت می کنند و جذب و تجزیه آن را در بافت ماهیچه تسریع می کنند. آنها ترشح هورمون خود را افزایش نمی دهند.
بیگوانیدها تولید مثل لیپوپروتئین ها و اسیدها را مهار می کنند و این امر باعث کاهش بروز تغییرات آترواسکلروتیک می شود. در عین حال ، وزن کاهش می یابد ، که خصوصاً در صورتی که بیمار مبتلا به دیابت نوع 2 دچار چاقی شود ، بسیار مفید است. هنگام معالجه با بیگوانیدها ، احساس گرسنگی مشاهده نمی شود ، که این نیز در تبعیت از رژیم درمانی تأثیر مثبتی دارد.
از مضرات بیگوانیدها می توان به تجمع اسیدها در خون اشاره کرد که منجر به کتواسیدوز می شود. در صورت وجود بیماری قلبی عروقی ، حمله قلبی ، نارسایی کلیوی و تنفسی ، داروهای این گروه برای استفاده ممنوع است. در مورد اصلاح قند در تمام سه ماهه بارداری و در صورت ابتلا به دیابت از الكلی ، منع مصرف دارد.
ماده فعال بیگوانیدها متورفین است ، چندین نوع فرمول قرص بر اساس آن ساخته می شود. لیست آنها شامل موارد زیر است:
- گلوکوفاژ برای دستیابی به نتیجه کاهش قند ، از دارو بدون قطع استفاده می شود. هنگام مصرف ، استفاده از الکل و مواد حاوی اتانول مستثنی نیست. گلوکوفاژ طولانی شامل یک دگردیسی طولانی مدت است.
- باگوم عوارض جانبی بیشتر در هنگام استفاده از دارو در معالجه بیماران سالخورده ثبت می شود.
- سیوفور یک داروی کاهش قند به همراه رژیم کم کربوهیدرات به کاهش سریع وزن کمک می کند.
- Metformin Acre. فعالیت درمانی کامل دارو پس از دو هفته تجویز حاصل می شود.
بیگوانیدها باعث کاهش شدید قند نمی شوند ، اما دوز برای هر بیمار به صورت جداگانه انتخاب می شود.
عمل داروهای خوراکی هیپوگلیسمیک با سولفونیل اوره اساساً بر تحریک عملکرد سلولهای جزایر غده است که در نتیجه باعث افزایش تولید انسولین می شود. در عین حال ، دارو:
- حساسیت گیرنده های بافت به هورمون را بهبود بخشید ،
- مهار گلوکوژنز - تشکیل گلوکز از چربی های رژیم غذایی ، پروتئین ها ،
- فعالیت سلولهای آلفا واقع در لوزالمعده را مهار کرده و مسئول ترشح گلوکاگون - هورمونی با عملکرد مخالف نسبت به انسولین است ،
- از انتشار مواد حاوی گلوکز از سلولهای کبدی جلوگیری می کند.
جدیدترین داروهای هیپوگلیسمی سولفونیل اوره به طور گسترده ای در درمان بیماران دیابتی مورد استفاده قرار می گیرد. از عوارض جانبی احتمالی ، حالت تهوع ، اختلالات گوارشی ، دیسبیوز ، سردرد و اختلال در عملکرد کلیه بیشتر بروز می یابد. منع مصرف برای قرار ملاقات:
- با کاهش تدریجی وزن بدن در بیماران ،
- با عفونت حاد و مداخله جراحی ،
- با بیماری شدید کلیه و کبد.
آنها دارای اثرات تراتوژنیک هستند ، بنابراین برای زنان باردار تجویز نمی شود. گروه سولفونیل اوره شامل موارد زیر است:
- کلرپروپامید. مدت زمان اثر هیپوگلیسمی 24 ساعت است.
- گلی بنکلامید. از اواسط قرن بیستم در درمان دیابت استفاده شده است.
- مانینیل برای دستیابی به یک اثر هیپوگلیسمی مداوم ، قرص ها به طور همزمان در روز نوشیده می شوند.
- گلیپیزید احتیاط برای بیماران روبرو شده است.
- گلیکلازید برای جلوگیری از هیپوگلیسمی ، توصیه می شود به طور مرتب غذا بخورید ، شما نمی توانید یک رژیم غذایی سخت را دنبال کنید.
مصرف بیش از حد آن منجر به هیپوگلیسمی می شود. مشتقات سولفونیل اوره در صورتی که بیشتر سلولهای بتا از دنیا رفته اند بی اثر هستند. در طی پایبندی آنها به رژیم غذایی. به دلایل ناشناخته ، سولفانیلوره در برخی از بیماران خاصیت کمبود قند خون را نشان نمی دهد.
گلینیدها تأثیر تحریکی بر روی سلولهای بتا غده دارند. این داروها به تثبیت سطح گلوکز خون کمک می کنند ، خطر افت شدید بدن در مقایسه با داروهای سولفانیلوره بسیار پایین است.
گلینیدها برای دیابتی در بیمارانی که قند خون آنها به وعده های غذایی با وعده های غذایی بالا می رود ، توصیه می شود. آنها را قبل از غذا سه بار در روز بنوشید.
خاصیت کاهش قند مشابه مشتقات سولفانیلوره است ، استفاده از قرص از این دو گروه به طور همزمان مناسب نیست.
افزایش وزن در هنگام استفاده از آنها وجود ندارد ، پزشکان ترجیح می دهند آنها را به عنوان داروهای کاهش دهنده قند به بیماران دیابتی نوع II تجویز کنند. با استفاده طولانی مدت از گلینیدهای تجویز شده ، خصوصیات هیپوگلیسمی آنها کاهش می یابد.
لیست انواع گل رس شامل دو دارو است:
اولین مورد در قرص های نوونورم ، دوم - در Starlix. رپاگلینید بر خلاف ناتلیتینید ، قند خون را کاهش می دهد که اگر بیمار مبتلا به دیابت طولانی گرسنه باشد ، ظاهر می شود.
گلینیدها محدودیت سنی ندارند ؛ آنها معمولاً همراه با سایر PRSP ها تجویز می شوند. در صورت وجود بیماری کبدی ، با احتیاط از آنها استفاده کنید. این داروها را برای دیابت وابسته به انسولین تجویز نکنید.
تیازولیدین دیون ها یا در غیر این صورت گلیتازون ها حساسیت گیرنده های بافتی به انسولین را بهبود می بخشند. تولید مثل گلوکز سرکوب می شود و در همان زمان مصرف آن افزایش می یابد. شواهدی وجود دارد که نشان می دهد گلیتازون ها می توانند خطر ابتلا به پاتولوژی عروق قلب و عروق را کاهش دهند. اما با وجود این ، تیازولیدین دیون به ندرت در درمان بیماران دیابتی تجویز می شود ، زیرا در تمام مراحل درمانی آنها می توانند:
- منجر به افزایش وزن بدن ، عمدتا به دلیل تجمع مایعات در بدن می شود. ادم اغلب وقوع نارسایی قلبی را تحریک می کند.
- به شکستگی ها کمک کنید. هنگام مصرف گلیتازون ، بافت استخوان رقیق می شود ، چگالی آن کاهش می یابد و کوچکترین ضربه به ترک ایجاد می کند. بنابراین ، داروهایی برای خانم ها در یائسگی تجویز نمی شود یا اگر بیمار عوامل خطر را مشخص کرده است.
- برای ایجاد اگزما. در درمان گلیتازون ها در برخی از بیماران ، تغییرات پوستی ثبت شد.
لیست تیازولیدینونها شامل Rosiglitazone (Avandia ، Roglit) و Pioglitazone (Aktos ، Diaglitazone) است. برای نارسایی کلیه استفاده می شود.
طبق مطالعات پزشکی ، اثر کاهش دهنده قند از مهارکننده های آلفا گلوکزیداز با اختلال در جذب اجزای کربوهیدرات مواد غذایی در روده همراه است. در نتیجه ، قند خون ایجاد نمی شود. مهارکننده های آنزیم باعث افزایش وزن بدن نمی شوند ، اما عوارض جانبی دارند:
- هضم ،
- افزایش تشکیل گاز ،
- اسهال
در صورت پیروی از قوانین پذیرش می توان از واکنش های نامطلوب اجتناب کرد. درمان با مهار کننده های آلفا گلوکوزیداز با دوزهای کمی آغاز می شود. قرصهای حاوی قند را با وعده های غذایی مصرف می کنند ، توصیه می شود رژیم غذایی را دنبال کنید - برای کاهش مصرف کربوهیدرات های هضم نشده. دوز به تدریج افزایش می یابد - تا 25 میلی گرم در هفته.با استفاده صحیح از مهارکننده ها ، عوارض جانبی کاهش می یابد ، معمولاً این اتفاق در طی یک ماه رخ می دهد.
ماده فعال مهارکننده های آنزیم آکاربوز است ، بر اساس آن ، داروهای Vogliboz ، Miglitol ، Glyukobay تولید می شوند.
داروهای هیپوگلیسمی نسل جدید بسیار مؤثر بوده و عوارض جانبی کمی دارند. مهارکننده های دیپپتیدیل پپتیداز در لیست آنها قرار می گیرند ؛ تحت تأثیر آنها ، تولید اینسکرین ، هورمونی که در شکل گیری انسولین تأثیر دارد فعال می شود.
از نسل جدیدی از عوامل هیپوگلیسمی هم به صورت مستقل و هم در ترکیب با سایر PRSP ها استفاده می شود. منجر به افزایش وزن نشود ، با طولانی مدت درمان به خوبی تحمل می شود. نمایندگان:
- ژانویوس قرص هایی با دوز 25 ، 50 یا 100 میلی گرم یک بار در روز با یا بلافاصله بعد از غذا مصرف می شود. Januvia ترشح انسولین را تنها در صورت افزایش قند در بدن افزایش می دهد. بنابراین ، پس از مصرف دارو ، خطر ابتلا به هیپوگلیسمی وجود ندارد. استفاده از دارو نه تنها می تواند برای درمان دیابت بلکه پیشگیری از عوارض دیابتی باشد.
- گالووس ترشح پلی پپتیدها را افزایش می دهد ، حساسیت سلولهای جزایر را افزایش می دهد. ضمن مشاهده رژیم فعالیت بدنی و رژیم درمانی نیز مؤثر است.
طبقه بندی قرص های کاهش دهنده قند مدرن همچنین شامل داروهای جایگزین است. این موارد شامل DiabeNot است. طب طبیعی ، که بر اساس اجزای گیاهی ایجاد شده است ، به این موارد کمک می کند:
- فعال سازی سلولهای بتا ،
- عادی سازی فرآیندهای متابولیک ،
- تمیز کردن لنف و خون ،
- تقویت ایمنی.
آزمایشات بالینی ثابت کرده است که DiabeNot قند موجود در بدن را کاهش داده و از عوارض آن جلوگیری می کند. مصرف دارو باعث بازگرداندن عملکرد لوزالمعده و سلولهای کبدی می شود ، عوارض جانبی ایجاد نمی کند. کپسول ها دو بار در روز مصرف می شوند.
پس از شروع بارداری ، درمان PSSP برای زنان منع مصرف است. بیشتر اجزای کاهش دهنده قند داروها به جفت نفوذ می کنند ، که می تواند بر رشد جنین تأثیر منفی بگذارد.
بعد از برداشتن ، بیماران مبتلا به دیابت به انسولین درمانی منتقل می شوند. این هورمون در دوز مناسب استفاده شده قبلاً PSSP انتخاب شده است.
لازم است به طور مداوم بر شاخص های قند نظارت شود ، یک زن باردار باید مرتباً آزمایش خون و ادرار را انجام دهد. دوره دیابت هنگام بار آوردن کودک نیز به رژیم و استفاده از فعالیت بدنی بستگی دارد.
در حالت ایده آل ، زنان مبتلا به دیابت باید بارداری خود را از قبل برنامه ریزی کنند.
- خاصیت تراتوژنیک عوامل هیپوگلیسمی به طور واضح در هفته های اول پس از برداشت نشان داده می شود که منجر به مرگ جنین می شود.
- اگر زن قصد دارد فرزندی به دنیا آورد ، پزشک معالج ممکن است او را از قبل به انسولین درمانی منتقل کند.
داروهای کاهش قند برای بیماران مبتلا به دیابت توسط پزشک انتخاب می شود. انتخاب مستقل آنها دشوار است و به دلیل عوارض نامطلوب می شود. در مراحل اولیه درمان ، بیمار باید سلامت خود را با دقت کنترل کند ، مرتباً گلوکومتری را انجام دهد. تعیین داروهای هیپوگلیسمی نشانه ای برای لغو رژیم نیست. اگر محدودیت های رژیم غذایی رعایت نشود ، درمان PSSP فایده ای به همراه نخواهد داشت.
چنین داروهایی با هدف کاهش سطح گلوکز به طور مستقیم در خون انسان انجام می شود.
داروهای هیپوگلیسمی ، از جمله آنالوگهای آنها ، یک مکانیسم عملکرد دارند. انسولین شروع به اتصال به گیرنده ها می کند و از این طریق متابولیسم گلوکز را تحت تأثیر قرار می دهد. این داروها همچنین می توانند بر لوزالمعده تأثیر بگذارند.
تمام داروهای هیپوگلیسمی به طور شرطی به چند گروه تقسیم می شوند. توجه داشته باشید که هر گروه ویژگی های خاص خود را دارد ، بنابراین ممکن است طیف عمل دارو متفاوت باشد:
- شایع ترین گروه سولفونیل اوره ها هستند. این گروه به چندین نسل (نسل I ، II و III) تقسیم می شوند.
- گروه دوم مهارکننده های آلفا گلوکزیداز است ، و داروهای کمتری نسبت به گروه اول دارد. این گروه برخلاف گروه اول تحمل هپارین را دارند.
- گروه سوم مگلیتینیدها هستند. اغلب ، به جای این گروه ، آنالوگ های دارویی که شامل بنزوئیک اسید هستند تجویز می شوند.
- گروه چهارم biguanides است.
- پنجم - thiazolidinediones.
- و گروه ششم incretinomimetics است.
هر گروه از داروها طیف عمل خاص خود را دارند. با وجود این واقعیت که آنالوگ داروهای هیپوگلیسمی ترکیب کاملاً مشابهی دارند ، می توانند به طرق مختلفی روی بدن بیمار تأثیر بگذارند. بنابراین ، قبل از جایگزینی یک دارو با آنالوگ به تنهایی ، برای جلوگیری از عوارض جدی لازم است با پزشک مشورت کنید.
قرص گلیدیاب 80 میلی گرم ، بسته 60 قرص (قیمت - 130 روبل)
قرص گلیمپیرید 2 میلی گرم ، بسته 30 قرص (قیمت - 191 روبل)
قرص L- تیروکسین 100 میکروگرم ، بسته 100 قرص (قیمت - 69 روبل)
قرص L-Thyroxine 50 Berlin-Chemie 50 میکروگرم ، بسته 50 قرص (قیمت - 102.5 روبل)
قرص L-تیروکسین 100 برلین-شیمی 100 میلی گرم ، بسته 100 قرص (قیمت - 148.5 روبل)
قرص ال-تیروکسین 150 برلین-شیمی 150 میلی گرم ، بسته 100 قرص (قیمت - 173 روبل)
قرص Metformin 1 گرم ، 60 قرص در هر بسته (قیمت - 250.8 روبل)
قرص Metformin Canon 850 میلی گرم ، بسته 30 قرص (قیمت - 113.7 روبل)
قرص Metformin MV-Teva 500 میلی گرم ، بسته 30 قرص (قیمت - 135.2 روبل)
قرص های تیروزول 5 میلی گرم ، بسته 50 قرص (قیمت - 189.2 روبل)10 میلی گرم ، بسته 50 قرص (قیمت - 370.8 روبل)
در دیابت ، درمان باید جامع باشد: رژیم غذایی ، داروهای هیپوگلیسمی ، ورزش و انسولین در صورت وجود. در حال حاضر داروهای مختلف زیادی وجود دارد که قند خون را کاهش می دهد. پدر من به دیابت مبتلا شد. در ابتدا سیفور تجویز می شد ، اما این دارو اثر مطلوب را نداشت ، به متخصص غدد مراجعه کرد. پزشک متفورمین را تجویز کرد. پدر خیلی بهتر احساس می کرد
در اینجا کاملاً موافقم. به طور تصادفی بیماری او را کشف کرد ، شهادت 14 میلی مول در لیتر را کتک زد. او شروع به مصرف متفورمین و ویتامین ها کرد ، Halvus سعی کرد دو بار مصرف کند ، اثر بدی داشت ، کنار گذاشت. و رژیم و فعالیت بدنی ، امتناع از الکل و سیگار کشیدن یک ضرورت است!
در دیابت نوع 2 ، من بسیاری از داروهای کاهش دهنده قند ، از جمله گلوکوفاژ ، سیوفور و تیروزول را امتحان کردم. اما هرکدام از آنها بدون عوارض جانبی نمی توانند انجام دهند. علاوه بر این ، او اخیراً وزن زیادی به دست آورده است ، و پرتاب کردن با چنین بیماری بسیار دشوار است. متخصص غدد متفورمین را تجویز کرد. عملا هیچ عوارض جانبی به جز کمی تهوع پس از مصرف ندارد. خوشحالم که این یک داروی خانگی و بسیار ارزان است. سطح قند به خوبی تثبیت می شود ، همچنین به عادی سازی وزن کمک می کند.
من موافقم که در فرایند درمان دیابت ، لازم است که به شدت از رژیم کم کربوهیدرات پیروی کنید و ضروری است که قرص های خوراکی با رژیم گره خورده باشند. من اتفاق افتادم که بسیاری از داروهای مختلف کاهش دهنده قند را امتحان کردم. این سیفور و تیروکسول و حتی دیابت است. و در واقع ، هر دارو مزایا و معایب خود را دارد. در حال حاضر من Acarbose مصرف می کنم. قرص ها را با غذا می نوشم ، تقریباً تحمل می شوند ، عوارض جانبی ایجاد نمی کنند. و از همه مهمتر - بر خلاف سایر داروهای کاهش دهنده قند ، آنها در به دست آوردن پوند اضافی کمک نمی کنند ، که این برای من مهم است.
Fadeeva ، دیابت آناستازیا. پیشگیری ، درمان ، تغذیه / Anastasia Fadeeva. - م: کتاب در خواست ، سال 2011. - 176 ج.
Karpova E.V. مدیریت دیابت. فرصت های جدید ، حد نصاب - م. ، 2011. - 208 ص.
Aleshin B.V. توسعه گواتر و بیماری زای گواتر ، خانه انتشارات پزشکی دولتی SSR اوکراین - M. ، 2016. - 192 ص.

بگذارید خودم را معرفی کنم. اسم من النا است. من بیش از 10 سال به عنوان متخصص غدد مشغول به کار هستم. من معتقدم که در حال حاضر در زمینه خودم حرفه ای هستم و می خواهم به همه بازدید کنندگان سایت کمک کنم تا کارهای پیچیده و نه چندان سختی را حل کنند. کلیه مطالب مربوط به سایت جمع آوری و با دقت پردازش می شوند تا در حد امکان تمام اطلاعات لازم را انتقال دهند. قبل از اعمال آنچه در وب سایت شرح داده شده است ، همیشه مشاوره اجباری با متخصصان ضروری است.
داروهای هیپوگلیسمی: بررسی عوامل هیپوگلیسمی
برای خلاص شدن از بیماری دیابت و علائم آن ، از داروهای مخصوصی استفاده می شود که با هدف پایین آوردن سطح قند در خون فرد بیمار انجام می شود. چنین داروهای ضد دیابتی (هایپوگلیسمی) می توانند برای استفاده از تزریق داخل دهان و همچنین خوراکی باشند.
داروهای هیپوگلیسمی خوراکی هیپوگلیسمی خوراکی معمولاً به شرح زیر طبقه بندی می شوند:
- مشتقات سولفونیل اوره (اینها عبارتند از: Glibenclamide ، Glikvidon ، Gliklazid ، Glimepirid ، Glipizid ، Chlorpropamide) ،
- مهار کننده های آلفا گلوکوزیداز ("آکاربوز" ، "میگللیتول") ،
- مگلیتینیدها (ناطلیتینید ، رپاگلینید) ،
- biguanides ("Metformin" ، "Buformin" ، "Fenformin") ،
- thiazolidinediones (Pioglitazon ، Rosiglitazon، Tsiglitazon، Englitazon، Troglitazon)،
- incretinomimetics.
درمان ترکیبی با داروهای هیپوگلیسمی خوراکی در درمان دیابت نوع 2
دیابت نوع 2 (DM) یک بیماری مزمن و پیشرونده است که مبتنی بر مقاومت به انسولین محیطی و اختلال در ترشح انسولین است. با دیابت نوع 2 ، مقاومت عضلات ، بافت چربی و همچنین بافت کبد نسبت به عملکرد انسولین مشاهده می شود.
مقاومت به انسولین در بافت عضلانی زودرسترین و احتمالاً تعیین شده از نظر ژنتیکی است ، که بسیار جلوتر از تظاهرات بالینی دیابت نوع 2 است. سنتز گلیکوژن ماهیچه ای نقش مهمی در جذب گلوکز وابسته به انسولین هم در دیابت طبیعی و هم در دیابت نوع 2 دارد. با این حال ، سنتز گلیکوژن مختل شده نقص در حمل و نقل گلوکز و فسفوریلاسیون ثانویه است.
نقض عملکرد انسولین در کبد با عدم وجود اثر مهاری آن بر روی فرآیندهای گلوکونوژنز ، کاهش سنتز گلیکوژن در کبد و فعال سازی فرآیندهای گلیکوژنولیز مشخص می شود که منجر به افزایش تولید گلوکز توسط کبد می شود (R. A. DeFronzo Lilly Lecture، 1988).
پیوند دیگری که نقش مهمی در رشد قند خون دارد ، مقاومت بافت چربی در برابر عملکرد انسولین ، یعنی مقاومت در برابر اثر ضد پولیشی انسولین است. عدم توانایی انسولین در مهار اکسیداسیون لیپید منجر به آزاد سازی مقدار زیادی اسیدهای چرب آزاد (FFA) می شود. افزایش سطح FFA مانع از انتقال گلوکز و فسفوریلاسیون و کاهش اکسیداسیون گلوکز و سنتز گلیکوژن ماهیچه ها می شود (M. M. Hennes، E. Shrago، A. Kissebah، 1998).
وضعیت مقاومت به انسولین و ریسک بالای ابتلا به دیابت نوع 2 مشخصه افرادی است که به جای توزیع محیطی بافت چربی ، احشایی دارند. این به دلیل ویژگیهای بیوشیمیایی بافت چربی احشایی است: به ضعف به اثر ضد پولیشی انسولین پاسخ می دهد. در بافت چربی احشایی ، افزایش در سنتز فاکتور نکروز تومور مشاهده شد ، که باعث کاهش فعالیت تیروزین کیناز گیرنده انسولین و فسفوریلاسیون پروتئین های بستر گیرنده انسولین می شود. هیپرتروفی چربی در نوع چاقی شکمی منجر به تغییر در ساختار مولکول گیرنده انسولین و اختلال در اتصال آن به انسولین می شود.
مقاومت به انسولین پاسخ بیولوژیکی کافی سلول ها به عمل انسولین است که غلظت کافی آن در خون است. مقاومت به انسولین در بافت مدتها قبل از ایجاد دیابت ظاهر می شود و تحت تأثیر عوامل ژنتیکی و محیطی (سبک زندگی ، رژیم غذایی) قرار دارد.
تا زمانی که سلولهای β پانکراس قادر به تولید انسولین کافی برای جبران این نقصها و حفظ وضعیت هیپرینسولینمی باشند ، هیپرگلیسمی وجود نخواهد داشت. با این حال ، هنگامی که ذخایر سلولهای بتونی کاهش می یابد ، وضعیت کمبود نسبی انسولین رخ می دهد ، که با افزایش قند خون و تجلی دیابت بروز می کند.طبق نتایج مطالعات (Levy و همکاران ، 1998) ، در بیمارانی که دیابت نوع 2 دارند و فقط در رژیم غذایی هستند ، 5-7 سال پس از شروع بیماری ، کاهش قابل توجهی در عملکرد سلولهای β رخ می دهد ، در حالی که حساسیت بافتی به انسولین عملاً نیست. در حال تغییر است مکانیسم کاهش تدریجی عملکرد سلولهای β بطور کامل درک نشده است. تعدادی از مطالعات نشان می دهد که کاهش در بازسازی سلولهای β و افزایش فرکانس آپوپتوز نتیجه ای از اختلالات تعیین شده ژنتیکی است. احتمالاً ترشح بیش از حد انسولین در دوره اولیه بیماری منجر به مرگ سلولهای β یا ترشح بیش از حد آمیلین (یک پلی پپتید آمیلوئید که به همراه پروینسولین سنتز می شود) می تواند منجر به آمیلوئیدوز جزایر شود.
در دیابت نوع 2 ، نقص های زیر در ترشح انسولین مشاهده می شود:
- از دست دادن یا کاهش قابل توجه در مرحله اول ترشح انسولین ناشی از گلوکز ،
- ترشح انسولین تحریک شده یا ناکافی ،
- نقض ترشح انسولین انسولین (طبیعی است که نوسانات دوره ای در انسولین پایه با دوره های 9-14 دقیقه وجود دارد) ،
- ترشح پروتئینولین افزایش یافته است ،
- کاهش برگشت پذیر در ترشح انسولین به دلیل گلوکز و چربی خون.
تاکتیک های مربوط به درمان دیابت نوع 2 باید با هدف عادی سازی فرآیندهای بیماری زا در زمینه بیماری ، یعنی کاهش مقاومت به انسولین و بهبود عملکرد سلول های β انجام شود.
روند کلی در درمان دیابت:
- تشخیص زودرس (در مرحله تحمل گلوکز) ،
- تاکتیک های درمانی تهاجمی با هدف دستیابی زودرس به اهداف گلیسمی ،
- استفاده غالب از درمان ترکیبی ،
- انسولین درمانی فعال برای دستیابی به جبران سوخت و ساز بدن کربوهیدرات - سایپرز ، باشگاه دانش
معیارهای مدرن برای جبران دیابت نوع 2 ، پیشنهاد شده توسط فدراسیون بین المللی دیابت منطقه اروپا در سال 2005 ، نشان می دهد گلیسمی ناشتا زیر 6.0 میلی مول در لیتر و 2 ساعت بعد از خوردن زیر 8 میلی مول در لیتر ، هموگلوبین گلیکوزیله شده HbA1c زیر 6.5٪ ، نورولیپیدمی ، فشار خون زیر 140/90 میلی متر RT. هنر ، شاخص توده بدنی زیر 25 کیلوگرم در متر مربع. نتایج UKPDS به ما اجازه می دهد نتیجه بگیریم که خطر ایجاد و پیشرفت عوارض دیابت نوع 2 و پیش آگهی بیماری به طور مستقیم به کیفیت کنترل گلیسمی و سطح HbA1c بستگی دارد (I. M. Stratton ، A. L. Adler، 2000).
در حال حاضر ، روشهای غیر دارویی و دارویی برای اصلاح مقاومت به انسولین وجود دارد. روشهای غیر دارویی شامل رژیم کم کالری با هدف کاهش وزن بدن و فعالیت بدنی است. کاهش وزن با پیروی از رژیم کم کالری حاوی کمتر از 30٪ چربی ، کمتر از 10٪ چربی اشباع و بیش از 15 گرم در کیلوگرم فیبر در روز و همچنین با ورزش منظم حاصل می شود.
ممکن است به بیماران توصیه شود فعالیت بدنی هوازی منظم با شدت متوسط (پیاده روی ، شنا ، اسکی مسطح ، دوچرخه سواری) 30 تا 45 دقیقه از 3 تا 5 بار در هفته و همچنین هرگونه تمرین عملی بدنی ممکن باشد (J. Eriksson، S. Taimela، 1997). ورزش باعث تحریک جذب گلوکز مستقل از انسولین می شود ، در حالی که افزایش ناشی از ورزش در جذب گلوکز مستقل از عملکرد انسولین است. علاوه بر این ، در حین ورزش کاهش پارادوکسیکی در میزان انسولین در خون وجود دارد. جذب گلوکز عضلانی با وجود افت سطح انسولین افزایش می یابد (N. S. Peirce، 1999).
رژیم غذایی و فعالیت بدنی پایه ای را تشکیل می دهد که بر اساس آن ، معالجه کلیه بیماران مبتلا به دیابت نوع 2 بر اساس آن انجام می شود و یک عنصر ضروری برای درمان دیابت نوع 2 - صرف نظر از نوع درمان هیپوگلیسمی است.
دارو درمانی در مواردی تجویز می شود که اقدامات رژیم غذایی و افزایش فعالیت بدنی به مدت 3 ماه امکان دستیابی به هدف درمان را فراهم نمی کند.بسته به مکانیسم عمل ، داروهای هیپوگلیسمی خوراکی به سه گروه اصلی تقسیم می شوند:
- ترشح انسولین را افزایش می دهد (secretogens):
- عمل طولانی مدت - مشتقات سولفونیل اوره های نسل 2 و 3: گلیکازید ، گلیسیدون ، گلی بنکلامید ، گلیمپرید ،
- عمل کوتاه (تنظیم کننده های پراندیال) - گلینیدها: رپاگلینید ، ناتگلینید ،
- thiazolidinediones: پیوگلیتازون ، روزیگلیتازون ،
مونوتراپی ضد دیابتی خوراکی به طور مستقیم تنها بر یکی از پیوندهای پاتوژنز دیابت نوع 2 تأثیر می گذارد. در بسیاری از بیماران ، این درمان کنترل طولانی مدت سطح قند خون را فراهم نمی کند و نیاز به درمان ترکیبی نیز وجود دارد. براساس UKPDS (R. C. Turner و همکاران ، 1999) ، مونوتراپی با داروهای هیپوگلیسمی خوراکی پس از 3 سال از شروع درمان فقط در 50٪ بیماران و بعد از 9 سال فقط در 25٪ مؤثر بود. این امر باعث افزایش علاقه به رژیمهای مختلف درمان ترکیبی می شود.
درمان ترکیبی در صورت عدم موفقیت مونوتراپی با اولین داروی کاهش دهنده قند که در حداکثر دوز تجویز می شود ، انجام می شود. توصیه می شود از ترکیبی از داروهایی استفاده شود که هم بر ترشح انسولین و هم بر حساسیت بافتهای محیطی به عملکرد انسولین تأثیر بگذارد.
ترکیبات دارویی توصیه می شود:
- مشتقات سولفونیل اوره + biguanides ،
- مشتقات سولفونیل اوره + تیازولدین دیونها ،
- glinides + biguanides ،
- glinides + tiazolidinediones ،
- biguanides + thiazolidinediones ،
- آکاربوز + هرگونه داروی هیپوگلیسمی.
همانطور که نتایج مطالعات نشان داد ، بیشترین کاهش هموگلوبین گلیکوزیله شده در طول درمان ترکیبی با دو داروی خوراکی از 1.7 درصد تجاوز نمی کند (J. Rosenstock، 2000). بهبود بیشتر در جبران سوخت و ساز بدن کربوهیدرات با استفاده از ترکیبی از سه دارو یا با اضافه کردن انسولین حاصل می شود.
تاکتیک های تجویز ترکیبی به شرح زیر است.
- در ابتدا ، در طول مونوتراپی با اولین داروی کاهش دهنده قند ، در صورت لزوم ، دوز را به حداکثر برسانید.
- اگر درمان بی اثر است ، داروی یک گروه دیگر را به طور متوسط با دوز درمانی به آن اضافه کنید.
- با اثر بخشی کافی ، ترکیبات دوز داروی دوم را به حداکثر می رسانند.
- اگر حداکثر دوزهای داروهای قبلی بی اثر باشد ، ترکیبی از سه دارو ممکن است.
بیش از 30 سال ، داروهای سولفونیل اوره جایگاه اصلی را در درمان دیابت نوع 2 به خود اختصاص داده اند. عمل داروهای این گروه با افزایش ترشح انسولین و افزایش سطح انسولین در گردش ، همراه است اما با گذشت زمان آنها توانایی خود را در کنترل کنترل گلیسمی و عملکرد سلولهای β از دست می دهند (J. Rachman، M. J. Payne et al.، 1998). متفورمین دارویی است که حساسیت بافتی به انسولین را بهبود می بخشد. مکانیسم اصلی عمل متفورمین با هدف از بین بردن مقاومت به انسولین در بافت کبد و کاهش تولید گلوکز اضافی توسط کبد است. متفورمین با مسدود کردن آنزیم های این فرایند در کبد ، توانایی سرکوب گلوکونوژنز را دارد. در حضور انسولین ، متفورمین با فعال کردن گیرنده انسولین تیروزین کیناز و جابجایی GLUT4 و GLUT1 (حمل کننده گلوکز) در سلول های عضلانی ، استفاده از گلوکز عضلانی محیطی را افزایش می دهد. متفورمین باعث افزایش استفاده از گلوکز توسط روده ها (تقویت گلیکولیز بی هوازی) می شود که با کاهش سطح گلوکز خون موجود از روده ، خود را نشان می دهد. مصرف طولانی مدت متفورمین تأثیر مثبتی بر متابولیسم لیپیدها دارد: منجر به کاهش کلسترول و تری گلیسیرید در خون می شود. مکانیسم عملکرد متفورمین ضد قند خون است ، نه قند خون.متفورمین سطح گلوکز موجود در خون را پایین تر از حد طبیعی خود کاهش نمی دهد ، بنابراین ، با تک درمانی متفورمین هیچ شرایط هیپوگلیسمی وجود ندارد. به گفته چندین نویسنده ، متفورمین دارای اثر بی اشتهایی است. در بیمارانی که متفورمین دریافت می کنند ، کاهش وزن بدن مشاهده می شود ، عمدتا به دلیل کاهش بافت چربی. تأثیر مثبت متفورمین بر خواص فیبرینولیتیک خون به دلیل سرکوب مهارکننده فعال کننده پلاسمینوژن 1 اثبات شده است.
متفورمین دارویی است که تجویز آن به طور قابل توجهی باعث کاهش فراوانی کلی عوارض دیابتی ماکرو و عروق می شود و بر امید به زندگی بیماران دیابت نوع 2 تأثیر می گذارد. یک مطالعه آینده نگر در انگلستان (UKPDS) نشان داد که متفورمین میزان مرگ و میر ناشی از دیابت را 42 درصد از زمان تشخیص ، میزان مرگ و میر کلی 36 درصد و بروز عوارض دیابتی را 32 درصد کاهش می دهد (IM) Stratton ، AL آدلر و همکاران ، 2000).
ترکیبی از biguanides و مشتقات سولفونیل اوره منطقی به نظر می رسد زیرا بر روی هر دو پیوند پاتوژنز دیابت نوع 2 تأثیر می گذارد: این ترشح انسولین را تحریک می کند و حساسیت بافتی به انسولین را افزایش می دهد.
مشکل اصلی در تهیه داروهای ترکیبی ، انتخاب مؤلفه هایی است که اثر بیولوژیکی مطلوب دارند و فارماکوکینتیک قابل مقایسه ای دارند. توجه به این نکته ضروری است که اجزای خروج از قرص برای رسیدن به غلظت بهینه در خون در زمان مناسب در نظر گرفته شوند.
قرص گلوکوزان که اخیراً منتشر شده است ، اثربخشی و ایمنی آن در کارآزمایی بالینی گسترده و به خوبی برنامه ریزی شده مورد بررسی قرار گرفته است.
گلوکوآنها یک ترکیب قرص ترکیبی است که شامل متفورمین و گلی بن کلامید است. در حال حاضر ، دو شکل دوز دارویی در روسیه ارائه شده است که حاوی 1 قرص است: متفورمین - 500 میلی گرم ، گلی بن کلامید - 5 میلی گرم و متفورمین - 500 میلی گرم ، گلی بنکلامید - 2.5 میلی گرم.
مشکلات فنی خاصی برای ترکیب متفورمین و گلی بن کلامید در یک قرص وجود دارد. گلی بن کلامید محلول ضعیف است ، اما به خوبی از محلول موجود در دستگاه گوارش جذب می شود. بنابراین ، فارماکوکینتیک گلی بن کلامید تا حد زیادی به فرم دوز آن بستگی دارد. در بیمارانی که از میکرونیدل شده و شکل معمول گلی بن کلامید استفاده می کردند ، حداکثر غلظت دارو در پلاسما تفاوت معنی داری داشت.
فناوری تولید گلوکوزان منحصر به فرد است (S. R. Donahue، K. C. Turner، S. Patel، 2002): glibenclamide به شکل ذره هایی با اندازه کاملا مشخص و یکنواخت در ماتریس متفورمین محلول توزیع می شود. این ساختار میزان ترشح گلی بن کلامید در جریان خون را تعیین می کند. هنگام مصرف گلوکووان ها ، گلی بن کلامید سریعتر از زمان استفاده از گلی بن کلامید به عنوان یک قرص جداگانه در خون ظاهر می شود. دستیابی اولیه به اوج غلظت گلی بن کلامید در پلاسما هنگام مصرف گلوکووان به شما امکان می دهد دارو را با غذا مصرف کنید (H. Howlett، F. Porte، T. Allavoine، G. T. Kuhn، 2003). مقادیر حداکثر غلظت گلی بن کلامید در هنگام مصرف داروی ترکیبی و مونوتراپی یکسان است. فارماکوکینتیک متفورمین ، که جزئی از گلوکووان ها است ، با متفورمین که به عنوان یک داروی واحد موجود است ، تفاوت ندارد.
مطالعه اثر بخشی گلوکووانها در گروههایی از بیمارانی که در طی درمان با گلیبن کلامید و متفورمین به کنترل قند خون کافی نرسیدند (M. Marre، H. Howlett، P. Lehert، T. Allavoine، 2002). نتایج یک مطالعه چند مرکزه نشان داد که بهترین نتایج در گروه بیمارانی که گلوکووان مصرف می کنند ، بدست آمد. پس از 16 هفته درمان ، مقادیر گلوکز پلاسمائی HBa1c و ناشتا در گروه بیمارانی که گلوکووان مصرف می کنند با نسبت متفورمین + گلی بن کلامید 500 میلی گرم در 2.5 میلی گرم ، به ترتیب 1.2 درصد و 2.62 میلی مول در لیتر کاهش یافت ، به ترتیب با نسبت متفورمین + گلی بن کلامید 500 میلی گرم در 5 میلی گرم از 0.91 and و 2.43 میلی مول در لیتر ، در حالی که در گروه بیمارانی که متفورمین مصرف می کنند ، این شاخص ها تنها با 0.19 and و 0.57 میلی مول در لیتر و در گروه بیماران کاهش یافته است. مصرف گلي بن كلاميد به ترتيب در 0.33٪ و 0.73 mmol / L به ترتيب.علاوه بر این ، اثر بالاتر داروی ترکیبی با دوزهای پایانی متفورمین و گلی بن کلامید در مقایسه با موارد استفاده شده در مونوتراپی به دست آمد. بنابراین ، برای یک ترکیب ترکیبی ، حداکثر دوزهای متفورمین و گلی بن کلامید 1225 میلی گرم در 6/1 میلی گرم و 1170 میلی گرم در 11.7 میلی گرم (بسته به نوع دوز دارو) ، در حالی که با monotherapy ، حداکثر دوزهای متفورمین و گلی بن کلامید 1660 میلی گرم و 13.4 میلی گرم بنابراین ، با وجود دوز کمتری از داروهای ضد دیابتی ، اثر متقابل هم افزایی متفورمین و گلی بن کلامید که در قالب یک قرص ترکیبی مورد استفاده قرار می گیرد ، کاهش چشمگیر قند خون را نسبت به تک درمانی ارائه می دهد.
به دلیل دریافت سریعتر گلی بننکلامید از داروی ترکیبی در خون در طی درمان با گلوکووان ها ، کنترل مؤثرتری از سطح گلوکز بعد از غذا در مقایسه با تک درمانی با اجزای آن حاصل می شود (S. R. Donahue و همکاران ، 2002).
تجزیه و تحلیل گذشته نگر نیز نشان داد که گلوکووانها به طور مؤثر سطح HbA1c را نسبت به استفاده ترکیبی از گلوکوفاژ و گلی بن کلامید کاهش می دهند. نتایج مطالعه نشان داد که هنگام انتقال بیماران از مصرف ترکیبی گلوکوفاژ و گلی بن کلامید به دولت گلوکووان ، کاهش معنی داری در سطح HbAlc مشاهده شد (به طور متوسط 0.6٪) ، و اثر آن در بیماران با سطح اولیه HbA1c> 8٪ کاهش یافته است. همچنين نشان داده شد كه گلوكوواك ها كنترل مؤثرتري از سطح قند خون بعد از غذا از مصرف تركيبي گلي بنكلاميد و متفورمين را دارند (S. R. Donahue et al.، 2003).
نشانه انتصاب گلوکووان ها عبارت است از: دیابت نوع 2 در بزرگسالان با ناکارآمدی مونوتراپی قبلی با متفورمین یا گلی بن کلامید و همچنین جایگزینی درمان قبلی با دو دارو: متفورمین و گلی بن کلامید. موارد منع مصرف برای انتصاب متفورمین و گلی بنكلامید نیز منع مصرف برای تعیین گلوكوآنها است.
مشکلات اصلی از نظر تحمل به گلوکوآنها به عنوان یک ترکیب ترکیبی حاوی گلی بن کلامید و متفورمین علائم هیپوگلیسمی و عوارض جانبی دستگاه گوارش است. کاهش دوز داروهای ضد دیابتی به کاهش بروز عوارض جانبی کمک می کند. فراوانی هیپوگلیسمی و اختلالات سوء هاضمه در بیمارانی که قبلاً داروهای کاهش دهنده قند در هنگام مصرف گلوکووان مصرف نکرده بودند ، به طور قابل توجهی پایین تر از مونوتراپی با گلی بن کلامید و متفورمین بود. در بیمارانی که قبلاً متفورمین یا سولفونیل اوره مصرف می کردند ، فراوانی این عوارض جانبی در هنگام مصرف گلوکووان ها به طور کلی مشابه زمانی بود که تک درمانی با اجزای فردی آن انجام می شد. بیشتر اوقات ، علائم هیپوگلیسمی در طول درمان با گلی بننکلامید (هم مونوتراپی و هم به صورت ترکیبی) در بیماران با سطح اولیه HbA1c زیر 8.0 میلی مول در لیتر مشاهده شد. همچنين نشان داده شد كه در سالمندان هيچگونه افزايش هيپوگليسمي در درمان گلوكووآنها مشاهده نشده است.
رعایت نادرست به توصیه های پزشک یکی از اصلی ترین موانع برای درمان موفقیت آمیز بیماران مبتلا به آسیب شناسی های مختلف از جمله دیابت نوع 2 است. نتایج مطالعات بیشمار نشان می دهد که تنها یک سوم از بیماران مبتلا به دیابت نوع 2 به اندازه کافی به درمان توصیه شده پایبند هستند. نیاز به مصرف چندین دارو به طور هم زمان ، بر رعایت بیمار از تمام توصیه های پزشک تأثیر می گذارد و به طور قابل توجهی بر کیفیت درمان تأثیر می گذارد. تجزیه و تحلیل گذشته نگر از داده ها بر روی 1920 بیمار ، از مونوتراپی خوراکی با متفورمین یا گلی بن کلامید به مصرف همزمان این داروها یا به داروی ترکیبی متفورمین / گلی بن کلامید منتقل شد.نتایج مطالعه نشان داد که در بین بیمارانی که داروی ترکیبی مصرف می کنند ، رژیم درمانی بسیار بیشتر از بیماران منتقل شده به مصرف همزمان متفورمین و گلی بن کلامید (به ترتیب 77٪ و 54٪) مشاهده شد. هنگام انتقال بیماران از مونوتراپی بلافاصله به یک داروی ترکیبی ، آنها نسبت به پایبندی به درمان (از 71 تا 87 a) نگرش مسئولانه تری اتخاذ کردند.
گلوكوآنها با غذا گرفته شده اند. دوز دارو توسط پزشک به صورت جداگانه برای هر بیمار - بسته به سطح گلیسمی - تعیین می شود. به طور معمول ، دوز اولیه 1 قرص گلوکووان 500/5 میلی گرم در روز است.
در هنگام جایگزینی درمان ترکیبی قبلی با متفورمین و گلی بن کلامید ، دوز اولیه بسته به دوزهای قبلی مونوتراپی ، 1-2 قرص 500 / 2.5 میلی گرم است. بسته به میزان گلوکز ، دوز هر 1-2 هفته پس از شروع درمان اصلاح می شود. حداکثر دوز روزانه 4 قرص گلوکووان 500/5 میلی گرم یا 2 قرص گلوکووان 500/5 میلی گرم است.
در حال حاضر ، آماده سازی ترکیبی با یک دوز ثابت از مشتقات متفورمین و سولفونیل اوره تولید شده و به طور فعال مورد استفاده قرار می گیرند (جدول 1). یکی از این داروها یک گلیبومتر است که ترکیبی از گلی بن کلامید (2.5 میلی گرم) و متفورمین (400 میلی گرم) است. نشانه استفاده از دارو ، دیابت نوع 2 با ناکارآمدی رژیم درمانی یا تک درمانی با داروهای هیپوگلیسمی خوراکی است. رژیم توصیه شده از تجویز دارو در ابتدا شامل یک دوز یک قرص در روز با وعده های غذایی ، با انتخاب تدریجی دوز مرحله به مرحله است. دوز مطلوب 2 بار از 1 قرص در نظر گرفته می شود. حداکثر دوز روزانه 4 قرص است - 2 قرص 2 بار در روز. Glibomet اولین داروی کاهش دهنده قند است که در روسیه به ثبت رسیده است. نتایج مطالعات بالینی ، اثربخشی ، ایمنی ، تحمل عالی و سهولت استفاده در بیماران مبتلا به دیابت نوع 2 را نشان داده است (M. B. Antsiferov، A. Yu. Citizovov، 2006). در همان زمان ، میانگین دوز روزانه هر بستر تشکیل دهنده دارو معلوم شد دو برابر کمتر از دوز مورد استفاده در طول درمان قبلی ، و اثر کاهش قند به طور قابل توجهی بالاتر بود. بیماران خاطرنشان کردند که کاهش اشتها ، تثبیت وزن و عدم وجود شرایط کمبود قند خون است.
گليتازونها (حساس كننده ها) نشان دهنده طبقه جديدي از داروها هستند كه حساسيت بافتي به انسولين را افزايش مي دهند و در درمان بيماري ديابت نوع 2 مؤثر بوده اند (Clifford J. Bailey و همكاران ، 2001). داروهای این گروه (پیوگلیتازون ، روزیگلیتازون) ژل های مصنوعی گیرنده های هسته ای هستند که توسط پرولیفراتور پراکسی زوم (PPARg) فعال می شوند. فعال سازی PPARg بیان ژنهای درگیر در فرآیندهای متابولیک مانند چربی ، انتقال سیگنال انسولین ، انتقال گلوکز را تغییر می دهد (Y. Miyazaki و همکاران ، 2001) که منجر به کاهش مقاومت بافت در برابر عمل انسولین در سلولهای هدف می شود. در بافت چربی ، تأثیر گلیتازونها منجر به مهار فرآیندهای لیپولیز ، به تجمع تری گلیسیریدها می شود و در نتیجه سطح FFA در خون کاهش می یابد. به نوبه خود ، کاهش سطح FFA پلاسما باعث افزایش فعال شدن جذب گلوکز توسط عضلات و کاهش گلوکونوژنز می شود. از آنجا که FFA ها اثر لیپوتوکسیک بر روی سلولهای β دارند ، کاهش آنها عملکرد دوم را بهبود می بخشد.
گلیتازون ها در پاسخ به عمل انسولین قادر به افزایش بیان و جابجایی انتقال دهنده گلوکز GLUT4 بر روی سطح سلولهای چربی هستند و این باعث می شود تا استفاده از گلوکز توسط بافت چربی فعال شود. گلیتازون ها بر تمایز پرادوپوسیت ها تأثیر می گذارند ، که منجر به افزایش در نسبت سلول های کوچکتر اما حساس تر به اثر سلول های انسولین می شود. در داخل بدن و in vitro glitazones بیان لپتین را کاهش می دهد ، بنابراین به طور غیرمستقیم بر توده بافت چربی تأثیر می گذارد (ب. م.اشپیگلمن ، 1998) ، و همچنین در تمایز بافت چربی قهوه ای نقش دارد.
گلیتازون ها باعث افزایش استفاده از گلوکز عضلانی می شوند. همانطور که مشخص است ، در بیماران مبتلا به دیابت نوع 2 ، نقض فعالیت تحریک کننده انسولین گیرنده انسولین فسفاتیدیلینوزیتول 3-کیناز در عضلات وجود دارد. یک مطالعه مقایسه ای نشان داد که ، در برابر پس زمینه درمان تروگلیتازون ، فعالیت تحریک انسولین فسفاتیدیلینوزیتول -3-کیناز تقریبا 3 برابر افزایش یافته است. در برابر پس زمینه درمان با متفورمین ، هیچ تغییری در فعالیت این آنزیم مشاهده نشد (ی. میازاکی و همکاران ، 2003).
نتایج مطالعات آزمایشگاهی نشان می دهد که گلیتازون ها (روزیگلیتازون) دارای خاصیت محافظتی در برابر سلول های β هستند ، از مرگ سلول های β با تقویت تکثیر آنها جلوگیری می کند (P. Beales و همکاران ، 2000).
عمل گلیتازون ها ، با هدف غلبه بر مقاومت به انسولین و بهبود عملکرد سلول های β ، نه تنها به شما امکان می دهد کنترل قند خون رضایت بخش را حفظ کنید ، بلکه همچنین از پیشرفت بیماری ، کاهش بیشتر عملکرد سلولهای β و کاهش بیشتر عوارض ماکروواسکولار جلوگیری می کند. با عمل كردن بر روی همه مؤلفه های سندرم متابولیک ، گلیتازون ها به طور بالقوه خطر ابتلا به بیماری های قلبی عروقی را کاهش می دهند.
در حال حاضر ، دو دارو از گروه تیازولیدین دیون ثبت شده و برای استفاده تأیید می شود: پیوگلیتازون (اکتوس) و روزیگلیتازون.
نشانه استفاده از گلیتازون ها به عنوان مونوتراپی اولین دیابت تشخیص داده شده نوع 2 با علائم مقاومت به انسولین با رژیم غذایی ناکارآمد و رژیم ورزشی است.
به عنوان یک ترکیب ترکیبی ، گلیتازون ها در صورت عدم کنترل کافی گلیسمی هنگام مصرف مشتقات متفورمین یا سولفونیل اوره مورد استفاده قرار می گیرند. برای بهبود کنترل گلیسمی ، می توانید از یک ترکیب سه گانه (گلیتازون ، متفورمین و سولفونیل اوره) استفاده کنید.
ترکیبی مؤثر و مناسب از گلیتازونها و متفورمین. هر دو دارو خاصیت قند خون و هیپولیپیدمی دارند ، اما مکانیسم عملکرد روزیگلیتازون و متفورمین متفاوت است (V. A. Fonseca و همکاران ، 1999). گلیتازون ها در درجه اول باعث افزایش جذب گلوکز وابسته به انسولین در عضلات اسکلتی می شوند. عمل متفورمین با هدف سرکوب سنتز گلوکز در کبد انجام می شود. مطالعات نشان داده اند که این گلیزازون ها است ، و نه متفورمین ، که می تواند فعالیت فسفاتیدیلینوزیتول 3-کیناز ، یکی از آنزیم های اصلی انتقال سیگنال انسولین را بیش از 3 برابر افزایش دهد. علاوه بر این ، افزودن گلیتازون به متفورمین درمانی منجر به بهبود قابل توجهی در عملکرد سلولهای β در مقایسه با درمان متفورمین می شود.
در حال حاضر ، یک داروی ترکیبی جدید تولید شده است - avandamet. دو شکل از این دارو با دوز ثابت متفاوت روزیگلیتازون و متفورمین ارائه می شود: روزیگلیتازون 2 میلی گرم و 500 میلی گرم متفورمین و روزیگلیتازون 1 میلی گرم به همراه 500 میلی گرم متفورمین. رژیم توصیه شده 1-2 قرص 2 بار در روز است. این دارو نه تنها در مقایسه با تأثیر هر یک از اجزای جداگانه ، خاصیت کاهش دهنده قند را نشان می دهد بلکه باعث کاهش حجم چربی زیر جلدی می شود. در سال 2002 ، avandamet در ایالات متحده ، در سال 2003 - در کشورهای اروپایی ثبت شد. در آینده نزدیک ظاهر این ابزار در روسیه پیش بینی می شود.
تركیب انسولین (مشتقات سولفونیل اوره) و افزایش حساسیت بافتها به عمل انسولین (گلیتازون): تركیب گلیتازونها با مشتقات سولفونیل اوره به فرد اجازه می دهد تا بر روی دو پیوند اصلی در پاتوژنز دیابت نوع 2 عمل كنید. در آینده نزدیک ، ظاهر داروی ترکیبی آوانداریل (روزیگلیتازون و گلیمیپرید) پیش بینی می شود.
با این حال ، همانطور که از نتایج یک مطالعه انجام شده در بیماران مبتلا به دیابت نوع 2 که مونوتراپی با سولفونیل اوره و متابولیسم کربوهیدرات جبران نشده دریافت کرده اند نشان داده شده است ، افزودن روزیگلیتازون (آواندیوم) منجر به کاهش قابل توجهی در سطح HbA1c و گلیسمی 2 ساعت پس از بارگیری گلوکز (جدول 2) شد.
پس از 6 ماه از درمان ترکیبی ، جبران سوخت و ساز بدن کربوهیدرات در 50٪ از بیماران (I.V. Kononenko ، T.V. Nikonova ، O. M. Smirnova ، 2006) حاصل شد.بهبود در وضعیت متابولیسم کربوهیدرات با افزایش حساسیت بافتها به عمل انسولین درون زا و کاهش فشار خون در پایه و بعد از پروتئین همراه بود (جدول 3). نتایج مطالعه ما تحمل خوبی از ترکیب روزیگلیتازون با آماده سازی سولفونیل اوره نشان داد.
مزایای زیر درمورد کاهش قند ترکیبی با مشتقات سولفونیل اوره و گلیتازون ها در مقایسه با تنها درمانی سولفونیل اوره به تنهایی قابل تشخیص است:
- با جبران به موقع درمان ترکیبی ، بهترین جبران دیابت
- جلوگیری از ایجاد هیپرینسولینمی ، کاهش مقاومت به انسولین ،
- بهبود عملکرد سلولهای β - از این طریق توانایی تأخیر در انتقال به انسولین درمانی را بدست می آورید.
بنابراین ، هدف از درمان دیابت نوع 2 دستیابی و کنترل موثر سطح قند خون است ، زیرا خطر ایجاد و پیشرفت عوارض دیابت نوع 2 و پیش آگهی بیماری به طور مستقیم به کیفیت کنترل گلیسمی و سطح HbA1c بستگی دارد. برای دستیابی به جبران سوخت و ساز بدن از کربوهیدرات ، الگوریتم زیر برای درمان بیماران مبتلا به دیابت نوع 2 بسته به سطح هموگلوبین گلیکوزیله شده پیشنهاد می شود (شکل 2 را ببینید). ترکیبی درمانی یکی از اصلی ترین مراحل در درمان بیماران مبتلا به دیابت نوع 2 است و باید در مراحل اولیه نسبت به آنچه معمولاً تجویز می شود ، استفاده شود ، زیرا این کار به شما امکان می دهد تا به موثرترین کنترل گلیسمی ، دست پیدا کرده و همچنین بر سندرم متابولیک تأثیر بگذارد. علاوه بر این ، آماده سازی ترکیبی با یک دوز ثابت از اجزای سازنده دارای چندین مزیت است.
- با توجه به دوزهای درمانی کمتری از داروهای ترکیبی ، تحمل آنها بهتر است و عوارض جانبی کمتری نسبت به درمان با مونوتراپی یا با تجویز جداگانه داروهای ترکیبی مشاهده می شود.
- هنگام مصرف داروهای ترکیبی ، میزان رعایت بیشتر وجود دارد ، زیرا تعداد و دفعات مصرف قرص ها کاهش می یابد.
- استفاده از داروهای ترکیبی ، تجویز درمانی سه جزء را امکان پذیر می کند.
- وجود دوزهای مختلف داروهایی که داروی ترکیبی را تشکیل می دهند ، امکان انتخاب انعطاف پذیر تر نسبت بهینه داروهای ترکیبی را فراهم می آورد.
I.V. Kononenko ، نامزد علوم پزشکی O. M. Smirnova ، دکتر علوم پزشکی ، ESC RAMS ، مسکو
داروهای کاهنده قند برای دیابت دوم - داروهای کاهنده قند نسل جدید برای دیابت 2.
به منظور تنظیم دقیق تر متابولیسم یک بیمار مبتلا به دیابت نوع 2 ، پزشکان از ترکیبات داروهای کاملاً تخصصی استفاده می کنند که هرکدام "به هدف خود رسیده اند". Actos® و گلیتازون های دیگر نه تنها حساسیت بافتی به انسولین را افزایش می دهند ، بلکه میزان تولید گلوکز در کبد را نیز کاهش می دهند ، همچنین خطر عوارض قلبی عروقی را کاهش می دهد.
این محصول نوآورانه دو فاز مبتنی بر اجزای گیاه ایمن است. در مرحله اول ، اثر درمانی با استفاده از رژیم غذایی ، اصلاح سبک زندگی و سایر روشها انجام می شود.
چه داروهای دیابت بهتر و مؤثر است؟ در این شرایط فرد دچار چاقی می شود ، خصوصاً شانه ها ، بازوها و شکم در حال چاق شدن هستند.
جوهر موضوع
انسان به عنوان سوخت به گلوکز احتیاج دارد و از کربوهیدراتهای به دست آمده با غذا تولید می شود و به کمک خون در بدن توزیع می شود. و برای اشباع هر سلول با انرژی لازم ، لوزالمعده ، که شروع به تولید انسولین می کند ، در کار قرار می گیرد. این هورمون همچنین به گلوکز کمک می کند.
سطح کافی قند نه تنها کما را تهدید می کند ، بلکه این واقعیت را نیز می دهد که یک نتیجه کشنده می تواند رخ دهد.

گلیپوگلیسمی به دلیل قند کافی ، که در رژیم غذایی گنجانده شده است ، یا به دلیل تولید بیش از حد فعال انسولین رخ می دهد.
دیابت قند به 2 نوع تقسیم می شود:
- حالت اول وابسته به انسولین است. در این حالت ، افراد بیمار مجبور به تزریق انسولین در دوره های مساوی می شوند تا بتوانند میزان لازم گلوکز را پردازش کنند. دوز توسط پزشک معالج تعیین می شود.
- فرم وابسته به انسولین.
اگر انسولین زیادی وجود داشته باشد ، کبد سعی می کند با تولید گلیکوژن تعادل برقرار کند. اما اگر آنجا نباشد یا خیلی کم باشد ، مواد مخدر برای نجات پیدا می کنند.
هیپوکلریکیمیا عمدتا به دلیل:
- دوز انسولین نادرست محاسبه شده ،
- پایین آوردن قند خون ، اغلب بعد از نوشیدن الکل ،
- گرسنگی طولانی ، رژیم غذایی ضعیف ، از جمله رژیم های غذایی ،
- فعالیت بدنی بالا که منجر به عدم وجود گلوکز و گلیکوژن ها می شود ،
- دارو درمانی ، که شامل داروهایی است که ترکیب آنها با داروهایی که برای درمان دیابت طراحی شده اند ، مانند آسپرین ، آلوپورینول ، دشوار است.
اگر فرد مبتلا به دیابت نباشد ، در نتیجه هیپوگلیسمی می تواند باعث بروز هرگونه بیماری در ارتباط با سیستم غدد درون ریز شود.
وضعیت هیپوگلیسمی می تواند 3 درجه شدت داشته باشد و هرچه سطح قند پایین تر باشد ، این وضعیت و علائم خطرناک تر است:
- این شاخص زیر حد معمول 3.8 میلی مول در لیتر است ، حالت تهوع ، عصبی ، لرز شروع می شود ، بی حسی لب ها یا انگشتان احساس می شود - اینگونه مرحله خفیف جلوه می کند.
- با شدت متوسط ، تمرکز دشوار است ، افکار دچار سردرگمی می شوند ، یک فرد خیلی گرم است. سردرد شروع می شود ، غلظت حرکات مختل می شود ، صحبت کردن دشوار است ، یک ضعف شدید وجود دارد.
- جدی ترین وضعیت ، هنگامی که سطح قند پایین تر از 2.2 میلی مول در لیتر کاهش یافته است ، با غش ، تشنج ، صرع صرع و افتادن در حالت اغما همراه است. دمای بدن به میزان قابل توجهی کاهش می یابد. عروق محیطی شروع به تجزیه می کنند ، که می تواند منجر به نابینایی و آنژیوپاتی شود.
داروهای هیپوگلیسمی به حفظ بدن کمک می کنند تا خطرناک نباشد. توجه به بروز این بیماری بسیار مهم است و اقدامات لازم برای رفع آن ضروری است. در این مورد موثرترین گلوکاگون است. دارو هورمونی است که پانکراس را ترشح می کند ، و همچنین باعث تحریک تشکیل گلوکز در کبد می شود.
اگر فرد دیابتی نتواند غذا بخورد یا در حال ترمیم است ، مطمئن ترین راه تزریق محلول گلوکاگون به صورت عضلانی ، داخل وریدی یا زیر جلدی است. به مدت 20 دقیقه عمل می کند ، و هنگامی که دارو اثر مؤثر خود را داشت ، به قربانی باید مواد غذایی با کربوهیدرات های قابل هضم داده شود.
وقتی این ماده وارد بدن شود ، در افزایش غلظت گلوکز نقش دارد و روند تشدید گلوکونوژنز ، یعنی تشکیل گلوکز در کبد وجود دارد.
این دارو اسپاسم ها را تسکین می دهد ، نیمه عمر آن ، هنگامی که وارد پلاسمای خون می شود ، از 3 تا 6 دقیقه است.
به سرعت روده ها را برای مقعد تمیز کنید
به دلیل عادی سازی تولید انسولین در بیمار ، اشتهای بیش از حد کاهش می یابد که برای افراد دیابتی و افرادی که چاق یا اضافه وزن دارند بسیار مفید است. داروهای کاهش دهنده قند از این نوع در موارد زیر تجویز می شوند: در بعضی موارد ، سولفونامیدها بهمراه انسولین تجویز می شوند.
- بهترین داروهای جدید برای دیابت نوع 1 و نوع 2.
- روشهای نوین درمان دیابت نوع 2
این گروه از داروها شامل Januvia ، Galvus ، Saksagliptin است. به محتوا از آنجا که داروهای زیادی برای کاهش قند خون وجود دارد ، تصمیم گرفتم ابتدا شما را با آنها آشنا کنم. برای راحتی شما ، من در براکت ها محبوب ترین نام تجاری را نشان می دهم ، اما به یاد داشته باشید که موارد دیگری نیز وجود دارد.
مرسوم است که بسته به مدت زمان عمل به چندین نوع ، انسولین واجد شرایط باشد: انتخاب داروی بهینه ، انتخاب دوز و رژیم درمانی توسط متخصص غدد انجام می شود. بنابراین ، من تصمیم گرفتم این کار را انجام دهم: من به طور مختصر در مورد یک داروی خاص صحبت می کنم و بلافاصله پیوندی به مقاله ای می دهم که همه چیز با جزئیات شرح داده شده است
داروهای کاهش قند ترکیبی راحت تر هستند زیرا دوز هر یک از اجزای آن کمتر از آن است که "بصورت جداگانه" مصرف می کند. پیوند را دنبال کنید و اطلاعات بیشتری در مورد کمبود قند خون بدست آورید.
درمان دیابت چنار
چگونه در چنین تنوعی اشتباه نگیریم و داروهای مناسب برای کاهش قند را انتخاب کنیم؟ به همین دلیل ، دوز تجویز شده توسط پزشک باید کاملاً رعایت شود و خوددرمانی نباشد.
واضح است که آن دسته از داروهایی که برای درمان دیابت نوع 2 تجویز می شوند ، برای دیابتی هایی که انسولین بدن تولید نمی شود ، کاملاً مناسب نیست. نمایندگان مگلیتینیدها آماده سازی Novonorm و Starlix هستند. علاوه بر این ، برخی از بیماران افزایش وزن را تجربه می کنند.

بگذارید دوستان شما را یادآوری کنم که هر دارویی نام غیر اختصاصی بین المللی خود را دارد ، به طور خلاصه INN خوانده می شود. Starlix® برای اختلال در عملکرد کلیوی و کبدی بی خطر است ، به افزایش وزن منجر نمی شود و خطر ابتلا به هیپوگلیسمی را کاهش می دهد.
کتاب درمان و تغذیه برای دیابت
و در حال حاضر در سال 1923 گسترش یافته است در سراسر جهان. بنابراین ، آنها بهتر تحمل می شوند ، عوارض جانبی کمتری نسبت به درمان با مونوتراپی دارند یا هنگامی که یک فرد دیابتی چندین دارو را به طور جداگانه مصرف می کند.
اما در برخی شرایط ، حتی مصرف داروهای خوراکی نیز بی اثر است. بیماران مبتلا به دیابت نوع 2 می توانند برای مدت طولانی بدون قرص کاهش قند بروند و مقادیر طبیعی قند خون را تنها با پیروی از رژیم غذایی کم کربوهیدرات و فعالیت بدنی کافی حفظ کنند.
- سرکوب کننده های دیابت نوع 2 ، لیست قرص ها
- داروهای کاهش دهنده قند خون برای دیابت نوع 2
- متفورمین - به دیابت کمک می کند
- دیابت در ایالات متحده آمریکا درمان می شود ، قرص های آمریکایی و
- درمان دیابت - داروهای کاهش دهنده دیابت نوع 2
- داروهای کاهش دهنده دیابت نوع 2
این دارو قند خون را پایین تر از حد طبیعی خود پایین نمی آورد و اگر بیمار فقط با او درمان شود ، هرگز دچار هیپوگلیسمی نمی شود. این دارو تاکنون فقط در وب سایت رسمی تولید کننده فروخته می شود.
داروهای دیابت زخم غشایی
نمایندگان روشن این گروه عبارتند از Glucobay و Miglitol. با این حال ، این تاثیری در داده های مربوط به مصرف این داروها در بیماران مبتلا به دیابت نوع 2 ندارد. جدول 5 داده هایی را درمورد تعداد بیمارانی که تحت ابتلا به دیابت پایه- بولوس قند قرار دارند ، نشان می دهد. بنابراین ، مهارکننده های DPP-4 و آگونیست های GLP-1 به تدریج جای خود را در ساختار درمانی بیماران مبتلا به دیابت نوع 2 می گیرند. نسبت مهارکننده های DPP-4 و آگونیست های GLP-1 در درمان بیماران مبتلا به دیابت نوع 2 ناچیز است و از 0.2٪ تجاوز نمی کند.
این موقعیت دارای دلایل معقول و منطقی است: از آنجا که دیابت نوع II در همه شرایط همراه با کمبود انسولین نیست ، تولید بیش از حد این هورمون باعث بهبود وضعیتی نمی شود که سلول ها مستعد ابتلا به آن نباشند. Novonorm® نیاز به انتخاب دوز دارد ، اما مانند داروی قبلی باعث هیپوگلیسمی نمی شود. این دارو هم در مونوتراپی مورد استفاده قرار می گیرد (هنگامی که فقط یک دارو استفاده می شود) و هم در ترکیب با متورفین یا انسولین.
بنابراین ، ما سعی خواهیم کرد تا مروری بر محبوب ترین داروهای دیابت داشته باشیم و با داروهای مورد استفاده در درمان دیابت نوع 2 شروع کنیم. این عوامل اکنون پیش نیاز مهم برای افزایش تعداد مبتلایان به دیابت است.
علائم پزشکی
درمان گلوکاگون در صورت تجویز:
- قند خون را کاهش داد
- شوک درمانی برای بیماری روانی لازم است ،
- به عنوان یک کمک کمکی در هنگام تشخیص معده ، روده و روش رادیولوژیک.

برای ترمیم گلیکوژن موجود در کبد و جلوگیری از هیپوگلیسمی ثانویه پس از تجویز دارو لازم است ، پزشک کربوهیدرات ها را تجویز می کند.
پس از ورود دارو به بدن ، ممکن است عوارض جانبی ایجاد شود که باعث ناراحتی می شود:
- حالت تهوع و استفراغ
- واکنش های آلرژیک به صورت بثورات خارش ، در موارد کم خارش - آنژیوادم ،
- کاهش فشار
دسته ای از افراد وجود دارند که نباید با گلوکاگون درمان شوند. در صورت وجود دارو منع مصرف دارد:
- حساسیت به هر یک از اجزای این دارو ،
- مشکلات غدد فوق کلیوی ،
- هیپوگلیسمی ماهیت مزمن با منشاء مختلف ، علل توسط پزشک مراجعه کننده مشخص می شود.
در دوران بارداری و شیردهی ، درمان با دارو توصیه نمی شود ، اما در صورت لزوم ، فقط در شدیدترین موارد قابل استفاده است.
این عامل هیپوگلیسمیک پودری است که در یک آمپول بسته شده است ، آنها همچنین بسته به تعداد داروی آن مواد اضافی دارند: لاکتوز ، گلیسیرین ، فنل.

پودر هر دو به صورت یک دوز با حلال و قابل استفاده مجدد است. باید در دمای 2-8 درجه سانتیگراد نگهداری شود و نباید در آفتاب روشن باقی بماند.
دستورالعمل استفاده
محلول فقط در 24 ساعت برای استفاده مناسب است. این دارو برای اقدام مؤثر طراحی شده است ، بنابراین اگر فردی به دلیل بیماری هوشیاری خود را از دست داده باشد ، باید بعد از 5 دقیقه از خواب بیدار شود و بعد از 20 دقیقه دیگر می تواند تمرکز کرده و به وضوح به سؤالات پاسخ دهد. اما اگر بیمار هنوز بهبود نیافته ، لازم است که برای وی به پزشک مراجعه کنید و به احتمال زیاد ، نیاز به تزریق گلوکز یا دکستروز به صورت داخل وریدی دارید.
گلوکز باید به طور مداوم در خون حضور داشته باشد ، هنگامی که غلظت آن کاهش می یابد ، دارو لازم است. قرص های گلوکز خیلی سریع وارد خون می شوند و اثر مثبت آن به سرعت شروع می شود به دلیل عدم انجام هیچ فرآیند در کبد. از قبل در مرحله اولیه - هنگامی که وارد دهان می شود - بخشی از گلوکز از طریق غشای مخاطی وارد جریان خون می شود و قسمت باقیمانده از معده و روده ها به سرعت جذب می شود و اثر بسیار خوبی خواهد بود ، زیرا قند خون حتی اگر شاخص ها کم باشد و وضعیت بیمار به دست بیاید ، به سرعت جذب می شود. در حدی که لوزالمعده انسولین تولید نکند ، در صورت ابتلا به دیابت نوع II ، در بیماران مبتلا به دیابت نوع I ، انسولین کاملاً در بدن وجود ندارد.

وقتی قند از حد طبیعی پایین نیاید ، گلوکز بر روی بیمار مبتلا به دیابت نوع II تأثیر زیادی نخواهد داشت ، زیرا انسولین لوزالمعده تولید می کند.
چه کسی مبتلا به دیابت نوع I ، گلوکز ، 1 گرم از آن ، قند را 0.28 میلی مول در لیتر افزایش می دهد ، اما شما باید مقدار لازم را به درستی محاسبه کنید.
گلوکز نه تنها در قرص بلکه به عنوان یک محلول مایع تولید می شود.
این شکل به ویژه در صورت داشتن بیماری متوسط یا شدید بیماری ضروری است و قادر به بلع دارو نیست.
راحت ترین شکل گلوکز ژل است ، آنها باید سطح لثه ها و گونه ها را روی سطح داخلی خود روغن کاری کنند ، در این صورت بیمار در شرایط جدی قادر به خفگی نخواهد بود و پس از 5 دقیقه بهبود می یابد.
لازم است افرادی که شاخص قند پایینی دارند همیشه داروهای قند خون را در کنار خود داشته باشند ، همچنین یک یادداشت به دیگران در مورد این بیماری هشدار می دهد و اگر فرد به دلیل حمله به بیماری دچار ضعف شود چه باید بکند.