آماده سازی تیاولیدینده - ویژگی ها و ویژگی های برنامه
در طب مدرن از گروه متنوعی از داروها برای درمان دیابت نوع 2 استفاده می شود.
یکی از این گروه ها تیازولیدین دیون ها هستند که با متفورمین اثر مشابهی دارند.
اعتقاد بر این است که ، در مقایسه با ماده فعال فوق ، تیازولیدینونها ایمن تر هستند.
آسیب شناسی چگونه درمان می شود؟
 درمان مدرن دیابت مجموعه ای از اقدامات است.
درمان مدرن دیابت مجموعه ای از اقدامات است.
اقدامات درمانی شامل یک دوره پزشکی ، پیروی از یک رژیم غذایی دقیق ، فیزیوتراپی ، درمان غیر دارویی و استفاده از دستور العمل های طب سنتی است.
درمان دیابت شامل استفاده از داروهای خاص برای دستیابی به اهداف درمانی خاص است.
این اهداف درمانی عبارتند از:
- حفظ مقدار هورمون انسولین در حد لازم ،
- عادی سازی مقدار گلوکز در خون ،
- مانعی برای توسعه بیشتر روند پاتولوژیک ،
- خنثی سازی جلوه های عوارض و عواقب منفی.
دوره درمانی شامل استفاده از داروهای زیر است:
- آماده سازی سولفونیل اوره ، که تقریبا نود درصد کل داروهای کاهش دهنده قند را تشکیل می دهد. این قرص ها مقاومت آشکار به انسولین را خنثی می کنند.
- بیگوانیدها داروهایی با ماده فعال مانند متفورمین هستند. این ماده در کاهش وزن تأثیر مفیدی دارد و همچنین به کاهش قند خون کمک می کند. به عنوان یک قاعده ، در صورت اختلال در عملکرد کلیه و کبد استفاده نمی شود ، زیرا به سرعت در این اندام ها تجمع می یابد.
- مهارکننده های آلفا گلیکوزیداز به منظور پیشگیری از ابتلا به دیابت نوع 2 از پیشگیری کننده استفاده می شوند. مهمترین مزیت داروهای این گروه این است که منجر به بروز هیپوگلیسمی نمی شوند. داروهای قرص بر روی عادی سازی وزن تأثیر مفیدی دارند ، به خصوص اگر رژیم درمانی انجام شود.
- از تیازولیدین دیون می توان به عنوان داروی اصلی برای درمان آسیب شناسی یا همراه با سایر داروهای کاهش دهنده قند استفاده کرد. اثر اصلی قرص ها افزایش حساسیت بافت به انسولین است و از این طریق مقاومت را خنثی می کند. از این داروها در ایجاد دیابت نوع 1 استفاده نمی شود ، زیرا آنها فقط می توانند در حضور انسولین عمل کنند ، که توسط لوزالمعده تولید می شود.
علاوه بر این ، از مگلیتینیدها استفاده می شود - داروهایی که ترشح انسولین را افزایش می دهند ، بنابراین سلول های بتا لوزالمعده را تحت تأثیر قرار می دهند.
کاهش سطح گلوکز در حال حاضر پانزده دقیقه پس از مصرف قرص مشاهده می شود.
ایمنی
Thiazolidinediones با کاهش مقاومت به انسولین اثراتی را اعمال می کند. 2 تیازولیدین دیون موجود در بازار وجود دارد - روزیگلیتازون (آواندیا) و پیوگلیتازون (Actos). تروگلیتازون اولین کلاس در کلاس خود بود ، اما به دلیل اینکه باعث اختلال در عملکرد کبد شد ، لغو شد. این داروها هم به عنوان مونوتراپی و هم در ترکیب با سایر داروها قابل استفاده هستند.
مکانیسم عمل. تیازولیدین دیون ها با عمل به بافت های چربی ، ماهیچه ها و کبد ، حساسیت به انسولین را افزایش می دهند ، جایی که باعث افزایش مصرف گلوکز و کاهش سنتز آن می شوند (1،2) مکانیسم عمل کاملاً درک نشده است. آنها یک یا چند نوع گیرنده را فعال می کنند که تکثیر پراکسیزوم (RAPP) را فعال می کنند که تکثیر پراکسیزوم را فعال می کنند ، که به نوبه خود ، بیان ژن را تنظیم می کنند (3).
کارآیی پیوگلیتازون و روزیگلیتازون همان اثر دیگر کمبود قند خون را دارند. مقدار متوسط هموگلوبین گلیکوزیله شده در هنگام مصرف روزیگلیتازون 1.2 تا 5/1٪ کاهش می یابد و غلظت لیپوپروتئینهای با چگالی بالا و پایین افزایش می یابد. براساس داده ها ، می توان فرض کرد که درمانی با تیازولیدون دیونز از نظر اثربخشی درمان متفورمین پایین نیست ، اما به دلیل هزینه بالا و عوارض جانبی ، از این داروها برای معالجه اولیه دیابت استفاده نمی شود.
تأثیر تیازولیداین دیونها بر روی سیستم قلبی عروقی. داروهای این گروه ممکن است دارای فعالیت ضد التهابی ، ضد ترومبوتیکی و ضد آتروژنیکی باشند ، اما با وجود این ، داده هایی که نشان دهنده کاهش خطر ابتلا به بیماری های قلبی عروقی هستند چشمگیر نیستند و تعداد عوارض جانبی آن نگران کننده است (4،5،6،7). نتایج حاصل از متاآنالیزها نشان دهنده نیاز به احتیاط در استفاده از تیازولیدین دیون ها و روزیگلیتازون به طور خاص است ، در حالی که داده های جدید داده های قلبی و سمیت را تأیید یا رد نمی کنند. علاوه بر این ، لازم است احتمال بروز نارسایی قلبی در نظر گرفته شود. در این شرایط ، در صورت امکان استفاده از داروهای ایمن تر (متفورمین ، سولفونیل اوره ، انسولین) استفاده از روزیگلیتازون توصیه نمی شود.
لیپیدها در طول درمان با پیوگلیتازون ، غلظت لیپیدهای با چگالی کم بدون تغییر باقی می ماند و با درمان با روزیگلیتازون ، افزایش غلظت این بخش چربی به طور متوسط 8-16٪ مشاهده می شود. (3)
ویرایش امنیتی |ویژگی های thiazolidinediones
Thiazolidinediones یا به عبارت دیگر گلیتازونها ، گروهی از داروهای کاهش دهنده قند است که هدف آن افزایش اثر بیولوژیکی انسولین است. برای معالجه بیماری دیابت به تازگی از سال 1996 شروع به استفاده نمود. مطابق با نسخه صادر می شود.
گلیتازونها علاوه بر عمل هیپوگلیسمی ، بر سیستم قلبی عروقی نیز تأثیر مثبت دارند. فعالیت زیر مشاهده شد: ضد ترومبوتیک ، ضد اتوژنیک ، ضد التهابی. هنگام مصرف تیازولیدین دیونها ، سطح هموگلوبین گلیکوزی شده به طور متوسط 1.5٪ کاهش می یابد ، و سطح HDL افزایش می یابد.
درمان با داروهای این کلاس کمتر از درمان با متفورمین مؤثر نیست. اما در مرحله اولیه با دیابت نوع 2 از آنها استفاده نمی شود. این به دلیل شدت عوارض جانبی و قیمت بالاتر است. امروزه از گلیتازون ها برای کاهش قند خون با مشتقات سولفونیل اوره و متفورمین استفاده می شود. آنها می توانند هر دو به طور جداگانه با هر یک از داروها و به صورت ترکیبی تجویز شوند.
مزایا و مضرات
در میان ویژگی های داروهای مثبت و منفی وجود دارد:
- به طور متوسط 2 کیلوگرم وزن بدن را افزایش دهید ،
- لیست بزرگی از عوارض جانبی
- بهبود مشخصات چربی
- به طور موثر بر مقاومت به انسولین تأثیر می گذارد
- فعالیت کاهش قند در مقایسه با مشتقات متفورمین ، سولفونیل اوره ،
- فشار خون را پایین بیاورید
- کاهش عوامل مؤثر در ایجاد آترواسکلروز ،
- مایعات را حفظ کرده و در نتیجه خطرات نارسایی قلبی افزایش می یابد ،
- تراکم استخوان را کاهش داده و خطر شکستگی را افزایش می دهد ،
- سمیت کبدی.
مکانیسم عمل
Thiazolidinediones روی گیرنده ها عمل می کند ، که باعث افزایش توزیع و جذب گلوکز توسط سلول ها می شود. عمل هورمون در کبد ، بافت چربی و ماهیچه ها بهبود می یابد. علاوه بر این ، تأثیر در سطح دو شاخص اخیر بسیار بیشتر است.
گلیتازونها تولید انسولین توسط سلولهای β پانکراس را تحریک نمی کنند. کاهش کارایی با کاهش مقاومت به انسولین در بافتهای محیطی و افزایش استفاده از گلوکز توسط بافتها حاصل می شود. به طور معمول ، اثر کاهش قند به تدریج رخ می دهد. حداقل سطح گلوکز ناشتا فقط بعد از مصرف دو ماه مشاهده می شود. درمان با افزایش وزن همراه است.
با کاهش قند خون در کنترل متابولیک بهبود وجود دارد. هنگام ترکیب با مشتقات متفورمین و سولفونیل اوره ، کنترل قند خون در بیماران مبتلا به دیابت نوع 2 و همچنین سطح هورمون پلاسما از نظر بالینی قابل توجهی بهبود می یابد. گلیتازون ها فقط در حضور انسولین عمل می کنند.
پارامترهای فارماکوکینتیک بسته به دارو ممکن است متفاوت باشد. بر جنسیت و سن بیمار تأثیر نگذارد. با آسیب کبد در بیماران ، فارماکوکینتیک را تغییر می دهد.

نشانه ها و موارد منع مصرف
تیازولیدین دیون برای دیابت غیر وابسته به انسولین (دیابت نوع 2) تجویز می شود:
- به عنوان تک درمانی برای بیمارانی که سطح گلیسمی را بدون دارو کنترل می کنند (رژیم غذایی و فعالیت بدنی) ،
- به عنوان یک درمان دوگانه همراه با آماده سازی سولفونیل اوره ،
- به عنوان یک درمان دوگانه با متفورمین برای کنترل قند خون کافی ،
- به عنوان یک درمان سه گانه "گلیتازون + متفورمین + سولفونیل اوره" ،
- ترکیب با انسولین
- ترکیب با انسولین و متفورمین.
از جمله موارد منع مصرف داروها:
- عدم تحمل فردی ،
- بارداری / شیردهی
- سن تا 18 سال
- نارسایی کبد - شدت شدید و متوسط ،
- نارسایی شدید قلبی
- نارسایی کلیه شدید است.
سخنرانی ویدیویی در مورد آماده سازی گروه تیازولدین دیون:
عوارض جانبی
از جمله عوارض جانبی بعد از مصرف تیازولیدین دیونها عبارتند از:
- در زنان - بی نظمی های قاعدگی ،
- پیشرفت نارسایی قلبی ،
- نقض وضعیت هورمونی ،
- افزایش سطح آنزیم های کبدی ،
- کم خونی
- هیپوگلیسمی ،
- هایپرکلسترولمی ،
- سردرد و سرگیجه ،
- افزایش وزن
- افزایش اشتها
- درد شکم ، ناراحتی ،
- بثورات پوستی ، به ویژه ، کهیر ،
- تورم
- افزایش خستگی
- نقص بینایی
- سازندهای خوش خیم - پولیپ و کیست ،
- عفونت دستگاه تنفسی فوقانی.
در دوره درمانی ، وزن و علائم کنترل می شوند که نشان دهنده احتباس مایعات است. نظارت بر عملکرد کبد نیز انجام می شود. مصرف در دوزهای متوسط الکل به میزان قابل توجهی در کنترل گلیسمی تأثیر نمی گذارد.
مقدار مصرف ، روش مصرف
گلیتازون ها بدون توجه به غذا مصرف می شوند. تنظیم دوز برای سالمندان با انحراف جزئی در کبد / کلیه انجام نمی شود. به دسته دوم بیماران ، مصرف روزانه دارو کمتر است. مقدار مصرف توسط پزشک به صورت جداگانه تعیین می شود.
شروع درمان با دوز کم شروع می شود. در صورت لزوم ، بسته به دارو در غلظت ها افزایش می یابد. هنگامی که با انسولین ترکیب شود ، میزان مصرف آن یا بدون تغییر باقی می ماند یا با گزارش شرایط هیپوگلیسمی کاهش می یابد.
لیست داروهای تیاولیدین دیون
امروز دو نماینده گلیتازون در بازار داروسازی موجود است - روزیگلیتازون و پیوگلیتازون. اولین گروه در این گروه تروگلیتازون بود - به دلیل ایجاد آسیب شدید کبدی ، خیلی زود لغو شد.
داروهای مبتنی بر روزیگلیتازون موارد زیر را شامل می شوند:
- 4 میلی گرم آواندیه - اسپانیا ،
- 4 میلی گرم Diagnitazone - اوکراین ،
- Roglit در 2 و 4 میلی گرم - مجارستان.
داروهای مبتنی بر پیوگیتازون عبارتند از:
- گلوتازون 15 میلی گرم ، 30 میلی گرم ، 45 میلی گرم - اوکراین ،
- نیلگار 15 میلی گرم ، 30 میلی گرم - هند ،
- Dropia-Sanovel 15 میلی گرم ، 30 میلی گرم - ترکیه ،
- پیوگلار 15 میلی گرم ، 30 میلی گرم - هند ،
- پیوز 15 میلی گرم و 30 میلی گرم - هند.
تعامل با داروهای دیگر
- روزیگلیتازون. مصرف الکل بر کنترل قند خون تأثیر نمی گذارد. هیچ ارتباط متفاوتی با قرص های ضد بارداری ، نیفدیپین ، دیگوکسین ، وارفارین وجود ندارد.
- پیوگلیتازون. هنگام ترکیب با ریفامپین ، اثر پیوگلیتازون کاهش می یابد. شاید کاهش اندکی در اثربخشی پیشگیری از بارداری هنگام مصرف قرص های ضد بارداری. هنگام استفاده از کتوکونازول ، کنترل گلیسمی اغلب لازم است.
تیازولیدونیدونها نه تنها سطح قند را کاهش می دهند ، بلکه بر روی سیستم قلبی عروقی نیز تأثیر می گذارند. علاوه بر این مزایا ، آنها جنبه های منفی زیادی دارند که رایج ترین آنها ایجاد نارسایی قلبی و کاهش تراکم استخوان است.
آنها به طور فعال در درمان پیچیده مورد استفاده قرار می گیرند ، استفاده از تیازولیدین دیونها برای جلوگیری از پیشرفت بیماری نیاز به مطالعه بیشتر دارد.
قوانین قرار ملاقات
- اولین داروهای انتخابی برای دیابت نوع 2 در بیماران دارای اضافه وزن متفورمین یا داروهایی از گروه تیازولدین دیون هستند.
- در بیماران با وزن طبیعی بدن ، ترجیحاً به داروهای سولفونیل اوره یا مگلیتینیدها داده می شود.
- با ناکارآمدی استفاده از یک قرص ، به عنوان یک قاعده ، ترکیبی از دو (کمتر از سه دارو) تجویز می شود. متداول ترین ترکیبات:
- سولفونیل اوره + متفورمین ،
- متفورمین + تیازولدین دیون ،
- متفورمین + thiazolidinedione + سولفونیل اوره.
آماده سازی سولفونیل اوره
معروف ترین داروها مربوط به مشتقات سولفونیل اوره (حداکثر 90٪ کل داروهای کاهش دهنده قند) است. اعتقاد بر این است که افزایش ترشح انسولین توسط داروهای این کلاس برای غلبه بر مقاومت به انسولین انسولین ذاتی ضروری است.
آماده سازی سولفونیل اوره نسل دوم شامل موارد زیر است:
- گلیکلازید - تأثیر مثبتی بر میکروسیرکولاسیون ، گردش خون دارد ، تأثیر مفیدی بر عوارض میکروواسکولار دیابت دارد.
- گلیبن کلامید - قدرتمندترین اثر هیپوگلیسمی را دارد. در حال حاضر ، نشریات بیشتر و بیشتری در مورد تأثیر منفی این دارو در روند بیماریهای قلبی عروقی وجود دارد.
- گلیپیزید - دارای خاصیت کاهش دهنده قند است ، اما مدت زمان عمل کوتاه تر از زمان گلی بن کلامید است.
- گلیسیدون - تنها داروی این گروه است که برای بیماران دارای نقص متوسط کلیوی تجویز می شود. کمترین مدت زمان عمل را دارد.
آماده سازی سولفونیل اوره نسل 3 ارائه شده است گلیمپریمید:
- زودتر شروع به عمل می کند و مدت زمان قرار گرفتن در معرض طولانی تر (حداکثر 24 ساعت) با دوزهای پایین تر ،
- احتمال مصرف دارو فقط 1 بار در روز ،
- ترشح انسولین را در حین ورزش کاهش نمی دهد ،
- باعث آزاد شدن سریع انسولین در پاسخ به مصرف مواد غذایی ،
- می توان برای نارسایی کلیوی متوسط ،
- در مقایسه با سایر داروهای این کلاس ، خطر کمبود قند خون کمتر است.
بیشترین تأثیر داروهای آماده سازی سولفونیل اوره در بیماران مبتلا به دیابت نوع 2 ، اما با وزن طبیعی بدن مشاهده می شود.
داروهای سولفونیل اوره را برای دیابت نوع 2 تجویز کنید ، هنگامی که رژیم و فعالیت بدنی منظم کمک نمی کند.
آماده سازی سولفونیل اوره منع مصرف دارد: برای بیماران مبتلا به دیابت نوع 1 ، باردار و در دوران شیردهی ، با آسیب شناسی شدید کبد و کلیه ها ، با گانگرن دیابتی. در مورد زخم معده و اثنی عشر و همچنین در بیماران تب دار مبتلا به الكلیسم مزمن باید توجه ویژه ای صورت گیرد.
طبق آمار ، متأسفانه تنها یک سوم بیماران با استفاده از سولفونیل اوره جبران بهینه دیابت را دریافت می کنند. به سایر بیماران توصیه می شود که این داروها را با سایر داروهای قرص ترکیب کنند یا به سمت درمان انسولین بپیوندند.
تنها داروی این گروه است متفورمین، که باعث کند شدن تولید و رهاسازی گلوکز در کبد می شود ، استفاده از گلوکز را با استفاده از بافت محیطی بهبود می بخشد ، جریان خون را بهبود می بخشد و متابولیسم چربی را عادی می کند. اثر هیپوگلیسمی 2-3 روز پس از شروع دارو ایجاد می شود.در عین حال ، سطح گلیسمی ناشتا کاهش می یابد و اشتها کاهش می یابد.
ویژگی بارز متفورمین ، تثبیت و حتی کاهش وزن است - هیچ یک از دیگر عوامل کاهش دهنده قند خون این اثر را ندارد.
علائم استفاده از متفورمین عبارتند از: دیابت نوع 2 در بیماران با اضافه وزن ، پیش دیابت ، عدم تحمل به داروهای سولفونیل اوره.
متفورمین منع مصرف دارد: برای بیماران مبتلا به دیابت نوع 1 ، باردار و در هنگام تغذیه ، با آسیب شناسی شدید کبد و کلیه ، با عوارض حاد دیابت ، با عفونت حاد ، با هرگونه بیماری همراه با تأمین کافی اکسیژن به اندام.
مهارکنندگان آلفا گلیکوزیداز
داروهای این گروه شامل این موارد است آکاربوز و میگللیتول، که باعث کاهش سرعت کربوهیدرات ها در روده ها می شود ، و این باعث می شود تا کندتر جذب گلوکز به خون شود. به همین دلیل ، افزایش قند خون هنگام خوردن غذا صاف می شود ، خطر ابتلا به هیپوگلیسمی وجود ندارد.
یکی از ویژگی های این داروها ، اثربخشی آنها در مصرف مقادیر زیادی کربوهیدرات های پیچیده است. اگر کربوهیدراتهای ساده در رژیم غذایی بیمار غالب باشند ، درمان با مهار کننده های آلفا گلیکوزیداز تأثیر مثبت نمی گذارد. مکانیسم مشخص شده عمل باعث می شود داروهای این گروه برای گلیسمی ناشتا طبیعی و افزایش شدید بعد از خوردن غذا موثر باشند. همچنین ، این داروها عملاً باعث افزایش وزن بدن نمی شوند.
مهارکننده های آلفا گلیکوزیداز برای بیماران مبتلا به دیابت نوع 2 با رژیم و ناکارآمدی ورزشی با غلبه قند خون بعد از غذا مشخص شده است.
موارد منع مصرف داروهای مهار کننده های آلفا گلیکوزیداز عبارتند از: کتواسیدوز دیابتی ، سیروز ، التهاب حاد و مزمن روده ، آسیب شناسی دستگاه گوارش با افزایش تشکیل گاز ، کولیت اولسراتیو ، انسداد روده ، فتق بزرگ ، اختلال در عملکرد کلیوی شدید ، بارداری و شیردهی.
تیازولیدین دیون (گلیتازون ها)
داروهای موجود در این گروه شامل هستند پیوگلیتازون ، روزیگلیتازون ، تروگلیتازونکه مقاومت به انسولین را کاهش می دهد ، باعث کاهش انتشار گلوکز در کبد می شود ، عملکرد سلول های تولید کننده انسولین را حفظ می کند.
عمل این داروها مشابه عمل متفورمین است ، اما آنها از خصوصیات منفی آن محروم می شوند - علاوه بر کاهش مقاومت به انسولین ، داروهای این گروه قادر به کند کردن پیشرفت عوارض کلیوی و فشار خون شریانی هستند ، و بر روی متابولیسم چربی تأثیر می گذارند. اما از طرف دیگر ، هنگام مصرف گلیتازون ، شما باید به طور مداوم بر عملکرد کبد نظارت داشته باشید. در حال حاضر شواهدی وجود دارد که نشان می دهد استفاده از روزیگلیتازون خطر انفارکتوس میوکارد و نارسایی قلبی عروقی را افزایش می دهد.
گلیتازونها در موارد دیابت نوع 2 در موارد ناکارآمدی رژیم غذایی و فعالیت بدنی با غلبه مقاومت به انسولین نشان داده شده است.
موارد منع مصرف عبارتند از: دیابت نوع 1 ، کتواسیدوز دیابتی ، بارداری و شیردهی ، بیماری شدید کبدی ، نارسایی شدید قلبی.
مگلیتینیدها
داروهای موجود در این گروه شامل هستند repaglinide و نگاتلینیددارای اثر کاهنده قند کوتاه مدت است. مگلیتینیدها سطح گلوکز را بعد از غذا تنظیم می کنند و این باعث می شود که به رژیم غذایی سختی رعایت نشود ، زیرا این دارو بلافاصله قبل از غذا استفاده می شود.
ویژگی بارز مگلیتینیدها کاهش زیاد گلوکز است: روی معده خالی 4 میلی مول در لیتر ، بعد از خوردن غذا - 6 میلی مول در لیتر. غلظت هموگلوبین گلیکوزیله HbA1c تا 2٪ کاهش می یابد. با مصرف طولانی مدت باعث افزایش وزن نمی شود و نیازی به انتخاب دوز ندارید. در هنگام مصرف الکل و برخی داروها افزایش اثرات قند خون مشاهده می شود.
نشانه استفاده از مگلیتینیدها دیابت نوع 2 در موارد ناکارآمدی رژیم غذایی و فعالیت بدنی است.
میگللیتینیدها منع مصرف دارند: برای بیماران مبتلا به دیابت نوع 1 ، مبتلا به کتواسیدوز دیابتی ، زنان باردار و شیردهی ، با افزایش حساسیت به دارو.
توجه! اطلاعات ارائه شده توسط سایت DIABET-GIPERTONIA.RU فقط برای مرجع است در صورت استفاده از هرگونه دارو و یا روش بدون مراجعه به پزشک ، مسئول سایت مسئولیت عواقب منفی احتمالی را بر عهده ندارد!
داروهای هیپوگلیسمی یا ضد دیابتی داروهایی هستند که قند خون را کاهش می دهند و برای درمان دیابت استفاده می شوند.
در کنار انسولین ، که آماده سازی آن فقط برای استفاده تزریقی مناسب است ، تعدادی از ترکیبات مصنوعی وجود دارد که خاصیت قند خون دارند و در صورت مصرف خوراکی موثر هستند. عمده مصرف این داروها در دیابت نوع 2 است.
عوامل هیپوگلیسمی خوراکی (هیپوگلیسمی) می توانند به شرح زیر طبقه بندی شوند:
— مشتقات سولفونیل اوره (گلی بنکلامید ، گلیسیدون ، گلیکلازید ، گلیمپرید ، گلیپیزید ، کلروپروپامید) ،
— مگلیتینیدها (nateglinide ، repaglinide) ،
— biguanides (بورفین ، متفورمین ، فنفورمین) ،
— tiazolidinediones (پیوگلیتازون ، روزیگلیتازون ، سیگلیتازون ، آنگلیتازون ، تروگلیتازون) ،
— مهار کننده های آلفا گلوکزیداز (آکاربوز ، میگللیتول) ،
خواص قند خون در مشتقات سولفونیل اوره به طور اتفاقی کشف شد. توانایی ترکیبات این گروه در انجام اثرات کم خون قند خون در دهه 50 مشاهده شد ، هنگامی که کاهش قند خون در بیمارانی که داروهای ضد باکتریایی سولفونامید را برای درمان بیماریهای عفونی دریافت می کردند ، مشاهده شد. در همین راستا ، جستجوی مشتقات سولفونامیدها با تأثیر هیپوگلیسمی در دهه 50 آغاز شد. سنتز اولین مشتقات سولفونیل اوره که می تواند برای درمان دیابت مورد استفاده قرار گیرد ، انجام شد. اولین داروهایی مانند کاربوتامید (آلمان ، 1955) و تولبوتامید (ایالات متحده ، 1956) بود. در اوایل دهه 50. این مشتقات سولفونیل اوره در عمل بالینی استفاده شده اند. در دهه 60-70. سولفونیل اوره نسل دوم ظاهر شد. اولین نماینده آماده سازی سولفونیل اوره نسل دوم ، گلی بن کلامید ، برای درمان دیابت در سال 1969 شروع به کار کرد ، در سال 1970 گلیبرنورید شروع به استفاده کرد ، و در سال 1972 ، گلیپیزید. گلیکلازید و گلیسیدون تقریباً همزمان ظاهر شدند.
در سال 1997 ، repaglinide (گروهی از مگلیتینیدها) برای درمان دیابت تصویب شد.
تاریخچه استفاده از biguanides به قرون وسطی باز می گردد ، زمانی که از گیاهان برای درمان دیابت استفاده می شد Galega officinalis (زنبق فرانسوی).
اولین دارویی که برای استفاده به عنوان یک عامل هیپوگلیسمی مورد استفاده قرار گرفت ، تروگلیتازون بود ، اما در سال 2000 استفاده از آن به دلیل کبدی زیاد ممنوع شد. تا به امروز ، دو دارو از این گروه استفاده می شود - پیوگلیتازون و روزیگلیتازون.
عمل سولفونیل اوره به طور عمده با تحریک سلولهای بتا لوزالمعده همراه است ، همراه با بسیج و افزایش رها شدن انسولین درون زا.
با درمان طولانی مدت با مشتقات سولفونیل اوره ، اثر تحریک کننده اولیه آنها بر ترشح انسولین از بین می رود. اعتقاد بر این است که این به دلیل کاهش تعداد گیرنده های روی سلولهای بتا است. پس از وقفه در درمان ، واکنش سلولهای بتا به مصرف داروهای این گروه احیا می شود.
برخی از سولفونیل اوره ها اثرات فوق لوزالمعده نیز دارند. تأثیرات برون یابی از اهمیت بالینی بالایی برخوردار نیست ، آنها شامل افزایش حساسیت بافت های وابسته به انسولین به انسولین درون زا و کاهش شکل گیری گلوکز در کبد می شوند. مکانیسم توسعه این اثرات به این دلیل است که این داروها (بخصوص گلیمیرپرید) تعداد گیرنده های حساس به انسولین را بر روی سلول های هدف افزایش می دهند ، تعامل گیرنده انسولین را بهبود می بخشد و انتقال سیگنال پس گیرنده را بازیابی می کند.
علاوه بر این ، شواهدی وجود دارد که نشان می دهد prizvodnye sulfonylureas ترشح سوماتوستاتین را تحریک می کند و از این طریق ترشح گلوکاگون را مهار می کند.
من نسل: تولبوتامید ، کاربامید ، تولازامید ، استئو هگزامید ، کلرپروپامید.
نسل دوم: glibenclamide ، glisoxepide، glibornuril، glycidone، glyclazide، glipizide.
نسل سوم: glimepiride.
در حال حاضر ، در روسیه ، از ترکیبات سولفونیل اوره نسل اول عملاً استفاده نمی شود.
تفاوت اصلی بین داروهای نسل دوم و مشتقات سولفونیل اوره نسل اول فعالیت بیشتر (50-100 بار) است که به آنها امکان استفاده در دوزهای پایین تر داده می شود و بر همین اساس احتمال عوارض جانبی را کاهش می دهد. نمایندگان فردی مشتقات hypoglycemic سولفونیل اوره از نسل 1 و 2 در فعالیت و تحمل متفاوت است. بنابراین ، دوز روزانه داروهای نسل اول - تولبوتامید و کلرپروپامید - به ترتیب 2 و 75/0 گرم ، و داروهای نسل دوم - گلی بن کلامید - 0.02 گرم ، گلیسویدون - 0.06-0.12 گرم از داروهای نسل دوم معمولاً بهتر توسط بیماران تحمل می شود .
آماده سازی سولفونیل اوره از نظر شدت و مدت زمان عمل متفاوت است که انتخاب دارو در هنگام تجویز را تعیین می کند. گلیبنکلامید برجسته ترین اثر هیپوگلیسمی از کلیه مشتقات سولفونیل اوره را دارد. این ماده به عنوان مرجع برای ارزیابی اثرات قند خون داروهای تازه سنتز شده مورد استفاده قرار می گیرد. اثر هیپوگلیسمی قدرتمند گلی بن کلامید به این دلیل است که بیشترین وابستگی را به کانالهای پتاسیم وابسته به ATP سلولهای بتا لوزالمعده دارد. در حال حاضر ، گلی بنكلامید هم به صورت یك فرم دوز سنتی و هم به صورت یك فرم میكرونیزه تولید می شود - فرم ویژه گلیبنكلامید كه به دلیل جذب سریع و كامل ، دارویی مناسب فارماكوكینتیك و فارماكودینامیك را فراهم می كند (قابلیت دسترسی زیستی حدود 100٪) و استفاده از دارو را در دوزهای کوچکتر
گلیکلازید دومین عامل شایع قند خون دهان پس از گلیبنکلامید است. علاوه بر این که گلیکلازید دارای خاصیت کمبود قند خون است ، باعث بهبود پارامترهای خونشناسی ، خصوصیات رئولوژیکی خون ، تأثیر مثبتی بر سیستم هموستاتیک و میکروسیرکولاسیون می کند و از بروز میکروواسکولیت ، از جمله آسیب به شبکیه ، مهار تجمع پلاکتی ، به طور قابل توجهی شاخص تقسیم نسبی را افزایش می دهد ، فعالیت هپارین و فیبرینولیتیک را افزایش می دهد ، تحمل هپارین را افزایش می دهد و همچنین خاصیت آنتی اکسیدانی را نشان می دهد.
گلیسوودون یک داروی است که می تواند برای بیماران دارای نقص متوسط کلیوی تجویز شود ، زیرا فقط 5٪ متابولیت ها از طریق کلیه ها دفع می شوند و بقیه (95٪) از طریق روده ها.
گلیپیزید با داشتن یک اثر برجسته ، از نظر واکنش های هیپوگلیسمی کمترین خطر را دارد ، زیرا تجمع نمی یابد و متابولیت های فعال ندارد.
داروهای ضد دیابتی خوراکی داروهای اصلی برای درمان دیابت نوع 2 (غیر وابسته به انسولین) هستند و معمولاً برای بیماران بزرگتر از 35 سال بدون کتواسیدوز ، کمبودهای تغذیه ای ، عوارض یا بیماریهای همزمان که نیاز به فوری انسولین دارند ، تجویز می شوند.
آماده سازی گروه سولفونیل اوره برای بیمارانی توصیه نمی شود که با رژیم صحیح ، میزان نیاز روزانه به انسولین از 40 واحد بیشتر شود. همچنین ، برای بیماران با اشکال شدید دیابت قندی (با نارسایی شدید بتا سلول) ، با سابقه کتوز یا کما دیابتی ، همراه با قند خون بالای 13.9 میلی مول در لیتر (250 میلی گرم درصد) بر روی معده خالی و گلوکوزوری بالا در طول رژیم درمانی تجویز نمی شود.
در صورت جبران اختلالات متابولیسم کربوهیدرات در دوز انسولین کمتر از 40 واحد در روز ، انتقال به داروهای سولفونیل اوره برای بیماران مبتلا به دیابت که در انسولین درمانی قرار دارند ممکن است. در دوزهای انسولین تا 10 واحد در روز ، می توانید سریعاً به درمان با مشتقات سولفونیل اوره مراجعه کنید.
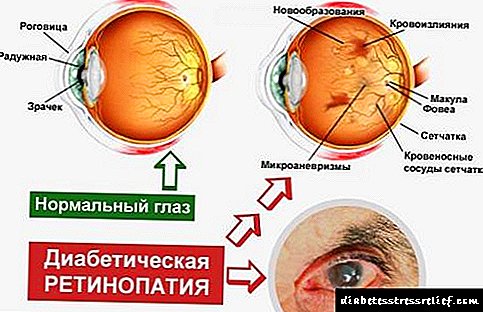
استفاده طولانی مدت از مشتقات سولفونیل اوره می تواند باعث ایجاد مقاومت شود ، که می تواند با ترکیبی از درمان با داروهای انسولین بر طرف شود. در دیابت نوع 1 ، ترکیب داروهای انسولین با مشتقات سولفونیل اوره باعث کاهش نیاز روزانه انسولین می شود و به بهبود دوره بیماری از جمله کاهش سرعت پیشرفت رتینوپاتی کمک می کند ، که تا حدی با فعالیت آنژیوپروتیک مشتقات سولفونیل اوره (به ویژه نسل دوم) همراه است. در عین حال ، نشانه هایی از اثر آتروژنیک احتمالی آنها وجود دارد.
علاوه بر این ، مشتقات سولفونیل اوره با انسولین ترکیب می شوند (چنین ترکیبی در صورت عدم بهبود وضعیت بیمار با بیش از 100 IU انسولین در روز مناسب است) ، گاهی اوقات آنها با بیگوانیدها و آکاربوز ترکیب می شوند.
هنگام استفاده از داروهای هیپوگلیسمی سولفونامید ، باید در نظر داشت که سولفونامیدهای ضد باکتریایی ، ضد انعقادهای غیرمستقیم ، بوتیون ، سالیسیلات ، اتیون آمید ، تتراسایکلین ها ، کلرامفنیکلول ، سیکلوفسفامید باعث مهار متابولیسم آنها و افزایش کارآیی می شوند (ممکن است هیپوگلیسمی ایجاد شود). هنگامی که مشتقات سولفونیل اوره با دیورتیک های تیازیدی (هیدروکلروتیازید و غیره) و BKK (نیفدیپین ، دیلتیازم و غیره) ترکیب می شوند ، تضاد در دوزهای زیاد رخ می دهد - تیازیدها به دلیل باز شدن کانالهای پتاسیم و اثرات مشتقات سولفونیل اوره به دلیل باز شدن کانالهای پتاسیم و سلولهای BKK باعث سد شدن کلسیم می شوند. غدد
مشتقات سولفونیل اوره باعث افزایش اثر و عدم تحمل الکل می شوند ، احتمالاً به دلیل تاخیر در اکسیداسیون استالدهید. واکنش های ضدآبوز مانند ممکن است.
توصیه می شود تمام داروهای هیپوگلیسمی سولفونامید 1 ساعت قبل از غذا مصرف شود که این امر به کاهش قابل توجهی در قند خون بعد از غذا (بعد از خوردن غذا) کمک می کند. در صورت شدت شدید پدیده های سوء هاضمه ، استفاده از این داروها پس از غذا توصیه می شود.
اثرات نامطلوب مشتقات سولفونیل اوره علاوه بر کمبود قند خون ، اختلالات سوء هاضمه (از جمله تهوع ، استفراغ ، اسهال) ، زردی کلستاتیک ، افزایش وزن ، لکوپنی برگشت پذیر ، ترومبوسیتوپنی ، اگرانولوسیتوز ، کم خونی آپپلاستیک و همولیتیک ، واکنش های آلرژیک ( خارش ، اریتم ، درماتیت).
استفاده از داروهای سولفونیل اوره در دوران بارداری توصیه نمی شود ، زیرا اکثر آنها طبق FDA (اداره غذا و دارو) متعلق به کلاس C هستند ، در عوض انسولین درمانی تجویز می شود.
به دلیل افزایش خطر ابتلا به هیپوگلیسمی ، به بیماران سالخورده توصیه نمی شود از داروهای طولانی مدت (گلی بن کلامید) استفاده کنند. در این سن ، ترجیحاً از مشتقات دوربرد استفاده می شود - گلیکلازید ، گلیسیدون.
مگلیتینیدها - تنظیم کننده های استاندارد (repaglinide ، nateglinide).
رپاگلینید مشتق اسید بنزوئیک است. علیرغم تفاوت در ساختار شیمیایی از مشتقات سولفونیل اوره ، کانالهای پتاسیم وابسته به ATP را نیز در غشای سلولهای بتا عملکردی فعال دستگاه پانکراس جزایر مسدود می کند ، باعث دپلاریزه شدن و باز شدن کانالهای کلسیم شده و از این طریق باعث افزایش انسولین می شود. یک پاسخ انسولینوترپی به یک وعده غذایی در طی 30 دقیقه پس از مصرف ایجاد می شود و با کاهش قند خون در طول وعده غذایی همراه است (غلظت انسولین بین وعده های غذایی افزایش نمی یابد). مانند مشتقات سولفونیل اوره ، عارضه اصلی هیپوگلیسمی است. با احتیاط ، رپاگلیناید برای بیماران مبتلا به نارسایی کبدی و یا کلیوی تجویز می شود.
ناتاتلینید مشتقی از D-phenylalanine است.بر خلاف سایر داروهای هیپوگلیسمی خوراکی ، تأثیر ناتگلینید بر ترشح انسولین سریعتر ، اما پایدارتر است. از ناتلیتینید در درجه اول برای کاهش قند خون بعد از غذا در دیابت نوع 2 استفاده می شود.
بیگوانیدها، که در دهه 70 به درمان دیابت نوع 2 شروع شد ، ترشح انسولین توسط سلولهای بتا لوزالمعده تحریک نمی شود. تأثیر آنها عمدتا با مهار گلوكونوژنز در كبد (از جمله گلیكوژنولیز) و افزایش مصرف گلوكز توسط بافتهای محیطی مشخص می شود. آنها همچنین غیرفعال انسولین را مهار می کنند و اتصال آن به گیرنده های انسولین را بهبود می بخشند (این باعث افزایش جذب گلوکز و متابولیسم آن می شود).
بیگوانیدها (بر خلاف مشتقات سولفونیل اوره) قند خون را در افراد سالم و در بیماران مبتلا به دیابت نوع 2 پس از گرسنگی شبانه کاهش نمی دهند ، اما افزایش آن را بعد از غذا ، بدون ایجاد هیپوگلیسمی به میزان قابل توجهی محدود می کنند.
biguanides هیپوگلیسمیک - متفورمین و دیگران - همچنین برای دیابت نوع 2 مورد استفاده قرار می گیرد علاوه بر اثر کاهش قند ، بیگوانیدها با مصرف طولانی مدت بر سوخت و ساز چربی تأثیر مثبت دارند. داروهای این گروه باعث مهار لیپوژنز می شوند (فرایندی که گلوکز و سایر مواد به اسیدهای چرب در بدن تبدیل می شوند) ، لیپولیز را فعال می کنند (فرآیند تقسیم لیپیدها به ویژه تری گلیسیریدهای موجود در چربی به اسیدهای چرب تشکیل دهنده آنها با عمل آنزیم لیپاز) ، باعث کاهش اشتها و ترویج می شود. کاهش وزن در بعضی موارد ، استفاده از آنها با كاهش محتوای تری گلیسیریدها ، كلسترول و LDL (تعیین شده بر معده خالی) در سرم خون همراه است. در دیابت نوع 2 ، اختلالات متابولیسم کربوهیدرات با تغییرات قابل توجه در متابولیسم چربی ترکیب می شود. بنابراین ، 85-90 of از بیماران مبتلا به دیابت نوع 2 افزایش وزن بدن. بنابراین ، با ترکیبی از دیابت نوع 2 با اضافه وزن ، داروهایی که سوخت و ساز چربی را عادی می کنند نشان داده شده است.
نشانه تجویز biguanides ، دیابت نوع 2 (به ویژه در مواردی که همراه با چاقی است) با ناکارآمدی رژیم درمانی و همچنین ناکارآمدی داروهای آماده سازی سولفونیل اوره است.
در صورت عدم انسولین ، اثر بیگوانیدها ظاهر نمی شود.
بیگوانیدها را می توان در ترکیب با انسولین در حضور مقاومت در برابر آن استفاده کرد. ترکیبی از این داروها با مشتقات سولفونامید در مواردی مشخص می شود که حالت دوم اصلاح کاملی از اختلالات متابولیک را ارائه نمی دهد. بیگوانیدها می توانند باعث ایجاد اسیدوز لاکتیک (اسیدوز لاکتیک) شوند که مصرف داروها در این گروه محدود می شود.
بیگوانیدها را می توان در ترکیب با انسولین در حضور مقاومت در برابر آن استفاده کرد. ترکیبی از این داروها با مشتقات سولفونامید در مواردی مشخص می شود که حالت دوم اصلاح کاملی از اختلالات متابولیک را ارائه نمی دهد. بیگوانیدها می توانند باعث ایجاد اسیدوز لاکتیک (اسیدوز لاکتیک) شوند که مصرف برخی از داروهای خاص در این گروه را محدود می کند.
بیگوانیدها در صورت وجود اسیدوز و گرایش به آن (تحریک و افزایش تجمع لاکتات) ، در شرایطی که همراه با هیپوکسی (از جمله نارسایی قلبی و تنفسی ، مرحله حاد انفارکتوس میوکارد ، نارسایی حاد مغزی ، کم خونی) و غیره منع مصرف دارد.
عوارض جانبی biguanides بیشتر از مشتقات سولفونیل اوره (20٪ در مقابل 4٪) ، اول از همه ، عوارض گوارشی ذکر شده است: طعم فلزی در دهان ، علائم سوء هاضمه ، و غیره برخلاف مشتقات سولفونیل اوره ، هیپوگلیسمی هنگام استفاده از biguanides (به عنوان مثال متفورمین ) بسیار نادر اتفاق می افتد.
اسیدوز لاکتیک ، که بعضی اوقات در هنگام مصرف متفورمین ظاهر می شود ، یک عارضه جدی محسوب می شود ، بنابراین متفورمین نباید برای نارسایی کلیوی و شرایطی که مستعد توسعه آن است - اختلال در عملکرد کلیه و / یا کبد ، نارسایی قلبی ، آسیب شناسی ریه تجویز شود.
بیگوانیدها نباید همزمان با سایمتیدین تجویز شوند ، زیرا در فرآیند ترشح لوله در کلیه ها با یکدیگر به رقابت می پردازند ، که می تواند منجر به تجمع بیگوانیدها شود ، علاوه بر این ، سایمتیدین باعث کاهش بیوتروژن در بیگوانیدها در کبد می شود.
ترکیبی از گلی بن کلامید (مشتق سولفونیل اوره از نسل دوم) و متفورمین (بیگوانید) به طور بهینه خواص آنها را ترکیب می کند ، به شما این امکان را می دهد تا با دوز کمتر هر یک از داروها به اثرات هیپوگلیسمی مورد نظر برسید و از این طریق خطر عوارض جانبی را کاهش دهید.
از سال 1997 وارد عمل بالینی شد thiazolidinediones (glitazones) ، اساس ساختار شیمیایی حلقه تیازولیدین است. این گروه جدید از داروهای ضد دیابتی شامل پیوگلیتازون و روزیگلیتازون است. داروهای این گروه باعث افزایش حساسیت بافتهای هدف (عضلات ، بافت چربی ، کبد) به انسولین ، سنتز چربی پایین در سلولهای عضلانی و چربی می شوند. Thiazolidinediones آگونیست های انتخابی گیرنده های هسته ای PPARγ (گیرنده گاما فعال شده با پرولیفراتیو پراکسیزوم) هستند. در انسان ، این گیرنده ها در "بافتهای هدف" وجود دارند که برای عملکرد انسولین ضروری هستند: در بافت چربی ، در ماهیچه های اسکلتی و کبد. گیرنده های هسته ای PPARγ رونویسی از ژن های پاسخ دهنده به انسولین را در کنترل تولید ، حمل و نقل و استفاده از گلوکز تنظیم می کنند. علاوه بر این ، ژنهای حساس به PPARγ در متابولیسم اسیدهای چرب نقش دارند.
برای اینکه تیازولیدین دیون ها اثر خود را داشته باشند ، وجود انسولین ضروری است. این داروها باعث کاهش مقاومت به انسولین در بافتهای محیطی و کبد ، افزایش مصرف گلوکز وابسته به انسولین و کاهش ترشح گلوکز از کبد ، کاهش میانگین تری گلیسیریدها ، افزایش غلظت HDL و کلسترول و جلوگیری از قند خون ناشتا بعد از غذا و همچنین گلیکوزیلاسیون هموگلوبین می شوند.
مهار کننده های آلفا گلوکوزیداز (آکاربوز ، میگللیتول) باعث از هم گسیختگی پلی و الیگوساکاریدها می شود و باعث کاهش شکل گیری و جذب گلوکز در روده می شود و از این طریق مانع از ایجاد هیپرگلیسمی بعد از مصرف می شود. کربوهیدراتهای گرفته شده با غذا بدون تغییر وارد قسمتهای پایین روده های کوچک و بزرگ می شوند ، در حالی که جذب مونوساکاریدها به 3-4 ساعت طولانی می شود.برخلاف عوامل هیپوگلیسمی سولفونامید ، باعث افزایش انسولین نمی شوند و بنابراین باعث هیپوگلیسمی نمی شوند.
نشان داده شد كه درمان طولانی مدت آكاربوز با كاهش چشمگیر خطر ابتلا به عوارض قلبی با ماهیت آترواسكلروتیك همراه است. مهار کننده های آلفا گلوکوزیداز به عنوان مونوتراپی یا همراه با سایر داروهای قند خون استفاده می شود. دوز اولیه 25-50 میلی گرم بلافاصله قبل یا در طول وعده های غذایی است ، و پس از آن می تواند به تدریج افزایش یابد (حداکثر دوز روزانه 600 میلی گرم).
نشانه های استفاده از مهار کننده های آلفا گلوکزیداز عبارتند از: دیابت نوع 2 با ناکارآمدی رژیم درمانی (دوره که حداقل باید 6 ماه باشد) و همچنین دیابت نوع 1 (به عنوان بخشی از درمان ترکیبی).
داروهای این گروه می توانند باعث پدیده های سوء هاضمه ناشی از نقض هضم و جذب کربوهیدراتها شوند که با تشکیل اسیدهای چرب ، دی اکسید کربن و هیدروژن در روده بزرگ متابولیزه می شوند. بنابراین ، هنگام تجویز مهارکننده های آلفا گلوکزیداز ، پیروی شدید از رژیم غذایی با محتوای محدود کربوهیدرات های پیچیده ، از جمله ساکارز
آکاربوز را می توان با سایر داروهای ضد دیابتی ترکیب کرد. نئومایسین و کلستیرامین اثر آکاربوز را تقویت می کنند ، در حالی که فرکانس و شدت عوارض جانبی دستگاه گوارش افزایش می یابد. هنگامی که با آنتی اسیدها ، جاذبها و آنزیمهایی که باعث بهبود هضم می شوند ، ترکیب شوند ، اثر آکاربوز کاهش می یابد.
در حال حاضر ، یک کلاس اساسا جدید از عوامل هیپوگلیسمی ظاهر شده است - incretinomimetics. Increcins هورمون هایی هستند که توسط برخی از سلول های روده کوچک در پاسخ به مصرف مواد غذایی ترشح می شوند و ترشح انسولین را تحریک می کنند. دو هورمون جدا شد: پلی پپتید مانند گلوکاگون (GLP-1) و پلی پپتید انسولین هوایی وابسته به گلوکز (HIP).
به incretinomimetics شامل 2 گروه از داروها:
- موادی که اثر GLP-1 را تقلید می کنند - آنالوگ های GLP-1 (لیراگلوتید ، اگزناتید ، لیکسیزناتید) ،
- مواد طولانی کننده عملکرد GLP-1 درون زا به دلیل محاصره dipeptidyl peptidase-4 (DPP-4) - آنزیمی که GLP-1 را از بین می برد - مهار کننده های DPP-4 (sitagliptin ، vildagliptin، saxagliptin، linagliptin، alogliptin).
بنابراین ، گروه داروهای هیپوگلیسمی شامل تعدادی از داروهای مؤثر است. آنها دارای مکانیسم متفاوت عمل هستند و در پارامترهای فارماکوکینتیک و فارماکودینامیک تفاوت دارند. آگاهی از این ویژگی ها به پزشک این امکان را می دهد که فردی و صحیح ترین انتخاب درمانی را انجام دهد.
موارد منع مصرف
- 1. دیابت نوع 1.
- 2. کتواسیدوز دیابتی (مقدار بیش از حد خون بدن کتون) ، کما.
- 3. بارداری و شیردهی.
- 4- بیماری های مزمن و حاد کبد با عملکرد مختل.
- 5- نارسایی قلبی.
- 6. حساسیت به دارو.
آماده سازی تیازولدین دیون
تروگلیتازون (رضولین) داروی نسل اول این گروه بود. وی از فروش فراخوانده شد ، زیرا تأثیر منفی آن بر کبد منعکس می شد.
Rosiglitazone (Avandia) یک داروی نسل سوم در این گروه است. پس از اثبات اینكه خطر ابتلا به بیماری های قلبی و عروقی را افزایش می دهد ، در سال 2010 (ممنوع در اتحادیه اروپا) متوقف شد.
| نام ماده فعال | نمونه های تجاری | دوز در 1 قرص میلی گرم |
| پیوگلیتازون | Pioglitazone Bioton | 15 30 45 |
اثر برنامه
علاوه بر این ، ثابت شده است که این دارو اثرات مفیدی دیگری نیز دارد:
- فشار خون را کاهش می دهد
- بر سطح کلسترول تأثیر می گذارد (وجود "کلسترول خوب" ، یعنی HDL را افزایش می دهد ، و "کلسترول بد" را افزایش نمی دهد - LDL) ،
- از تشکیل و رشد آترواسکلروز جلوگیری می کند ،
- خطر ابتلا به بیماری های قلبی را کاهش می دهد (به عنوان مثال ، حمله قلبی ، سکته مغزی).
بیشتر بخوانید: جاردینز از قلب محافظت می کند
پیوگلیتازون برای چه کسانی تجویز می شود
پیوگلیتازون را می توان به عنوان یک داروی منفرد استفاده کرد ، یعنی درمانی همچنین ، اگر به دیابت نوع 2 مبتلا هستید ، تغییر در شیوه زندگی نتایج مورد انتظار را به شما نمی دهد و موارد منع مصرف در مورد متفورمین ، تحمل ضعیف آن و عوارض جانبی احتمالی نیز وجود دارد
استفاده از پیوگلیتازون در ترکیب با سایر داروهای ضد دیابتی (به عنوان مثال آکاربوز) و متفورمین در صورت انجام سایر اقدامات موفقیت آمیز نیست.
پیوگلیتازون همچنین با انسولین قابل استفاده است ، خصوصاً برای افرادی که بدن نسبت به متفورمین واکنش منفی نشان می دهد.
بیشتر بخوانید: نحوه مصرف متفورمین
نحوه مصرف پیوگلیتازون
این دارو باید یک بار در روز ، به صورت خوراکی و در زمان مشخص مصرف شود. این کار می تواند قبل و بعد از غذا انجام شود ، زیرا مواد غذایی روی جذب دارو تأثیر نمی گذارد. معمولاً درمان با دوز کمتری شروع می شود. در مواردی که اثر درمان رضایت بخش نیست ، می توان به تدریج افزایش یافت.

اثربخشی دارو در مواردی مشاهده می شود که برای درمان دیابت نوع 2 ضروری است ، اما از متفورمین نمی توان استفاده کرد ، تک درمانی با یک دارو مجاز نیست.
علاوه بر این واقعیت که پیوگلیتازون باعث کاهش قند خون بعد از غذا ، گلوکز پلاسما و تثبیت هموگلوبین گلیکوزی شده می شود ، همچنین بر فشار خون و کلسترول خون اثر مثبت دیگری دارد. علاوه بر این ، باعث ناهنجاری نمی شود.
آماده سازی تیازولدین دیون

Thiazolidinediones (TZD) - کلاس جدیدی از داروهای ضد دیابتی جهت استفاده خوراکی. داروهای تیازولیددینون (پیوگلیتازون ، روزیگلیتازون) فقط در سالهای اخیر وارد عمل بالینی شدند. این داروها مانند بیگوانیدها ترشح انسولین را تحریک نمی کنند ، اما حساسیت بافتهای محیطی را نسبت به آن افزایش می دهند. ترکیبات این کلاس به عنوان آگونیست گیرنده های هسته ای PPAR-y (گیرنده فعال کننده پرولیفراتیو پراکسیزوم) عمل می کنند. این گیرنده ها در سلول های چربی ، ماهیچه ای و کبدی یافت می شوند. فعال شدن گیرنده های PPAR-y رونویسی تعدادی از ژن های مرتبط با انتقال اثر انسولین برای نفوذ گلوکز و لیپیدها به سلول ها را تعدیل می کند. علاوه بر پایین آوردن سطح گلیسمی ، بهبود حساسیت بافتها به انسولین به طور مطلوب بر پروفایل لیپیدها تأثیر می گذارد (سطح لیپوپروتئینهای با چگالی بالا افزایش می یابد ، محتوای تری گلیسیریدها کاهش می یابد). با توجه به اینکه این داروها با تحریک رونویسی ژن عمل می کنند ، حداکثر تأثیر را تا 2-3 ماه طول می کشد. در مطالعات بالینی ، این داروها باعث کاهش سطح HbAc با مونوتراپی حدود 5/5 تا 2 درصد شدند.
از داروهای این کلاس می توان در ترکیب با PSM ، انسولین یا متفورمین استفاده کرد. ترکیبی از متفورمین به دلیل این واقعیت قابل قبول است که عمل بیگوانوئیدها عمدتاً در سرکوب گلوکونوژنز انجام می شود ، و عمل تیازولیدین دیون ها در افزایش استفاده از گلوکز محیطی است. آنها عملاً باعث هیپوگلیسمی نمی شوند (اما مانند بیگوانیدها می توانند در ترکیب با داروهایی که ترشح انسولین را تحریک می کنند ، دفعات قند خون را افزایش دهند). اثر اصلی استفاده از گلوکز محیطی و کاهش گلوکوژنز از طریق فعال شدن ژنهای حساس به انسولین (کاهش مقاومت به انسولین) است. تیازولیدون دیونها به عنوان داروهایی که مقاومت به انسولین را از بین می برند ، اصلی ترین علت ایجاد دیابت نوع 2 ، امیدوار کننده ترین گروه داروها برای پیشگیری از دیابت نوع 2 است .تعیین پیشگیری از تیازولدین دیونها بیش از 8 ماه پس از برداشتن آن ادامه دارد. این فرض وجود دارد که گلیتازون ها قادر هستند نقص ژنتیکی متابولیسم گلوکز را به طور کامل اصلاح کنند ، این امکان را می دهد که نه تنها به تأخیر در پیشرفت دیابت نوع 2 منجر شود ، بلکه به طور کامل از بین می رود.
با این حال ، تاکنون این تنها یک فرضیه است.
استفاده از تیازولیدین دیون در بیماران مبتلا به دیابت نوع 2 چشم اندازهایی را برای پیشگیری از عوارض قلبی عروقی ایجاد می کند ، مکانیسم توسعه آن تا حد زیادی به دلیل مقاومت به انسولین موجود است. داده های مقدماتی در مورد اثر آنژیوپروتیکال تیازیدولدینونها در برخی مطالعات تجربی به دست آمده است. مطالعات بالینی مشابه هنوز انجام نشده است.
سه نسل thiazolidinediones در جهان وجود دارد:
- داروی "نسل اول" - تروگلیتازون (اثر کبدی سمی و کاردیوتوکسیک برجسته نشان داد ، در ارتباط با آن برای استفاده ممنوع است) ،
- داروی "نسل دوم" - پیوگلیتازون ،
- داروی "نسل سوم" - روزیگلیتازون.
در حال حاضر ، دارویی از نسل دوم thiazolidinediones - actos (پیوگلیتازون هیدروکلراید) از الی لیلی (ایالات متحده آمریکا) و نسل سوم - آواندیوم (rosiglitazone) در روسیه ثبت شده است. Actos به شکل قرص های حاوی 15.30 و 45 میلی گرم از ماده فعال پیوگلیتازون هیدروکلراید ، یک بار در روز ، صرف نظر از مصرف مواد غذایی ، در دسترس است.
دوز روزانه 30-45 میلی گرم است. Glaxo SmithKJine Avandia (GSK) به شکل قرص حاوی 4 و 8 میلی گرم ماده فعال روزیگلیتازون ، یک یا دو بار در روز ، صرف نظر از مصرف مواد غذایی ، در دسترس است. دوز روزانه 8 میلی گرم. قرار است داروی ترکیبی توسط همان شرکت - Avandamet (ترکیبی از آواندیا و متفورمین) منتشر شود.
از تیازولیدین دیون ها به عنوان مونوتراپی استفاده می شود ، اما در ترکیب با بیگورانیدها ، آکاربوز ، PSM ، انسولین در بیماران مبتلا به دیابت نوع 2 بهتر است.استفاده محدود از این گروه از داروها به دلیل هزینه بسیار بالای آنها است.این دارو که متعلق به نسل دوم تیازولیدینونها است ، هیچ اثر کبدی نشان نداد. پیوگلیتازون در کبد غیرفعال می شود و متابولیت های فعال تشکیل می دهد ، که عمدتا با صفرا دفع می شود. یکی از عوارض جانبی می تواند ظاهر ورم و همچنین افزایش وزن باشد. در مقابل زمینه درمان ، توصیه می شود سطح آلانین و آمینوترانسفراز آسپارتیک را کنترل کرده و مصرف دارو را در سطح آنزیم متوقف کنید که دو برابر از حد معمول باشد. توصیه می شود با درمان طولانی مدت (3 ماهه) اثر دارو را ارزیابی کنید. موارد منع مصرف:
- دیابت نوع 1
- کتواسیدوز با هر نوع دیابت ،
- بارداری ، شیردهی ،
- بیش از حد نرمال آلانین ترانسفراز 3 بار ،
- هپاتیت حاد ویروسی ، سمی ،
- هپاتیت فعال مزمن.
پیشگیری از دیابت نوع 2
کارآزمایی بالینی DREAM کاهش خطر ابتلا به دیابت را در بیماران با تحمل گلوکز و افزایش غلظت گلوکز ناشتا در بیمارانی که از روزیگلیتازون استفاده می کنند نشان داد (11 ، 12 را نیز ببینید). این مطالعه نشان داد که پیشرفت دیابت می تواند 1.5 سال به تأخیر بیفتد ، اما پس از آن خطر ابتلا به آن افزایش می یابد و مانند گروه دارونما می شود.