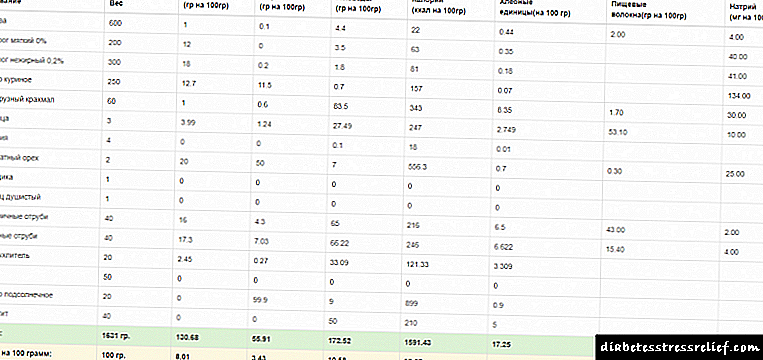
مقاومت بدن در برابر انسولین
اما گاهی اوقات فرد می تواند مقاومت به انسولین ایجاد کند ، که در حدود یک سوم از جمعیت مبتلا است. این شرایط به این معنی است که سلولهای بدن در برابر انسولین مقاوم می شوند ، بنابراین اثر هورمون به حداقل می رسد و بدن انسان دیگر نمی تواند کاملاً با وظایف خود کنار بیاید.
همه اینها منجر به افزایش سطح گلوکز می شود. در نتیجه ، بیماریهای جدی می توانند مانند مرحله شدید دیابت ، قند خون ، آترواسکلروز ایجاد شوند. برای جلوگیری از بروز این آسیب شناسی ، باید علائم مقاومت به انسولین را بدانید که به شما امکان می دهد به موقع درمان را شروع کنید.
علل مقاومت به انسولین
مواد غذایی به شکل قند (گلوکز) و مواد دیگر وارد رگ های خونی می شوند. هنگامی که سطح قند در بدن بالا می رود ، لوزالمعده تولید هورمون انسولین را افزایش می دهد ، که برای از بین بردن گلوکز اضافی لازم است. اگر افزایش انسولین همچنین نتواند به طور کامل با سطح قند خون مقابله کند ، میزان قند بالا می رود و فرد به دیابت نوع 2 مبتلا می شود.
پزشکان دلایل زیر برای ایجاد مقاومت به انسولین را مشخص کرده اند:
- فشار خون بالا
- چاقی
- افزایش کلسترول بد ،
- اختلالات ژنتیکی
- سوء تغذیه
- آسیب شناسی ایمنی ، در نتیجه آنتی بادی در بدن ظاهر می شود که گیرنده های انسولین را مهار می کند ،
- اختلالات سیستم غدد درون ریز ، تومورها - در نتیجه رشد آنها ، تعداد زیادی آنتاگونیست انسولین در بدن تولید می شود ،
- دیابت
- سندرم تخمدان پلی کیستیک ،
- سبک زندگی بی تحرک
- شرایط استرس زا مکرر
- عادت های بد
- عدم رعایت امور روزمره
- مصرف داروهای هورمون رشد یا کورتیکواستروئیدها ،
- آسیب شناسی سیستم قلبی عروقی یا غدد درون ریز.
با استفاده از آزمایش خون و برخی علائم می توان مقاومت بدن در برابر انسولین (سندرم متابولیک) را مشخص کرد. با این وجود لازم است که پیش بینی ژنتیکی بیمار را نیز در نظر بگیرید.
علائم مقاومت به انسولین
اما به تدریج ، علائم زیر یک بیماری پاتولوژیک به این علائم می پیوندند:
- افسردگی
- افزایش فشار
- گرسنگی مداوم
- تضعیف فعالیت ذهنی ،
- نقض عملکرد طبیعی دستگاه گوارش ،
- نفخ
- قند خون بالا که معده خالی تعیین می شود ،
- مقدار زیادی پروتئین در ادرار (یک علامت ضمنی) ،
- چاقی در ناحیه کمر ،
- کلسترول و تری گلیسیریدهای بد ،
- acanthosis - رنگدانه ای که در آن لکه های سیاه بر روی پوست ظاهر می شود ، که در آرنج ، زانو ، مچ پا و کمتر در قسمت پشت سر دیده می شود (ظاهر آکانتوز نشان می دهد که این بیماری به مرحله مزمن منتقل شده است).
علائم فوق می تواند به مدت 2 سال یا بیشتر در بیمار مشاهده شود ، و اگر تدابیری برای درمان انجام نشده باشد ، مقاومت به انسولین می تواند منجر به مرگ شود. می توان مقاومت بدن در برابر انسولین را با دارو کاهش داد ، اما فقط پزشک باید این کار را انجام دهد ، زیرا این یک بیماری جدی است که می تواند منجر به مرگ بیمار شود.
خطرات مقاومت به انسولین
سندرم متابولیک همچنین باعث بیماری آلزایمر و سایر مشکلات مربوط به فعالیت طبیعی مغز می شود. با فشار خون بالا ، مقاومت به انسولین می تواند منجر به تصلب شرایین ، سکته مغزی ، حمله قلبی و مشکلات مرتبط با انعقاد خون ضعیف شود.
بزرگترین خطر مقاومت به انسولین ، ایجاد دیابت نوع 2 است که در آن بیمار باید به طور مرتب انسولین تزریق کرده و رژیم سختگیری را دنبال کند. حتی یک تزریق از دست رفته نیز کافی است که باعث مرگ بیمار شود. به همین دلیل لازم است اقدامات درمانی به موقع انجام شود ، بدون آنکه علائم بیماری در مرحله اولیه آن نادیده گرفته شود.
اگر دلایل پیشرفت بیماری به موقع از بین برود ، مقاومت انسولین نه تنها متوقف نمی شود بلکه معکوس می شود. همین امر در مورد پیش دیابت نیز صدق می کند ، که اغلب همراه با سندرم متابولیک هستند.
رژیم غذایی
 بعد از شروع بیمار پیروی از رژیم درمانی ، بعد از 3-4 روز احساس بهتری پیدا می کند و بعد از یک هفته مقدار تری گلیسیرید در خون عادی می شود. سطح کلسترول خوب خون نیز افزایش می یابد و مقدار بد نیز کاهش می یابد ، که 6-8 هفته پس از شروع مصرف رژیم غذایی اتفاق می افتد. همه اینها خطر ابتلا به آترواسکلروز را کاهش می دهد.
بعد از شروع بیمار پیروی از رژیم درمانی ، بعد از 3-4 روز احساس بهتری پیدا می کند و بعد از یک هفته مقدار تری گلیسیرید در خون عادی می شود. سطح کلسترول خوب خون نیز افزایش می یابد و مقدار بد نیز کاهش می یابد ، که 6-8 هفته پس از شروع مصرف رژیم غذایی اتفاق می افتد. همه اینها خطر ابتلا به آترواسکلروز را کاهش می دهد.
درمان اصلی عادی سازی وزن است ، زیرا چاقی عامل اصلی سندرم متابولیک است. یک رژیم غذایی کم کربوهیدرات خاص می تواند در این امر کمک کند ، این کمک می کند تا تعادل متابولیسم مختل شده در بدن کنترل و عادی شود. شایان ذکر است که چنین منو باید در اصلی زندگی یکی از اصلی ترین موارد برای بیمار باشد.
برای دستیابی به نتایج مثبت ، توصیه می شود از رژیم غذایی کسری (به جلوگیری از افزایش قند خون) کمک کنید و یک رژیم کم کربوهیدرات که در آن میزان گلوکز به راحتی قابل هضم نباید از 30 درصد از هنجار روزانه باشد. نسبت چربی در این حالت نباید از 10 درصد بیشتر باشد. به لطف محصولات و شاخص گلیسمی پایین ، بیمار قادر خواهد بود قند خون را بالا ببرد و احساس گرسنگی را برای مدت طولانی از بین ببرد.
رژیم غذایی بیمار باید شامل غذاهای زیر باشد:
- سبزیجات و میوه ها
- غلات و آجیل ،
- لوبیا
- سبزی
- گوشت و ماهی بدون چربی ،
- محصولات لبنی لاغر.
همچنین ، بیمار می تواند جوشانده های طبیعی بنوشاند ، که عوارض جانبی ندارند ، اما دارای خواص دارویی خوبی هستند - به عنوان مثال ، تزریق پوست درخت توس و زغال اخته.
در این حالت ، شما باید محصولات زیر را رها کنید:
- سودا شیرین
- شکر
- پخت
- شکلات
- محصولات آرد - نان ، ماکارونی ،
- غذاهای خیلی تند و شور ،
- فست فود
- هویج و سیب زمینی ،
- کبد چرب ، ماهی ، گوشت.
میزان روزانه چربی نباید بیش از 10٪ از کل مواد غذایی باشد.
درمان دارویی
به طوری که رژیم کم کربوهیدراتری به بدن آسیب نرساند ، پزشک ویتامین ها ، مواد معدنی و مکمل های غذایی را به بیمار تجویز می کند. علاوه بر این ، در صورت وجود قند زیاد ، لازم است کلسترول و فشار خون کنترل شود.
به عنوان داروها عبارتند از:
- glinids - قند را بعد از غذا کاهش می دهد ،
- دیورتیک های تیازیدی - ضخامت دیواره رگ های خونی را کاهش می دهد ،
- سولفونیل اوره - افزایش حساسیت سلولهای بدن به انسولین ،
- biguanides - برای مقابله با چاقی (متفورمین) کمک می کند.
لازم به یادآوری است که سولفونیل اوره ها فقط در مواردی که بیمار به درمان فوری نیاز داشته باشد تجویز می شوند ، زیرا این دارو منجر به تغییر در ترکیب خون در سطح پروتئین های پلاسما می شود که می تواند منجر به مشکلات جدی سلامتی شود.
ورزش منظم
این روش می تواند حساسیت بافت ها به انسولین را افزایش دهد ، زیرا در هنگام انقباض عضلات ، جریان گلوکز به سلولهای بدن بدون کمک هورمون فعال می شود. بعد از مدت زمان مشخصی پس از شروع تمرین ، انسولین شروع به فعالیت می کند و گلیکوژن عضلانی که در طول تمرین صرف شده است به طور مستقل بالا می رود.
برای عادی سازی شرایط ، بیمار باید تمرین بی هوازی و قدرت را با هم ترکیب کند. فقط نیم ساعت کلاس حساسیت سلول ها به هورمون را 3-5 روز افزایش می دهد. اما اگر ورزش را رها کنید ، بلافاصله در کاهش حساسیت به انسولین تأثیر می گذارد.
تمرین قدرت همچنین باعث افزایش حساسیت به انسولین و کاهش سطح قند می شود. این امر توسط تمرینات پر فشار با رویکردهای متعدد تضمین می شود.
مقاومت به انسولین چیست؟
مقاومت به انسولین تخطی از واکنش های متابولیکی در پاسخ به عمل انسولین است. این شرایطی است که سلولهای سازه بطور عمده چربی ، عضلانی و کبدی از واکنش انسولین جلوگیری می کنند. بدن سنتز انسولین را با سرعت عادی ادامه می دهد ، اما در مقدار مناسب استفاده نمی شود.
این اصطلاح به دلیل تأثیر آن بر متابولیسم پروتئین ، لیپیدها و شرایط عمومی سیستم عروقی کاربرد دارد. این پدیده ممکن است مربوط به هر یک از فرآیندهای متابولیکی باشد ، یا همه به طور همزمان. تقریباً در همه موارد بالینی ، مقاومت به انسولین تا ظهور پاتولوژی در متابولیسم شناخته نمی شود.
تمام مواد مغذی موجود در بدن (چربی ها ، پروتئین ها ، کربوهیدرات ها) به عنوان ذخیره انرژی در مرحله در طول روز استفاده می شوند. این اثر به دلیل عمل انسولین اتفاق می افتد ، زیرا هر بافت نسبتاً نسبت به آن حساس است. این مکانیسم ممکن است کارآمد یا کارآمد نباشد.
در نوع اول بدن از ترکیب کربوهیدرات و مواد چربی برای تولید مولکولهای ATP استفاده می کند. روش دوم با جذب پروتئین ها به همین منظور مشخص می شود ، به همین دلیل اثر آنابولیک مولکول های گلوکز کاهش می یابد.
- ایجاد ATP ،
- اثر انسولین قند.
در تمام فرآيندهاي متابوليك و تحريك اختلالات عملكردي ، يك سازمان منفي وجود دارد.
مقاومت به انسولین شرایطی است که با دیابت و دیابت نوع 2 همراه است. با مقاومت به انسولین ، بدن توانایی پاسخ دادن به مقدار هورمون انسولین تولید شده توسط آن را از دست می دهد. انسولین توسط لوزالمعده ایجاد می شود و به محافظت از بدن در برابر اضافه قند (گلوکز) کمک می کند. گلوکز منبع انرژی است ، با این حال ، مقدار اضافی آن برای سلامتی مضر است.
علل ژنتیکی مقاومت به انسولین
دانشمندان هنوز نمی توانند دلایل دقیقی را نشان دهند که یک فرد مقاومت به انسولین را ایجاد می کند. واضح است كه به نظر می رسد در كسانی كه سبك زندگی منفعلانه ای دارند ، اضافه وزن دارند یا به طور ژنتیكی مستعد هستند. علت این پدیده همچنین ممکن است انجام داروهای درمانی با داروهای خاص باشد.
مقاومت به انسولین مشکل درصد عظیمی از همه افراد است. اعتقاد بر این است که ناشی از ژنهایی است که در طول تکامل غالب شدند. در سال 1962 فرض شد كه این یک مکانیسم بقا در هنگام گرسنگی طولانی مدت است. زیرا باعث افزایش تجمع چربی در بدن در دوره های تغذیه ای فراوان می شود.

دانشمندان برای مدت طولانی موش ها را گرسنه می کردند. طولانی ترین افراد بازمانده از افرادی بودند که مشخص شد مقاومت به انسولین با واسطه ژنتیکی دارند. متأسفانه ، در شرایط مدرن ، همین مکانیسم برای توسعه چاقی ، فشار خون بالا و دیابت نوع 2 کار می کند.
مطالعات نشان داده است که بیماران مبتلا به دیابت نوع 2 پس از اتصال انسولین با گیرنده خود ، نقص ژنتیکی در انتقال سیگنال دارند. به این نقص postreceptor گفته می شود. اول از همه ، انتقال حمل کننده گلوکز GLUT-4 مختل می شود.
در بیماران مبتلا به دیابت نوع 2 ، بیان اختلال در سایر ژنهای متابولیسم گلوکز و چربیها (چربیها) نیز یافت شد. اینها ژنهایی برای گلوکز-6-فسفات دهیدروژناز ، گلوکوکیناز ، لیپوپروتئین لیپاز ، اسید چرب سنتاز و سایر موارد هستند.
اگر فرد مستعد ژنتیکی در ابتلا به دیابت نوع 2 باشد ، ممکن است متوجه شود یا باعث سندرم متابولیک و دیابت نشود. بستگی به سبک زندگی دارد. عوامل خطر اصلی تغذیه بیش از حد ، به ویژه مصرف کربوهیدراتهای تصفیه شده (قند و آرد) و همچنین فعالیت بدنی کم است.
در دیابت نوع 2 ، مقاومت به انسولین سلولهای عضلانی ، کبد و بافت چربی از اهمیت بالینی برخوردار است. به دلیل از دست دادن حساسیت به انسولین ، گلوکز کمتری وارد سلولهای عضلانی می شود. در کبد ، به همین دلیل ، تجزیه گلیکوژن به گلوکز (گلیکوژنولیز) فعال می شود ، همچنین سنتز گلوکز از اسیدهای آمینه و "مواد اولیه" دیگر (گلوکونوژنز) انجام می شود.
مقاومت به انسولین بافت چربی در این واقعیت آشکار می شود که اثر ضد پولیتی انسولین را تضعیف می کند. در ابتدا ، این با افزایش تولید انسولین لوزالمعده جبران می شود. در مراحل بعدی بیماری ، چربی بیشتری به گلیسیرین و اسیدهای چرب آزاد تجزیه می شوند. اما در این دوره ، کاهش وزن شادی چندانی به همراه ندارد.
گلیسیرین و اسیدهای چرب آزاد وارد کبد می شوند ، که لیپوپروتئین های با چگالی بسیار کمی از آنها تشکیل می شود. این ذرات مضر هستند که بر روی دیواره رگ های خونی رسوب می شوند و آترواسکلروز پیشرفت می کند. مقدار اضافی گلوکز ، که در نتیجه گلیکوژنولیز و گلوکونوژنز ظاهر می شود ، از جریان کبد نیز وارد جریان خون می شود.
علائم سندرم متابولیک در انسان مدت طولانی قبل از بروز دیابت است. زیرا مقاومت به انسولین سالهاست که با تولید بیش از حد انسولین توسط سلولهای بتا لوزالمعده جبران می شود. در چنین شرایطی ، افزایش غلظت انسولین در خون مشاهده می شود - هایپرینسولینمی.

هایپرینسولینمی با قند خون طبیعی ، نشانگر مقاومت به انسولین و مهار کننده پیشرفت دیابت نوع 2 است. با گذشت زمان ، سلول های بتا لوزالمعده از کنار آمدن با بار متوقف می شوند ، که چندین برابر بیشتر از حد طبیعی است. آنها انسولین کمتری تولید می کنند ، بیمار قند خون و دیابت بالایی دارد.
اول از همه ، مرحله اول ترشح انسولین رنج می برد ، یعنی انتشار سریع انسولین به خون در پاسخ به یک بار غذایی. و ترشح انسولین پایه (پس زمینه) بیش از حد باقی مانده است. هنگامی که سطح قند خون بالا می رود ، این باعث افزایش بیشتر مقاومت به انسولین در بافت و عملکرد سلول های بتا در ترشح انسولین می شود. این مکانیسم برای ایجاد دیابت "سمیت گلوکز" نام دارد.
چاقی (وزن زیاد و چربی قابل توجه در شکم) ، یک شیوه زندگی منفعل و یک رژیم غذایی غنی از کربوهیدرات علل اصلی مقاومت به انسولین هستند. در بعضی از خانم ها این اختلال در دوران بارداری بروز می کند و به آن دیابت حاملگی گفته می شود. تعدادی از بیماری ها همچنین با توسعه مقاومت به انسولین همراه است. اینها شامل بیماریهای قلبی عروقی ، بیماری کبد چرب غیر الکلی و سندرم تخمدان پلی کیستیک است.
سرانجام ، تعدادی از عوامل خطر با ایجاد مقاومت به انسولین همراه است:
- موارد دیابت در نزدیکان.
- سبک زندگی بی تحرک (منفعل).
- مسابقه (نمایندگان برخی از نژادها بیشتر در معرض خطر هستند).
- سن (هر چه سن شما بیشتر باشد ، خطر بیشتری دارد).
- هورمون ها
- استفاده از داروهای استروئیدی.
- مصرف داروهای خاص.
- کمبود خواب با کیفیت.
- سیگار کشیدن
علل دقیق مقاومت به انسولین ناشناخته است. اعتقاد بر این است که می تواند منجر به اختلالات شود که در چندین سطح اتفاق می افتد: از تغییر در مولکول انسولین و عدم گیرنده انسولین تا مشکلات انتقال سیگنال.
این تخلف ممکن است به دلیل یک یا چند عامل رخ دهد:
- چاقی - در 75٪ موارد با مقاومت به انسولین همراه است. آمارها نشان می دهد افزایش وزن 40٪ از هنجار منجر به همان درصد کاهش حساسیت به انسولین می شود. یک خطر خاص از اختلالات متابولیک با چاقی نوع شکمی است ، یعنی. در شکمواقعیت این است که بافت چربی ، که در دیواره قدامی شکم تشکیل می شود ، با حداکثر فعالیت متابولیکی مشخص می شود ، از این است که بیشترین مقدار اسیدهای چرب وارد جریان خون می شوند.
- ژنتیک انتقال ژنتیکی مستعد ابتلا به سندرم مقاومت به انسولین و دیابت است. اگر نزدیکان مبتلا به دیابت هستند ، احتمال بروز مشکل در حساسیت به انسولین بسیار بیشتر است ، به خصوص با شیوه زندگی که نمی توانید آنرا سالم بنامید. اعتقاد بر این است که مقاومت قبلی برای حمایت از جمعیت انسانی در نظر گرفته شده بود. در زمان خوب تغذیه شده ، مردم در گرسنگی چربی ها را ذخیره می کردند - فقط کسانی که بیشتر از این میزان ذخایر داشتند ، یعنی افرادی که مقاومت به انسولین داشتند ، زنده مانده بودند. غذاهای پایدار امروزه به چاقی ، فشار خون بالا و دیابت منجر می شود.
- عدم فعالیت بدنی - منجر به این واقعیت می شود که ماهیچه ها به تغذیه کمتری نیاز دارند. اما این بافت ماهیچه ای است که 80٪ گلوکز را از خون مصرف می کند. اگر سلول های ماهیچه ای برای پشتیبانی از عملکردهای حیاتی خود به انرژی کمی نیاز داشته باشند ، آنها شروع به نادیده گرفتن انسولین حامل قند در آنها می کنند.
- سن - بعد از 50 سال احتمال مقاومت به انسولین و دیابت 30٪ بیشتر است.
- تغذیه - مصرف بیش از حد غذاهای سرشار از کربوهیدرات ، عشق به قندهای تصفیه شده باعث ایجاد گلوکز بیش از حد در خون ، تولید فعال انسولین و در نتیجه عدم تمایل سلولهای بدن برای شناسایی آنها می شود که منجر به آسیب شناسی و دیابت می شود.
- داروها - برخی از داروها می توانند با علامت گذاری به انسولین مشکل ایجاد کنند - کورتیکواستروئیدها (درمان روماتیسم ، آسم ، لوسمی ، هپاتیت) ، بتا بلاکرها (آریتمی ، انفارکتوس میوکارد) ، دیورتیک های تیازید (دیورتیک ها) ، ویتامین B
وراثت به عنوان عاملی در مستعد مقاومت به انسولین بسیار متداول است. اما از آنجا که این شاخص اغلب تشخیص داده نمی شود ، به دلیل وجود بیماری های همزمان می توان آسیب شناسی را تشخیص داد. به عنوان مثال ، اگر خانواده از خویشاوندان دیابت ، چاقی یا فشار خون بالا برخوردار باشند.
- اختلالات ژنتیکی با مقاومت به انسولین نقش ثانویه ای دارند ،
- از مقاومت به انسولین می توان با کمک اقدامات پیشگیرانه جلوگیری کرد: یک شیوه زندگی فعال و نظارت منظم بر تغذیه.
مقاومت به انسولین و سندرم متابولیک ، که به آن سندرم مقاومت به انسولین نیز گفته می شود ، اساساً با یکدیگر متفاوت هستند:
- در حالت اول ، ما با مقاومت جداگانه سلولها در برابر انسولین سروکار داریم ،
- در دوم - طیف گسترده ای از عوامل آسیب شناختی که زمینه ساز بروز بیماری های سیستم قلبی عروقی و دیابت نوع II است.
این سلسله اختلالات پاتولوژیک متابولیسم هورمونی و متابولیک شامل موارد زیر است:
- چاقی شکم ،
- فشار خون شریانی
- مقاومت به انسولین
- هایپرلیپیدمی.
مکانیسم بروز تظاهرات منفی در سندرم X مبتنی بر تأثیر مقاومت و پرفشاری خون در بدن انسان است.
علل توسعه و عوامل خطر
تعدادی از عوامل خطر مانند نژاد ، سن و بیماریهای خانوادگی فراتر از کنترل ما نیست. برای کاهش خطر ابتلا به مقاومت به انسولین ، باید وزن خود را کاهش دهید (حتی 10٪ نقش ایفا کنند) ، مرتباً بدن را در معرض فعالیت بدنی قرار دهید و یک رژیم غذایی سالم حفظ کنید. کربوهیدراتهای منحصر به فرد سالم را ترجیح دهید.
اگر شما دیابت حاملگی را تجربه کرده اید یا در حال حاضر به آن مبتلا هستید ، مقاومت به انسولین معمولاً بلافاصله پس از تولد از بین می رود. اما این واقعیت که این بیماری وجود دارد ، خطر ابتلا به دیابت نوع 2 را در زندگی بعدی افزایش می دهد. به منظور به حداقل رساندن این خطر ، دیابت حاملگی باید نشانگر تغییر رژیم و سبک زندگی باشد.
بارداری و مقاومت به انسولین
مولکولهای گلوکز منبع اصلی انرژی برای مادر و نوزاد هستند. در طی افزایش سرعت رشد کودک ، بدن وی شروع به احتیاج بیشتر و بیشتر گلوکز می کند. نکته مهم این است که با شروع از سه ماهه سوم بارداری ، میزان گلوکز مورد نیاز بیش از دسترس است.
معمولاً نوزادان قند خون کمتری نسبت به مادران دارند. در کودکان ، این تقریباً 0.6-1.1 میلی مول در لیتر است ، و در زنان 3.3-6.6 میلیمول در لیتر است. هنگامی که رشد جنین به اوج خود می رسد ، ممکن است مادر نسبت به انسولین حساسیت فیزیولوژیکی ایجاد کند.
تمام گلوکزهایی که وارد بدن مادر می شوند ، در اصل جذب نمی شوند و به جنین هدایت می شوند تا در طول رشد ، فاقد مواد مغذی باشد.
این اثر توسط جفت تنظیم می شود ، که منبع اصلی TNF-b است. حدود 95٪ این ماده وارد خون یک زن باردار می شود ، بقیه به بدن کودک می روند. این افزایش TNF-b است که دلیل اصلی مقاومت به انسولین در حین بارداری است.
پس از تولد نوزاد ، سطح TNF-b به سرعت کاهش می یابد و به موازات آن ، حساسیت به انسولین به حالت عادی باز می گردد. در خانمهایی که اضافه وزن دارند ممکن است مشکلاتی ایجاد شود ، زیرا آنها TNF-b بسیار بیشتری نسبت به زنانی که وزن طبیعی بدن دارند تولید می کنند. در چنین زنانی ، بارداری تقریباً همیشه با تعدادی از عوارض همراه است.
مقاومت به انسولین منجر به افزایش قند خون می شود که به نوبه خود باعث افزایش عملکرد لوزالمعده و سپس دیابت می شود. سطح انسولین در خون افزایش می یابد ، که به افزایش تشکیل بافت چربی کمک می کند. چربی اضافی حساسیت به انسولین را کاهش می دهد.
این دایره شرور منجر به اضافه وزن می شود و می تواند باعث نازایی شود. دلیل آن این است که بافت چربی قادر به تولید تستوسترون است ، با افزایش سطح آن بارداری غیرممکن است.
جالب اینکه مقاومت انسولین در دوران بارداری یک هنجار است ، کاملاً فیزیولوژیکی است. این با این واقعیت توضیح داده می شود که گلوکز اصلی ترین ماده غذایی کودک در رحم است. هرچه مدت زمان حاملگی طولانی تر باشد ، بیشتر مورد نیاز است. از سه ماهه سوم گلوکز ، جنین شروع به کمبود می کند ، جفت در تنظیم جریان های آن گنجانده شده است.
در خانمهایی که وزن اضافی بدن و عوارض حاملگی دارند ، مقاومت به انسولین می تواند پس از زایمان ادامه یابد ، که این باعث افزایش قابل توجهی در ابتلا به دیابت می شود.