لیپودیستروفی ژنیوئید: علل ، درمان
| لیپودیستروفی | |
|---|---|
| ICD-10 | E 88.1 88.1 |
| ICD-10-KM | E88.1 |
| ICD-9 | 272.6 272.6 |
| ICD-9-KM | 272.6 |
| Diseasesdb | 30066 |
| پزشکی | med / 1307 med / 3523 med / 3523 |
| مش | D008060 |
لیپودیستروفی (دژنراسیون چربی) یک بیماری پاتولوژیک است که اغلب با آسیب شناسی بافت چربی مشخص می شود. دو نوع اصلی لیپودیستروفی وجود دارد: آتروفی و هایپرتروفی. با لیپواتروفی ایجاد بافت چربی در یک موضوع حتی در صورت عدم فعالیت بدنی ، ژیمناستیک و مصرف فراوان غذاهای چرب (کره یا کیک خامه ای ، گوشت چرب ، غذاهای پر کلسترول ، ظروف با روغن و غیره) یا غذاهای تحریک کننده غیرممکن است. ایجاد چربی زیر جلدی (آبجو ، برخی از انواع الکل ، نوشیدنی های گازدار و غیره). تفاوت اصلی بین لیپودیستروفی و دیستروفی در این است که فرد از ضعف عضلانی و سایر خصوصیات مشخصه دیستروفیک رنج نمی برد ، فقط بافت چربی غایب است ، در حالی که توده عضلانی نرمال باقی می ماند و یا حتی افزایش می یابد ، که به طور مطلوب بر روی بدن تاثیر می گذارد.
لیپودیستروفی چیست؟ دلایل بروز آن چیست و چه گونه هایی وجود دارند؟
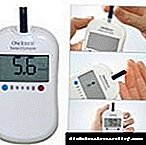
انسولین درمانی ، حتی اگر مطابق با توصیه های پزشکی انجام شود ، مملو از عواقب غیرقابل پیش بینی ترین است (مقاله مربوط به رژیم های انسولین درمانی را ببینید).
از آنجا که هر مورد از دیابت قندی کاملاً فردی است (همانطور که برخی از متخصصین غدد می گویند ، انواع دیابت به اندازه خود بیماران وجود دارد) ، واکنش به تجویز اضافی هورمون انسولین به بدن کاملاً غیر عادی است. یکی از عوارض جانبی احتمالی انسولین درمانی ، لیپودیستروفی است.
در نظر بگیرید این ناهنجاری چیست ، چگونه تجلی می یابد ، چگونه می توان آن را از بین برد و برای جلوگیری از پیشرفت لیپودیستروفی چه اقداماتی باید انجام شود.
لیپودیستروفی چیست (اطلاعات کلی)
به معنای وسیع اصطلاح لیپودیستروفی پدیده عدم وجود آسیب شناختی بافت چربی در بدن است.
در برخی شرایط ، افزایش بافت چربی برای فردی که از این بیماری رنج می برد ، حتی پس از تغییر ماهیت رژیم غیر ممکن است (افزودن غذاهای چرب ، کربوهیدرات های "سریع" به رژیم غذایی).
تفاوت اصلی بین لیپودیستروفی و دیستروفی کلاسیک: با تخریب چربی ، بافت ماهیچه و سایر علائم کاهش عمومی بدن کاهش نمی یابد. اغلب حتی اثر متضاد نیز وجود دارد - توده عضلانی (با رژیم غذایی مناسب و تمرینات قدرتی) در حال رشد است ، که این اثر مفیدی بر روی شکل دارد.
لیپودیستروفی در دیابت در نتیجه تزریق انسولین ایجاد می شود.این ناهنجاری اغلب از نظر طبیعت محلی است و منحصراً در مناطقی که تزریق درمانی ایجاد می شود ، توسعه می یابد. آتروفی بافت چربی بیشتر در زنان و کودکان رخ می دهد.
یک گزینه آسیب شناسی معکوس وجود دارد: هیپرتروفی بافت چربی - تشکیل یک توده چربی متراکم (لیپوم) در محل تزریق انسولین به طور کلی ، لیپودیستروفی با انسولین درمانی در یک چهارم از کلیه بیمارانی که تجویز هورمونهای داخل وریدی مشاهده می شود ، مشاهده می شود. در این حالت ، آسیب شناسی بدون ارتباط با دوز و نوع داروی تجویز شده خود را نشان می دهد. بر وجود لیپودیستروفی و شدت بیماری و همچنین میزان جبران خسارت تأثیر نمی گذارد.
بازگشت به مطالب
انواع ، علائم و پیامدهای احتمالی لیپودیستروفی
به طور کلی ، لیپودیستروفی متوسط و معتدل موضعی خطر بزرگی برای سلامتی ندارد: این فقط یک نقص آرایشی است. با این وجود ، بعضی اوقات بر وضعیت روانی بیماران ، به ویژه زنان تأثیر منفی می گذارد.

ترس به دلیل موارد شدید لیپودیستروفی در قسمت های مختلف بدن ایجاد می شود و بخصوص ، تزریق انسولین وجود ندارد. از نظر بالینی ، لیپودیستروفی با عدم وجود چربی در زیر پوست مشخص می شود. در محل لیپواتروفی ، بدتر شدن عروق (وضعیت سیستم عروقی) وجود دارد ، که جذب انسولین را پیچیده می کند. این به نوبه خود ، از جبران بیماری جلوگیری می کند و از محاسبه عینی دوره عمل آماده سازی انسولین جلوگیری می کند. شرایط دوم به ویژه در مورد داروهای دارای اثر طولانی مدت صادق است.
دژنراسیون چربی در دوره های مختلف درمان انسولین - از یک ماه تا چند سال - توسعه می یابد. شدت آن از یک ناحیه کوچک در ناحیه تزریق تا عدم وجود یک پایه چربی زیر جلدی در یک منطقه گسترده متفاوت است. تزریق به خصوص دردناک می شود ، که به طور مضاعف برای بیماران کودکان دشوار است.

در مورد هیپرتروفی (رسوب بیش از حد) بافت چربی در مناطق تزریق ، چنین واکنش هایی نیز بر نفوذ مواد فعال داروهای انسولین به رگ های خونی تأثیر منفی می گذارد. علاوه بر این ، لیپومها (چربی) یک نقص آرایشی زیبایی هستند.
موارد ایجاد لیپودیستروفی بدون تأثیر تزریق انسولین مشخص شده است: چنین شرایطی در پس زمینه آسیب شناسی های متابولیک ارثی ایجاد می شود. لیپودیستروفی غیر تزریقی ممکن است نتیجه مقاومت به انسولین باشد و اغلب با حضور سندرم متابولیک ترکیب می شود. این سندرم با نقض مداوم متابولیسم چربی و کربوهیدرات مشخص می شود.
دیابت: دستورالعمل استفاده. ترکیب و تأثیرات روی بدن
اصول اولیه یوگا در درمان دیابت. چه عواملی به دیابتی ها کمک می کند؟ بیشتر بخوانید //saydiabetu.net//metody-i-sposoby-lecheniya/netradicionnaya-medicina/joga/
دیابت کلیه چیست؟ در این مقاله بیشتر بخوانید.
بازگشت به مطالب
علل لیپودیستروفی
علت مستقیم رفتار غیرطبیعی بافت چربی ، انسولین درمانی است.اما مکانیسم توسعه و پاتوژنز بروز لیپودیستروفی در بیماران مبتلا به دیابت توسط پزشکی کاملاً درک نشده است. اعتقاد بر این است که توسعه واکنش های پاتولوژیک توسط محیط اسیدی آماده سازی انسولین برانگیخته می شود.
سایر علل و عوامل تحریک کننده لیپودیستروفی:
- مصرف نادرست انسولین (روش تزریق نادرست منجر به تروما) ،
- دمای پایین تر محلول دارویی ،
- تروما بافت در محل تزریق انسولین ،
- عمل انسولین به عنوان ماده ای که لیپولیز را تقویت می کند ،
- پاسخ ایمنی ناکافی.
اکثر محققان این بیماری این نظر را دارند که آتروفی لایه چربی در بدن بیمار مبتلا به دیابت با تزریق انسولین دقیقاً ناشی از واکنش سیستم دفاعی بدن است. بدن انسان تزریق را تهدیدی برای سلامتی خود می داند و به نوعی به تزریق پاسخ می دهد.
عقیده ای وجود دارد که تأثیر هورمون های "خارجی" بر بدن در "شروع مجدد" مکانیسم های متابولیک بیان می شود. در نتیجه ، فرایندهای متابولیک به شکلی غیر طبیعی شروع می شوند - به ویژه ، سوخت و ساز چربی مختل می شود: بافت لیپوئید شروع به تبدیل شدن به انرژی می کند.
اخیراً نظرات بیشتر و بیشتری درباره فعالیت ایمنی انسولین بیان شده است. این عامل محتمل ترین علت لیپودیستروفی شدید محسوب می شود. در این حالت ، انسولین به عنوان آنتی ژن عمل می کند که به دفاع از بدن حمله می کند و همزمان لایه چربی را از بین می برد.
مهمترین خواص آنتی ژنی به داروهای انسولین حاصل از گاو نسبت داده می شود. به همین دلیل به بیماران مستعد لیپودیستروفی توصیه نمی شود از داروهای کم خلوص استفاده کنند. انسولین انسانی ترجیح داده می شود.
ویتامین ها چه محلول در چربی هستند؟ وظایف اصلی آنها و اصل قرار گرفتن در معرض بدن چیست؟
چرا کنترل فشار خون در دیابت اهمیت دارد؟ //saydiabetu.net//kontrol-diabeta/kontrol-serdca-i-sosudov/kontrol-davleniya/ را بخوانید
برفک با دیابت. به دلایل و روش های درمانی ، این مقاله را بخوانید.
بازگشت به مطالب
درمان و پیشگیری
درمان پاتولوژی با هدف به حداقل رساندن یا به طور کامل از بین بردن عوامل موثر در ایجاد دژنراسیون چربی انجام می شود. برای جلوگیری از تحریک مکانیکی ، دما و شیمیایی ، باید روش صحیح انسولین درمانی را رعایت کرد.
به یاد آوردن آنها اضافی نخواهد بود:
- انسولین باید منحصراً در دمای اتاق و ترجیحا دمای بدن استفاده شود (استفاده از دارو بلافاصله از یخچال ممنوع است) ،
- ضروری است نقطه مصرف دارو را تغییر دهید - تزریق در همان محل بیش از 60 روز یک بار انجام نمی شود (پزشک شما در مورد چرخش صحیح تزریق انسولین به شما توضیح بیشتری می دهد) ،
- تزریق با انژکتورهای پلاستیکی یکبار مصرف (با سوزن های نازک) یا قلم سرنگ انجام می شود ، که احتمال آسیب دیدگی بافت را کاهش می دهد ،
- محل تزریق بلافاصله پس از تزریق هرگز تداخل نخواهد داشت.
- اگر مالیدن پوست با محلول الکل قبل از تزریق (که امروزه به ندرت مورد استفاده قرار می گیرد) ، باید همیشه صبر کنید تا الکل از سطح پوست تبخیر شود.
برخی پزشکان استفاده از پمپ های انسولین را توصیه می کنند که احتمال بروز واکنش های منفی بعد از تزریق را کاهش می دهد. سایر محققان لیپودیستروفی خاطرنشان كردند كه در هنگام استفاده از انسولین مونوكامپولین انسانی یا گاو (با واکنش PH خنثی) ، تقریباً هیچ موردی از بین رفتن بافت چربی دیده نمی شود.
اگر لیپودیستروفی شدید از قبل موجود باشد ، قبل از از بین بردن عواقب آن ، لازم است تا تحلیل شود چه عواملی منجر به بروز این آسیب شناسی شده است. برای شروع ، ورود داروهای هورمونی به مکانهایی که آتروفی بافت چربی مشاهده می شود باید کاملاً رد شود. در بعضی از موارد ، تجویز انسولین به داروی نووکائین کمک می کند.
برای از بین بردن اثرات لیپودیستروفی ، روشهای زیر قابل تجویز است:
- الکتروفورز مناطق آسیب دیده (تجویز نووکائین یا لیداز با تحریک الکتریکی) ،
- برنامه های پارافین در مناطق آسیب دیده ،
- اندودومتری یک تکنیک فیزیوتراپی است که بر اساس قرار گرفتن در معرض میدان مغناطیسی با فرکانس بالا ،
- جایگزینی یک آماده سازی انسولین (همراه با ماساژ در محل تزریق) ،
- سونوگرافی درمانی - سونوگرافی باعث تحریک ارتعاشات مکانیکی در بافت ها در اعماق بزرگ می شود ، که به تحریک گردش خون و سوخت و ساز بدن کمک می کند: اثر سونوگرافی با درمان سطح آسیب دیده با پماد هیدروکورتیزون ترکیب می شود ،
- معرفی داروهای هورمونی از گروه آنابولیک برای تحریک تشکیل چربی.
بهترین اثر درمانی هنگامی حاصل می شود که چندین روش درمانی با هم ترکیب شوند - الکترودینگ ، قرار گرفتن در معرض داروها ، ماساژ (سخت افزار یا کتابچه راهنمای کاربر) .از ترکیبی از القاء سنجی و فونوفورز نیز استفاده می شود. هر مورد از بروز لیپودیستروفی فردی است ، بنابراین ، تاکتیکهای تأثیر درمانی توسط پزشک مراجعه کننده بر اساس تصویر بالینی فعلی که وی مشاهده می کند ، ایجاد می شود. تلاش های مستقل بیماران برای از بین بردن آتروفی چربی معمولاً منجر به نتایج مثبت پایدار نمی شود و در برخی موارد می تواند اوضاع را بدتر کند.
مفهوم سلولیت
این مشکل معمولاً جنسیت زن را نگران می کند. در بدن زنان ترتیب خاص بافت چربی مانند مردان نیست ، به همین دلیل دختران از سلولیت رنج می برند.
علت اصلی اختلال در متابولیسم چربی تأثیر هورمونهای جنسی - استروژن ها است که در بدن مردان بسیار کمی هستند. لیپودیستروفی ژنیو یا سلولیت با تغییر در چربی زیر جلدی بروز می کند که منجر به نقض جریان لنفاوی می شود.
در بافت چربی ، رکود شروع می شود ، که می تواند منجر به تخریب آن شود. تشخیص سلولیت به اندازه کافی آسان است. لازم است با انگشتان خود پوست را روی ران یا قسمت دیگر بدن فشار دهید. اگر بی نظمی و توبرکل وجود داشته باشد ، که عموماً آن را "پوست پرتقال" می نامند ، لیپودیستروفی ژنیوید مشهود است.
طبق آمار ، بیش از 90٪ از خانمها با این مشکل روبرو هستند ، در بین مردها این آمار به میزان قابل توجهی پایین است - فقط 2٪.
چاقی یا سلولیت؟
برخی معتقدند سلولیت فقط در افراد چاق ظاهر می شود ، اما در واقع این مشکل هیچ ارتباطی با اضافه وزن ندارد. اگر فرد افزایش وزن بدن داشته باشد ، سلولهای چربی به سادگی جمع می شوند و با سلولیت ، گردش خون در بافت زیر جلدی مختل می شود ، تخلیه لنفاوی کاهش می یابد و تن پوست ضعیف می شود.
سلولیت همیشه برای همه یکسان است و روند تجمع چربی به طور متفاوتی پیش می رود. چاقی ژنی و اندرویدی و همچنین نوع مختلط آن وجود دارد.
- چاقی اندرویدی (یا آن را نوع مردانه نیز می نامند) با تجمع بخش عمده ای از رسوبات روی بدن مشخص می شود. این نوع از آنجا که تجمع چربی در اندام های داخلی بسیار خطرناک است ، می تواند کار آنها را پیچیده کند.
- چاقی ژنی در زنان شایع است. سپرده ها روی باسن ، باسن و قسمت پایین شکم جمع می شوند. این ترتیب سلولهای چربی کمتر خطرناک است ، اگر مقدار کیلوگرم اضافی به حد بحرانی نرسد ، این کار باعث اختلال در کار اندام های داخلی نمی شود.
- نوع مخلوط با توزیع تقریبا یکنواخت چربی روی بدن مشخص می شود.

علاوه بر ساختار بافت چربی ، هنوز هم تفاوتهای زیادی بین سلولیت و وزن اضافی وجود دارد ، که اینها مهمتر از همه در دلایل بروز آنهاست.
چرا سلولیت ایجاد می شود؟
با قضاوت بر اساس تعداد جمعیت زنان مبتلا به این بیماری ، می توان نتیجه گرفت که دلایل زیادی برای بروز آن وجود دارد. در اینجا فقط چند مورد از آنها ذکر شده است:
- اختلالات در سیستم غدد درون ریز ،
- بیماری های لگن ،
- برخی از ناهنجاری ها در متابولیسم پروتئین ،
- تغذیه ضعیف ،
- فرآیندهای مختل شده در سنتز ، پوسیدگی و استفاده از بافت چربی ،
- عدم فعالیت بدنی ،
- وجود عادات بد (مخصوصاً اغلب اگر مشكل كشيدن زن باشد مشكل بروز مي كند).

این لیست می تواند برای مدت طولانی ادامه یابد ، اما فقط یک چیز مشخص است: تقریباً هر زن می تواند به لیپودیستروفی ژنیک مراجعه کند ، همیشه دلایل بیماری وجود دارد.
عوامل تحریک آمیز
علاوه بر دلایل ذکر شده در بالا ، برخی عوامل دیگر نیز وجود دارد که به تنهایی نمی تواند عامل سلولیت شود ، بلکه کاملاً قادر به کمک به توسعه آن هستند. می توانید موارد زیر را ذکر کنید:
- وراثت ، یعنی ویژگی های بافت چربی که در سطح ژنتیکی گذاشته می شوند ،
- مقدار کمی مایعات در بدن ،
- عدم رعایت رژیم ،
- اعتیاد به مواد مخدر برای کاهش سریع وزن ،
- رژیم های سخت (در زمان چنین استرس ، بدن شروع به تبدیل تقریبا تمام مواد مغذی به چربی می کند) ،
- استرس های مداوم ، و بسیاری از آنها در زندگی ما وجود دارد.

همه این عوامل به همراه دلایل منجر به اختلال در گردش در مکانهایی می شوند که تجمع سلول های چربی بیشترین میزان را دارد. این به تدریج منجر به مرگ برخی از لیپوسیت ها می شود ، که شروع به جایگزینی بافت همبند می کنند. این اوست که باعث ایجاد سل و بی نظمی روی پوست می شود.
مراحل توسعه لیپودیستروفی ژنیوئید
برای مقابله با این مشکل ، لازم است که مراحل توسعه بیماری بررسی شود. فقط چهار مورد از آنها وجود دارد.
- در مرحله اول ، تغییرات روی پوست تقریبا نامرئی است: هنوز هم صاف و بدون سل است. اگر یک زن از نزدیک به خود نگاه کند ، ممکن است متوجه تجمع کمی چربی در باسن و شکم شود.دلیل این امر تورم بافت چربی است.
- مرحله دوم با وجود سل غیر قابل مشاهده و بدون فشار مشاهده می شود. اگر این مکان ها را امتحان کنید ، می توانید درزگیرها را ببینید ، و حتی گاهی نقض حساسیت در این مناطق می کنید.
- لیپودیستروفی ژنیوئید در مرحله سوم با وجود "پوست پرتقال" مشخص می شود که بدون مشکل قابل تشخیص است. پوست از لمس ناهموار و ناهموار است. حساسیت به درد و حساسیت به تغییرات دما کاهش می یابد.
- مرحله چهارم جدی ترین است. پوست شروع به به دست آوردن رنگ آبی می کند ، تا لمس آن سرد و سخت باشد. در ناحیه سلولیت حتی مقداری درد مشاهده می شود.
درمان لزوماً مرحله رشد بیماری را در نظر می گیرد. در هر حالت ، روش های خاص خود را انتخاب می کنند.
سلولیت درمانی
اگر قصد مبارزه با سلولیت را دارید ، پس باید به یاد داشته باشید که چنین درمانی جادویی وجود ندارد که شما را از این مشکل در دو هفته نجات دهد. فقط یک رویکرد یکپارچه و اقدامات مداوم گرفته شده می تواند نتیجه موثری داشته باشد ، و سپس لیپودیستروفی ژنیوید فروکش می کند. درمان این بیماری اهداف زیر را دارد:
- سرعت بخشیدن به تجزیه سلولهای چربی ،
- تورم را برطرف کنید
- دیواره های عروقی را قوی تر کنید
- فعالیت فیبروبلاست را کاهش دهید ،
- فعالیت عضلات را فعال کنید
- پوست را به حالت عادی برسانید.
برای حل این مشکلات ، دارو روش ها و روش های درمانی بسیاری را در اختیار دارد.
راه های مبارزه با لیپودیستروفی ژنیوئید
روش های زیادی برای درمان سلولیت وجود دارد که از جمله این موارد می توان به موارد زیر اشاره کرد:
- ماساژ
- بسته بندی می کند
- شوک الکتریکی
- سونوگرافی
- مزوتراپی
- ازون درمانی
- کربوکسی تراپی
- تخلیه
باید به خاطر داشت که تنها استفاده یکپارچه از این روش ها می تواند به طور موثر با سلولیت مبارزه کند.

راه اصلی برای درمان لیپودیستروفی ژنیو ماساژ است. انواع مختلفی وجود دارد.
- ضد سلولیت. در طی روش ، نه تنها بافت چربی خمیده می شود ، بلکه عضلات نیز وجود دارد. این تخلیه لنفاوی و متابولیسم را فعال می کند.
- ماساژ وکیوم از بین بردن سموم ، تسریع میکروسیرکولاسیون ، لیپولیز را فعال می کند.
- ماساژ LPG. علاوه بر فرایندهای مواجهه فوق ، در تولید کلاژن و الاستین نیز نقش دارد ، بنابراین ظاهر پوست بطور چشمگیری بهبود می یابد.
درمان های اضافی
لیپودیستروفی ژنیو همچنین به روشهای دیگر درمان پاسخ خوبی می دهد و اگر با ماساژ ترکیب شوند ، اثر بسیار سریعتر رخ می دهد.
- استفاده از سونوگرافی به شما امکان می دهد چربی های زیر جلدی را نرم کنید ، جریان خروجی لنف را افزایش می دهد ، از بین بردن سموم را تسریع می کند.
- مزوتراپی مبتنی بر ورود دارو به مناطق مشکل دار است که باعث می شود لیپولیز فعال تر شود ، میکروسیرکولاسیون را بهبود بخشد. مزیت این روش درمانی ماهیت تجمعی است که بارها باعث افزایش اثربخشی درمان می شود.
- ازن درمانی به عنوان یک روش عالی برای مراقبت از پوست مفید است. این روش همچنین سلولهای اضافی چربی را از بین می برد ، سوخت و ساز بدن را بهبود می بخشد.
- تزریق دی اکسید کربن باعث هیپرکاپنیا می شود ، رگ های خونی به عنوان یک پاسخ ، گشاد می شوند ، جریان خون بهبود می یابد ، بازسازی سلول تسریع می یابد ، و کلاژن و الاستین سنتز می شود.
- استفاده از جریان الکتریکی باعث تحریک کار عضلات می شود که در پاسخ باعث بهبود میکروسیرکولاسیون می شود. جایگزین عالی برای این روش تمرین است.
- در طول بسته بندی ، بافت ها با مواد مغذی مفید اشباع می شوند. برای بسته بندی های گرم از عصاره فلفل قرمز یا خردل استفاده کنید ، برای گل سرد - ویژه درمانی.
سلولیت (لیپودیستروفی جینوئید) در صورت استفاده از درمانهای پیچیده بسیار قابل درمان است ، همچنین در رژیم غذایی خود ، رژیم روزمره خود را مرور کرده و عادات بد را از بین ببرید.
پیشگیری سلولزی
پیشگیری از هر بیماری همیشه بسیار آسانتر از آن است که به دنبال روش ها و روش های خلاص شدن از شر آن باشید. لیپودیستروفی ژنیوئید به ویژه صادق است. موارد زیر می تواند به عنوان عوامل پیشگیری کننده خوب توصیه شود:
- یک سبک زندگی سالم پیش ببرید
- رژیم خود را کنترل کنید
- عادت های بد را رها کنید ،
- تعادل آب را در حد لازم حفظ کنید ،
- از کرم های ضد سلولیت به همراه ماساژ و لایه بردار استفاده کنید ،
- مرتباً ورزش کنید یا حداقل بیشتر حرکت کنید
- از موقعیتهای استرس زا جلوگیری کنید.
دلایل زیادی وجود دارد که لیپودیستروفی ژنیوئید ظاهر می شود ، عوامل محیطی مضر فقط اوضاع را وخیم تر می کنند. این مشکل در داخل بدن بروز می کند ، بنابراین هیچ پماد ، کرم و ژل جادویی نمی تواند به تنهایی با آن مقابله کند. فقط با از بین بردن همه علل و عوامل مضر و همچنین درمان پیچیده می توان امیدوار بود که پوست دوباره صاف و نرم شود.
لیپودیستروفی انسولین
- لیپودیستروفی مادرزادی:
- سندرم برادینلی-سیپ ،
- لیپودیستروفی جزئی خانوادگی.
- لیپودیستروفی به دست آمده:
- سندرم Barraquer-Simons (لیپودیستروفی جزئی اکتسابی) ،
- لیپودیستروفی عمومی ،
- (Lipodystrophia centrifugalis abdominalis infantilis) ،
- لیپوآتروفیا آنولارالیس (Ferreira-Marques lipoatrophy) ،
- لیپودیستروفی انسولین ،
- لیپودیستروفی مرتبط با HIV ،
- سایر لیپودیستروفی های موضعی.
انسولین لیپودیستروفی ویرایش |علل بیماری
در حال حاضر ، دلایل توسعه لیپودیستروفی یا لیپواتروفی کاملاً درک نشده است ، با این حال ، محتمل ترین عوامل مستعد کننده در نظر گرفته می شوند:
- طیف گسترده ای از فرآیندهای متابولیکی که متابولیسم برخی مواد مختل می شود ،
خیلی اوقات ، دژنراسیون چربی در افراد دیابتی ایجاد می شود ، که با تزریق مکرر انسولین ایجاد می شود. در چنین شرایطی ، شدت بیماری از یک افسردگی کوچک در ناحیه تزریق تا عدم وجود چربی در یک ناحیه خاص متفاوت خواهد بود.

به عنوان عوامل پیشگویی کننده ، مرسوم است که در نظر بگیرید:
- مصرف نادرست یک ماده دارویی با هدف عادی کردن عملکرد لوزالمعده ،
- دمای پایین انسولین
- آسیب بافت در ناحیه تزریق ،
- تأثیر انسولین به عنوان یک ماده تقویت کننده لیپولیز ،
- پاسخ نامناسب سیستم ایمنی بدن به دارو - اکثر محققان اطمینان دارند که این پاسخ ایمنی محافظتی است که منجر به آتروفی بافت چربی می شود. در چنین مواردی بدن تزریق را تهدید می داند و به طریقی مشخص نسبت به آن واکنش نشان می دهد.
در موارد بسیار نادر ، لیپودیستروفی می تواند به عنوان یک آسیب شناسی مادرزادی عمل کند ، وقوع آن با نقض متابولیسم بافت چربی به دلیل ناهنجاری های ژنتیکی و وراثت ژن جهش یافته از طرف یکی از والدین توضیح داده می شود.
طبقه بندی بیماری ها
جداسازی بیماری بسته به شیوع فرآیند پاتولوژیک ، لیپواتروفی را به:
- تعمیم یافته - در چنین مواردی ، عدم وجود چربی زیر جلدی فقط در ناحیه خاصی از بدن مشاهده می شود ،
- منتشر - با کمبود کامل بافت چربی مشخص می شود. علیرغم اینکه فرد خسته به نظر نمی رسد ، اما به کمک پزشکی واجد شرایط احتیاج دارد.
دژنراسیون چربی مادرزادی به چندین شکل ممکن است رخ دهد:
- لیپودیستروفی نوع 1 - ناشی از جهش ژن AGPAT2 ، که در کروموزوم 9 قرار دارد ،
- لیپودیستروفی نوع 2 - نتیجه ای از جهش ژن BSCL2 واقع در کروموزوم 11 است ،
- لیپودیستروفی نوع 3 - علیه زمینه جهش CAV1 ، ژن مستقر در کروموزوم 7 ،
- لیپودیستروفی نوع 4 - ناشی از جهش در ژن PTRF ، که بخشی از کروموزوم 17 است.
علاوه بر این ، چنین اشکال از بیماری وجود دارد:
- لیپودیستروفی ژنیوئید - در اکثر موارد ، این بیماری در زنان تشخیص داده می شود. تنوع مشابهی معمولاً به عنوان سلولیت شناخته می شود ، زیرا در شکم ، ران و باسن رسوب می کند. ویژگی این است که در مناطق دیگر ، بافت چربی ممکن است کاملاً وجود نداشته باشد ،
- لیپودیستروفی کبدی - یک روند مخرب در برابر پیش زمینه بیماری کبد چرب ، که به آن کبدی نیز گفته می شود ، شکل می گیرد ، زیرا این ارگان وظیفه تجزیه لیپیدها در بدن را دارد ،
- تزریق لیپودیستروفی - در عین حال ، آتروفی و لیپوهیپرتروفی بافت چربی بومی سازی می شود که تزریق دارو به طور مکرر انجام شده است ،
- انسولین یا لیپودیستروفی در دیابت.
علائم بیماری
اصلی ترین علائم بالینی هر نوع چنین بیماری ، آتروفی تقریباً کامل لایه چربی زیر جلدی است.
در برابر پس زمینه یک نشانه مشابه ، علائم زیر قابل بیان است:
- افزایش اشتها
- اندازه بزرگ پا و دست در مقایسه با سایر قسمت های بدن - اغلب این مظاهر در کودکان مشاهده می شود ،
علائم فوق باید به کودکان و بزرگسالان نسبت داده شود.
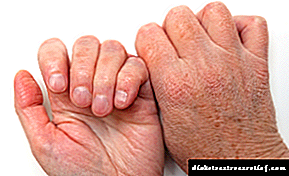
 عکس زنی که از لیپودیستروفی رنج می برد
عکس زنی که از لیپودیستروفی رنج می برد
تشخیصی
با توجه به وجود تظاهرات بالینی مشخص و نسبتاً خاص با ایجاد تشخیص صحیح ، تقریباً هیچ وقت مشکلی ایجاد نمی شود. اما برای تعیین دلایل دفع چربی ، آزمایشات آزمایشگاهی و ابزار لازم است.
با این وجود ، اول از همه ، پزشک متخصص باید یک سری دستکاری ها را انجام دهد ، از جمله:
مطالعات آزمایشگاهی حاکی از اجرای موارد زیر است:
- آنالیز بالینی عمومی خون و ادرار ،
- بیوشیمی خون
- آزمایشات ژنتیکی
- تست های هورمونی
- تست حساسیت به انسولین
- تست تحمل گلوکز.
تشخیص ابزاری محدود به چنین روشهایی است:
- نوار قلب و اکوکاردیوگرافی ،
- سونوگرافی لوزالمعده ،
- CT و MRI.
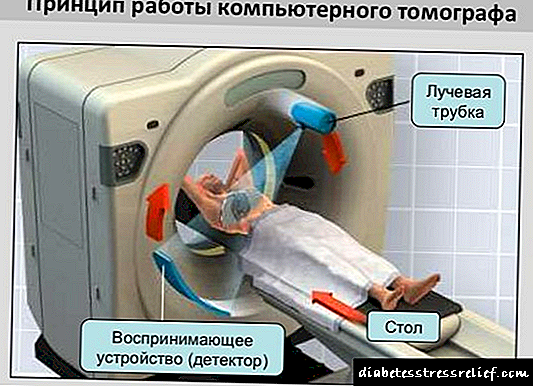 توموگرافی کامپیوتری (CT)
توموگرافی کامپیوتری (CT)
لیپودیستروفی باید از:
- بی اشتهایی
- بیماری ایتنکو-کوشینگ ،
- تیروتوکسیکوز ،
- تغییر در بافت چربی زیر جلدی که در طی عفونت HIV یا ایدز رخ می دهد.
درمان بیماری
در حال حاضر درمانی خاص که باعث افزایش لایه چربی زیر جلدی می شود وجود ندارد. اما برای مقابله با علائم چنین بیماری ، برای بهزیستی بیماران و جلوگیری از بروز عوارض ، از روشهای محافظه کارانه درمانی استفاده می شود.
دارو شامل مصرف:
انجام اقدامات فیزیوتراپی ممنوع نیست ، یعنی:
- سونوگرافی
- القاء سنجی
- الکتروفورز
- آوایی
برای اصلاح ویژگی های بسیار نازک صورت ، انجام روش های آرایشی یا جراحی پلاستیک ضروری است. منتفی نیست که می توان اثر مثبت ماساژ درمانی را بدست آورد که می تواند از لحاظ سخت افزاری یا دستی باشد. در برخی شرایط بیماران به کمک یک روانشناس احتیاج دارند. همچنین ، بیماران اغلب با رعایت رژیم غذایی درمانی تجویز می شوند ، اما این امر بر افزایش سطح بافت چربی تأثیر نمی گذارد.

عوارض احتمالی
نادیده گرفتن علائم بالینی ، عدم وجود کامل یا درمان نادرست از تخریب چربی مملو از شکل گیری عواقب تهدیدآمیز برای زندگی است ، از جمله این موارد قابل ذکر است:
- نارسایی مزمن کلیه
- ناباروری مرد و زن
- فشار خون شریانی بدخیم ،
- عقب ماندگی ذهنی در کودکان ،
- کاردیومیوپاتی شدید ،
- نارسایی قلبی
بسیاری از پیامدهای فوق کشنده است.
پیشگیری و پیش آگهی
نمی توان از بروز لیپودیستروفی مادرزادی لوزالمعده جلوگیری کرد ، زیرا این بیماری در اثر جهش های ژنی ایجاد می شود. شما می توانید با کمک توصیه های پیشگیرانه احتمال ابتلا به چنین بیماری نادر از فرم اکتسابی را کاهش دهید:
- رد کامل اعتیادها ،
- تغذیه مناسب و مناسب ،
- استفاده كافي از انسولين در بيماري ديابت مطابق با قوانين مقرر شده توسط پزشك معالج ،
- فقط داروهای تجویز شده توسط پزشک ،
- استفاده از تجهیزات محافظ شخصی هنگام کار با مواد شیمیایی و سموم ،
- درمان كامل آن دسته از بيماري هايي كه مي تواند منجر به وقوع چنين فرآيند انحطاطي شود.
نتیجه لیپودیستروفی غالباً نامشخص است ، زیرا بستگی به این دوره ، فاکتور اتیولوژیک و خصوصیات فردی بدن یک بیمار دارد. با توجه به توصیه های درمانی ، پیش آگهی مطلوب برای زندگی حاصل می شود.
اگر فکر می کنید که دارید لیپودیستروفی و علائم مشخصه این بیماری ، بنابراین پزشکان می توانند به شما کمک کنند: متخصص غدد ، درمانگر ، کودکان.
این چیست
 مفهوم لیپودیستروفی (دژنراسیون چربی) متنوع ترین در منشأ و تظاهرات اختلالات متابولیکی در بافت چربی را شامل می شود ، که به عنوان یک ویژگی ضروری از وجود هر ارگان خدمت می کند.
مفهوم لیپودیستروفی (دژنراسیون چربی) متنوع ترین در منشأ و تظاهرات اختلالات متابولیکی در بافت چربی را شامل می شود ، که به عنوان یک ویژگی ضروری از وجود هر ارگان خدمت می کند.
بنابراین ، وجود یک لایه چربی به طور محکم در پانسمان کلیه بر روی کپسول بافت همبند آن ، به پایداری درجه حرارت در داخل اندام کمک می کند ، در عین حال آن را در جای مناسب خود ثابت می کند (جلوگیری از احتمال حذف).
اما حتی اگر اندام دارای لایه چربی قابل رویت نباشد ، در سطح مولکولی وجود دارد - حتی یک سلول نمی تواند بدون درج لایه لیپید در ساختار غشای خود انجام دهد.
ایده کلی لیپواتروفی قادر است بدن یک ورزشکار-بدنساز را با عضلات تسکین دهنده تحویل دهد. اما با یک "اما": حتی با وجود کامل نبودن چربی زیر جلدی ، او هنوز هم آن را دارد. با وجود لیپواتروفی ، علی رغم ایجاد شرایط خاص غذایی و ارائه مجموعه ای غنی از ظروف و نوشیدنی هایی که به تجمع چربی (آبجو ، کرم ، روغن ، روغن مافین) کمک می کند ، از نظر اصولی وجود آن غیرممکن است.
یک ویژگی متمایز لیپودیستروفی از دیستروفی عمومی رشد طبیعی بافت عضلانی بدون علائم مهار است.
دیستروفی لیپوایپرتروفیک حالت لایه چربی زیر جلدی است ، دقیقاً برعکس موارد فوق.
نمونه بیوپسی (ماده ای که نمایانگر یک میکرو نمونه از بدنه خارج از بدن است) نه تنها از حضور بیش از حد بافت چربی در بافت زیر جلدی بلکه همچنین از فراوانی شبکه های متراکم الیاف متراکم ، بدون عروق که در آن رشد می کند ، نشان می دهد. ساختارهای منطقه حتی به انحطاط عمیق تر.
ویدئویی در مورد علت لیپودیستروفی:
انواع و ویژگی های آسیب شناسی
گزینه های مورد بحث در بالا - انواع دژنراسیون چربی چیست؟
در حالت اول ، ناامنی اندام (عضله ، پوست ، کبد) از اثرات عوامل جانبی وجود دارد:
- خارجی (درجه حرارت بالا یا پایین ، از آسیب) ،
- داخلی (تغییر در ترکیب خون در جریان خون به صورت مقدار کم یا زیاد گلوکز ، سموم و سایر مواد موجود در آن یا وجود عفونت در آن).
دوم شهادت به جداسازی عمیق محل اندام یا منطقه از ساختارهای همجوار است كه در صورت مطلوب منجر به ایجاد یك شاخ ترك حتی قوی تر می شود و در مورد كمتر سودمند ، مرگ بافتی كاركرد با جایگزینی آن با جای زخم صورت می گیرد.
دلایل ظهور
برای بروز و پیشرفت لیپودیستروفی دلایلی وجود دارد:
- شرط با وراثت (ارثی ثابت یا مادرزادی) ،
- انحراف فرآیندهای زندگی در بدن (اکتسابی).
دسته اول شامل شرایط ناشی از:
- لیپودیستروفی جزئی خانوادگی ،
- سندرم براردینلی-سیپ.
دوم بیشتر ، شامل لیپودیستروفی است:
- جزئی (جدا شده ، مربوط به قسمت های فردی بدن) ، دسته های سندرم باراک-سیمونز ،
- تعمیم یافته (شامل کل بدن) ،
- نوزاد (مشخصه نوزادان) شکم گریز از مرکز ،
- آتروفی حلقوی بافت چربی (سندرم فریرا مارکیش) ،
- انسولین
- HIV مرتبط است
- گونه های دیگر با ماهیت محلی روند.
نشانه شناسی
اصلی ترین علائم بالینی هر نوع چنین بیماری ، آتروفی تقریباً کامل لایه چربی زیر جلدی است.
در برابر پس زمینه یک نشانه مشابه ، علائم زیر قابل بیان است:
- افزایش اشتها
- اندازه بزرگ پا و دست در مقایسه با سایر قسمت های بدن - اغلب این مظاهر در کودکان مشاهده می شود ،
- درد در ناحیه زیر دنده های راست یک بینی از لوزالمعده است ،
- بزرگ شدن آلت در مردان ،
- آکنه
- بی نظمی های قاعدگی ،
- تغییر بزرگی در اندازه کلیتوریس در زنان ،
- زردی پوست ، غشاهای مخاطی قابل مشاهده و اسکلرا - این نشان دهنده یک دوره شدید آسیب شناسی است ،
- حملات سردرد
- تپش قلب ،
- آریتمی های مختلف ،
- افزایش اندک در غدد پستانی در مردان ،
- افزایش موهای بدن
- افزایش فشار خون ،
- نقض تسکین پوست - اغلب با لیپودیستروفی ژنیوئید مشاهده می شود ، که بیماران را مجبور می کند علاوه بر درمان اصلی ، از متخصصان آرایشی و بهداشتی و جراحان پلاستیک نیز درخواست کنند.
علائم فوق باید به کودکان و بزرگسالان نسبت داده شود.

دیابت کلیوی یا گلوکوزوری کلیه چیست؟
برای درمان مفاصل ، خوانندگان ما با موفقیت از DiabeNot استفاده کرده اند. با دیدن محبوبیت این محصول ، تصمیم گرفتیم تا آن را مورد توجه شما قرار دهیم.
دیابت کلیه یا گلوکوزوری کلیه یک آسیب شناسی است که با افزایش سطح قند در ادرار در سطح طبیعی گلوکز خون مشخص می شود. ناهنجاری به دلیل اختلال در حمل و نقل گلوکز از طریق سیستم لوله ای کلیه ها ایجاد می شود.
دیابت کلیه نیز نوعی آسیب شناسی سدیم است. در این حالت کلیه ها نسبت به هورمون های آدرنال حساسیت خود را از دست می دهند. نارسایی هم به صورت محلی (در کلیه ها) و هم از طرف سیستم عصبی مرکزی (اختلال عملکرد هیپوتالاموس) اتفاق می افتد.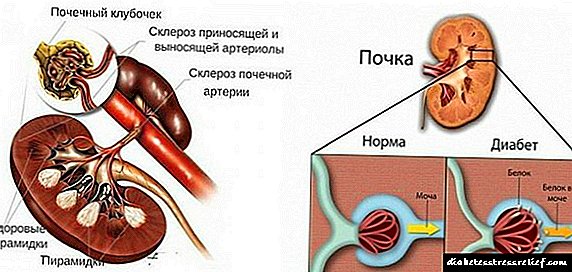
ویژگی های بیماری پاتولوژیک
دیابت یک اختلال متابولیک شایع است. اگر با بیماری قند حساسیت به انسولین از بین برود ، با دیابت کلیوی لولهها کاهش یافته یا از آلدوسترون - هورمون غدد فوق کلیوی - مصون هستند.
 وقتی 2 تا 100 گرم گلوکز در ادرار در روز ثابت می شود می توانید در مورد پدیده گلوکزوزوری صحبت کنید. شاخص های واقعی به هیچ وجه تحت تأثیر مواد غذایی ، سبک زندگی یا میزان مایعات مصرفی قرار نمی گیرند. هرگونه ادرار (از جمله بخش شبانه) ممکن است حاوی کسری گلوکز باشد. قابل توجه است که در قند خون بعضی اوقات کمتر می شود.
وقتی 2 تا 100 گرم گلوکز در ادرار در روز ثابت می شود می توانید در مورد پدیده گلوکزوزوری صحبت کنید. شاخص های واقعی به هیچ وجه تحت تأثیر مواد غذایی ، سبک زندگی یا میزان مایعات مصرفی قرار نمی گیرند. هرگونه ادرار (از جمله بخش شبانه) ممکن است حاوی کسری گلوکز باشد. قابل توجه است که در قند خون بعضی اوقات کمتر می شود.
به ندرت ، دیابت "کلاسیک" و کلیه ها که به آلدوسترون حساس نیستند ، دو بیماری هستند که به طور موازی در یک ارگانیسم ایجاد می شوند.
دیابت نمک
دیابت کلیه سدیم به دلیل نقص در مکانیسمهای عصبی که وظیفه تشکیل مایعات ادراری را بر عهده دارند ایجاد می شود. به دلیل اختلال در جذب مجدد ، بدن شروع به رعایت عدم تعادل مایعات می کند.
کلیه ها نمی توانند عملکرد مستقیم خود را انجام دهند. این منجر به این واقعیت می شود که عناصر مهم از بدن اجباری می شوند. کمبود سدیم منجر به تعدادی دیگر از بیماریهای پاتولوژیک می شود. بدون این عنصر ، قلب ، سازندهای عروقی و سیستم عصبی نمی توانند به طور طبیعی کار کنند.
دلایل شکل گیری بیماری ها
دیابت کلیوی که علائم آن همیشه فصیح است و اجازه نمی دهد در تشخیص اشتباه کند ، به دلیل شرایط نامطلوب مختلف بروز می کند.
گلوکوزوری کلیه به دلیل چنین ناهنجاری هایی تشکیل می شود:
- کاهش لولههای سازندهای کلیوی (آسیب شناسی آناتومیک) ،
- تصادف هنگام حمل و نقل گلوکز
- مشکلات نفوذپذیری برای گلوکز.
بیماری کلیه سدیم با دیابت پیشرونده است. این ممکن است نقص هنگام تولد ، نوعی آسیب شناسی ژنتیکی باشد که از عبادت به نسل دیگر منتقل می شود.
اگر این یک آسیب شناسی ارثی نباشد ، علل بیماری می تواند به شرح زیر باشد:
- فرآیندهای عفونی ناتوان کننده طولانی مدت (سل ، عفونت های ویروسی ، بیماری های مقاربتی) ،
- آسیب به هیپوتالاموس یا بافت هیپوفیز ،
- آسیب به قسمت هایی از مغز که وظیفه عملکرد طبیعی سیستم ادراری را بر عهده دارند (این موارد می تواند ضربه مغزی و آسیب دیدگی در ناحیه سر ، فرآیندهای تومور ، متاستاز ، سندرم هیدروسفالی ، عواقب مداخلات عصب جراحی باشد) ،
- آسیب شناسی عروقی ،
- بیماریهای خود ایمنی وقتی سازندهای کلیوی از فعالیت ایمنی بدن خود رنج می برند.
خاطرنشان کرد: آترواسکلروز و فشار خون بالا می تواند وضعیت بیمار را بدتر کند ، بر کلیه ها تأثیر منفی بگذارد ، دیابت نوع 2 و سایر اشکال ناهنجاری های غدد درون ریز نیز پیشرفت خواهد کرد.
تفاوتهای ظریف
معمولاً بیماران همیشه با محدودیت محصولات شیرین و آرد ، به مدت 2 تا 4 هفته رژیم غذایی تجویز می کنند. میوه های پر کربوهیدرات ، برخی از غلات ، ماکارونی و ظروف با غلظت بالای چربی تحت این ممنوعیت قرار می گیرند.
برای درمان آسیب شناسی سیستم غدد درون ریز می توان موارد زیر را تجویز کرد:
- به معنای پایین آمدن قند به شکل قرص ،
- داروهای جایگزین انسولین
- مجتمع های ویتامین
- به معنای اصلاح کبد ، کلیه ها و لوزالمعده است.
برای جلوگیری از نارسایی کلیه در دیابت و جلوگیری از بروز انواع عوارض ، محصولات دارویی زیر را می توان برای بیماران تجویز کرد:
- عوامل ضد باکتریایی
- کورتیکواستروئیدها در دوزهای مختلف ،
- سیتواستاتیک ،
- داروهایی برای بهبود گردش خون در نفرونهای کلیوی.
درباره عوارض
این سؤال که در صورت ابتلا به کلیه ها به دیابت چه باید کرد ، برای بسیاری از افراد مهم است. با این حال ، مرسوم نیست که در مورد عوارض در پس زمینه گلوکزوزای دیابتی صحبت شود.
عوارض برای رعایت موارد زیر:
- خطر بالای عفونت
- به سرعت در حال پیشرفت نارسایی کلیوی در دیابت ،
- کتواسیدوز
- کما دیابتی.
هرگونه انحراف از هنجار به ویژه در دوران بارداری خطرناک است. مشکلات اصلی: خطر ابتلا به حاملگی زودرس ، انجماد جنین در هر مرحله از رشد ، سقط خودبخودی ، پلی هیدرامنیوس ، اندازه جنین بسیار بزرگ ، تولد آسیب زا.
علائم و تظاهرات
با توجه به اینكه دژنراسیون چربی دقیقاً با تزریق زیر جلدی انسولین ایجاد می شود ، در دیابت نوع II (وابسته به انسولین) ایجاد نمی شود.
آنها به طور انحصاری دوره دیابت نوع اول را همراهی می کنند که آشکار می شود:
- تشنگی
- دیابت (تکرر ادرار با حجم زیاد ادرار) ،
- طعم شیرین ادرار (که با محتوای گلوکز آن توضیح داده شده است) ،
- اشتهای غیرقابل تحمل بدون سیری ،
- کاهش وزن روشمند.
لیپودیستروفی اندامهای داخلی از نظر ظاهری بیرونی ظاهر نمی شود (فقط اختلال طبیعی عملکرد این اندام های ناشی از آن قابل ردیابی است). اما با توجه به پوست ، نمی توان متوجه وقوع آنها شد.
در یک کودک - یک دیابتی وابسته به انسولین ، بروز لیپودیستروفی بعد از یک دوره متفاوت از ابتدای تزریق قابل مشاهده است: از چند هفته تا 8 یا حتی 10 سال.
زنان همچنین در ظاهر این تغییرات پوستی و پوستی ذاتی تر هستند ، که اغلب مستقل از موارد زیر هستند:
- نوع داروی مورد استفاده ،
- دوز آن
- شدت بیماری ،
- سطح جبران سوخت و ساز بدن از کربوهیدرات.
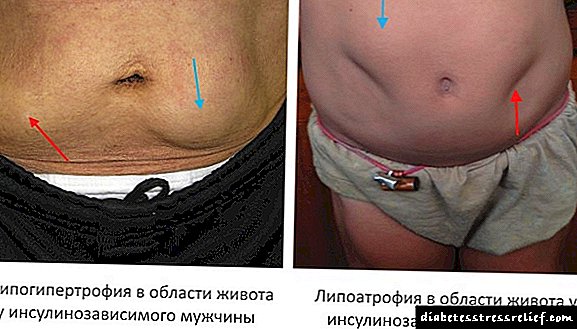
نوع آتروفیک تغییرات یا با ایجاد تغییر در بافت (منطقه تزریق موضعی ، محدود) مشخص می شود ، یا با ناپدید شدن کامل و یکنواخت یک لایه از چربی زیر جلدی در زیر سطح کل بدن مشخص می شود. احتمالاً وقوع آنها با عدم کفایت تصفیه داروها و همچنین عدم رعایت تکنیک تزریق توضیح داده شده است: معرفی محلول بدون گرم شدن ، نفوذ الکل به ضخامت پوست تزریق شده.
نوع هیپرتروفیک (لیپو هیپرتروفی) با ظهور غده ، بیرون زده از لبه های ضخامت پوست ایجاد می شود که توسط بافت چربی دژنره شده با رگه هایی از جوانه زدن بافت فیبروز اسکار ایجاد می شود (عکس را ببینید). شکل ظاهری و ساختار این کنگلومره ها به دلیل اثر انتخابی انسولین بر متابولیسم چربی بافت ها در این فضای محدود محلی است.
لیپودیستروفی عکس به دلیل تزریق انسولین:
وجود لیپودیستروفی در دیابت می تواند با سایر تظاهرات پوستی همراه باشد:
- زانوماتوز ،
- نکروبیوز لیپوئید ،
- چاقی دیسپلاستیک.
روشهای درمانی
با توجه به نادیده گرفتن تمام دلایلی که باعث ایجاد حالت دژنراسیون چربی می شود ، تأثیر موثری در روند شکل گیری و رشد آن غیرممکن است ، بنابراین ، روشهای کاربردی فقط نتیجه کوتاه مدت می دهند.
از جمله آنها استفاده از موارد زیر است:
- رژیم های غذایی
- تربیت بدنی
- تکنیک های فیزیوتراپی (القاء و سونوگرافی).
نفوذ سونوگرافی به 10 سانتی متر در اعماق بافت ها ، که نوسانات آن باعث تحریک گردش خون می شوند ، منجر به پراکنده شدن بیشتر ساختار تجمع چربی می شود. استفاده از آن در ترکیب با کاربرد پماد هیدروکورتیزون به توانبخشی سریعتر در محل های آتروفیک کمک می کند. استفاده از این اقدامات به شما امکان می دهد پیشرفت روند کار را به مدت شش ماه تا دو سال مهار کنید.
تلاش برای متوقف کردن رشد لیپودیستروفی با متوقف کردن استفاده از مهارکننده های پروتئاز ، تغییر رژیم مصرف داروهای ARVT (درمان ضد ویروسی) و همچنین استفاده از روش های لیپوساکشن و جراحی زیبایی (با استفاده از تزریقات و ایمپلنت ها) فقط یک اثر موقتی دارند.
روشهای تأثیرگذاری بر این شرایط آزمایش شده است:
- هورمون رشد انسانی ،
- تستوسترون
- داروهایی که غلظت تری گلیسیرید و کلسترول خون را کاهش می دهند ، همچنین حساسیت به انسولین را افزایش می دهند.
یک جزء ضروری از درمان افزایش در میزان فعالیت بدنی و رژیم غذایی است (به ویژه با وجود وفور اجزای فیبری که به شما امکان می دهد سطح مقاومت به انسولین را کنترل کنید ، صدای بدن را افزایش داده و خطر آسیب شناسی قلبی و عروقی را کاهش دهید).
پیشگیری از عوارض
با توجه به اینکه وجود تخریب چربی مسیر بیماریهای منتهی به آنها را پیچیده می کند ، اقدامات گسترده ای برای پیشگیری از آنها ضروری است.
نکات مشترک حفظ فعالیت بدنی مناسب و رعایت رژیم غذایی توصیه شده و همچنین مصرف دقیق داروهای تجویز شده توسط پزشک تحت نظارت منظم بدن است.
در مورد منشأ انسولین این بیماری ، بیماری زمینه ای درمان می شود. همچنین لازم است قوانین تزریق را به طور جدی رعایت کنید (از قرار دادن الکل در زخم پوست جلوگیری کنید) ، داروی تزریق شده را تا دمای بدن گرم کنید.
استفاده از انحصاراً انسولین های بسیار تمیز (تک ماده و مونوپیک) و به طور انحصاری انسولین انسانی نیز باعث می شود از عوارض جلوگیری شود.