علائم و معالجه جنین دیابتی نوزادان
جنینی دیابتی شرایطی است که در طی رشد جنین عوارضی در کودک بوجود می آید. آنها توسط یک قند خون بالا در یک خانم باردار تحریک می شوند. بیشتر اوقات این اتفاق در بیماری دیابت نهفته یا بیماری جبران نشده رخ می دهد.
پاتوژنز بیماری مدت طولانی است که مورد مطالعه قرار گرفته است ، بنابراین پزشکان می توانند به راحتی بعد از سه ماهه اول بارداری ، جنین را به راحتی تعیین کنند. میزان مرگ و میر نوزادان مبتلا به این آسیب شناسی به طور قابل توجهی بالاتر از کودکان عادی پس از تولد است. بنابراین توجه ویژه به خانم های دیابتی و افرادی که مستعد ابتلا به این بیماری هستند بسیار مهم است.
جنین پوستی در یک نوزاد یک آسیب شناسی مستقل محسوب نمی شود. این وضعیت نشان دهنده یک مجموعه کامل علائم از اختلالات در بدن کودک است. برای زنان مبتلا به دیابت نوع 1 ، خطر بروز ناهنجاری های مادرزادی در یک کودک آینده 4 برابر بیشتر از ارزش متوسط برای جمعیت است.
دلایل توسعه
در توسعه پاتوژنز جنین ، وضعیت سلامت مادر از اهمیت ویژه ای برخوردار است. زنان انواع مختلف دیابت دارند. کودک بیشتر مبتلا به دیابت نوع 1 است. در مادران تازه متولد شده با جنین بینی ، در 80٪ موارد حاملگی نیمه دوم بارداری تشخیص داده شد. تا 10٪ از زنان مبتلا به دیابت نوع 2 بودند. اولین مورد در نیمی کمتر تشخیص داده شد.
نوع اول دیابت تأثیر منفی در رشد جنین دارد و باعث رنج آن در طول حاملگی می شود. تأثیر منفی بیماری از سه ماهه دوم آغاز می شود و تا زایمان ادامه دارد.
فرآیندهای بیولوژیکی و شیمیایی در بدن ، جریان مواد مغذی ، ویتامین ها و مواد معدنی را از طریق مادر از طریق کودک تضمین می کند. به همراه سایر مواد ، جنین گلوکز دریافت می کند. به طور معمول ، بیش از 20٪ از کل مقدار موجود در بدن مادر را تشکیل می دهد. در مراحل اولیه بارداری ، به دلیل ایجاد زمینه هورمونی جدید ، کاهش تولید قند رخ می دهد. اگر یک زن قبلاً از انسولین استفاده می کرد ، می توانید متوجه کاهش نیاز آن شوید. هنگامی که یک جفت در رحم تشکیل می شود ، متابولیسم بین مادر و نوزاد مستقیماً از طریق خون رخ می دهد. شکر وارد بدن کودک متولد نشده و انسولین نمی شود. این منجر به گلوکز اضافی می شود که منجر به عوارض جانبی می شود.
علائم مشخصه
علائم جنین در نوزاد بلافاصله مشخص می شود. روشنایی تصویر بالینی به شما امکان می دهد تا اقدامات عادی را برای عادی سازی وضعیت کودک انجام دهید.
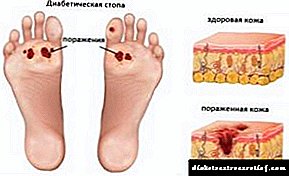
- اضافه وزن ، که برای نوزادان غیر معمول است. به علت جذب فعال گلوکز به بدن کودک ، لوزالمعده مادر تمایل به ترشح انسولین بیشتر دارد. تحت تأثیر هورمون ، قند به توده چربی تبدیل می شود. سپرده ها روی اندام های حیاتی - قلب ، کبد و کلیه ها بومی سازی می شوند. ویژگی بارز تجمع چربی زیر جلدی در شکم ، کمربند شانه و مفصل لگن است.
- مهار عملکرد تنفسی. پس از تولد ، کودکان مبتلا به جنینی در تنفس مشکل دارند. با توجه به این واقعیت که در دوران رشد و نمو در دوران ریه ، سورفاکتانت به اندازه کافی سنتز نمی شود ، مشکلاتی بوجود می آید. عدم وجود ماده باعث باز شدن ریه ها می شود.
- هیپوگلیسمی شدید. بعد از زایمان و قطع بند ناف ، گلوکز بیش از حد از جریان خون متوقف می شود. در عین حال ، سطح بالایی از انسولین باقی می ماند. این شرایط نیاز به درمان فوری دارد ، زیرا می تواند عوارض جدی ایجاد کند - آسیب شناسی عصبی ، اختلالات روانی.
- زردی زرد شدن پوست به دلیل تجمع بیلی روبین در بدن رخ می دهد. کبد کودک هنوز نمی تواند با بسیاری از ترکیبات بیولوژیکی مقابله کند.
پیامدهای جنین شناسی برای کودکان پس از تولد ممکن است با نقض متابولیسم معدنی همراه باشد. اغلب آنها با ناهنجاری های عصبی تشخیص داده می شوند.
جنین دیابتی چیست؟
DF مجموعه ای از علائمی است که با اختلال در تحمل گلوکز در مادر در جنین ایجاد می شود. این ماده به طور مداوم از طریق سد جفت وارد می شود و بیش از نیاز آن به ارگانیسم در حال توسعه است.

DF مجموعه ای از علائمی است که با اختلال در تحمل گلوکز در مادر در جنین ایجاد می شود.
کتون ها و اسیدهای آمینه با گلوکز نفوذ می کنند. انسولین و گلوکاگون ، که هورمونهای لوزالمعده هستند ، از مادر منتقل نمی شوند. آنها فقط در هفته های 9-12 شروع به طور مستقل می شوند. در مقابل این زمینه ، در سه ماهه اول ، قند پروتئین رخ می دهد ، ساختار بافت ها توسط رادیکال های آزاد مختل می شوند. بدن بیش از حد کتون ، ارگانیسم تشکیل دهنده را مسموم می کند.
این فرایندها منجر به ناهنجاری های قلب ، رگ های خونی ، کلیه ها و سایر ارگان ها می شوند. جنینی دیابتی در تغییرات عملکردی در جنین ، اختلال در سیستم های مختلف بیان می شود. مجموعه بالینی و آزمایشگاهی علائم با کد ICD-10 در پزشکی طبقه بندی می شوند.
هنگامی که تولید خود انسولین شروع می شود ، لوزالمعده کودک دچار هیپرتروفی می شود و در نتیجه انسولین زیاد می شود. چاقی و اختلال در متابولیسم لسیتین ایجاد می شود.
بعد از زایمان ، جنین فوتیوپاتی نیز به عقب رانده می شود یا به یک بیماری دیگر تبدیل می شود - دیابت نوزاد.
علل اصلی
شرایط زیر در مادر می تواند علل ابتلا به DF شود:
- قند خون
- نقض سنتز چربی ،
- رادیکالهای آزاد اضافی
- کتواسیدوز
- هیپرینسولینمی (مصرف زیاد گلوکز) ،
- کاهش اساسی سطح گلوکز به دلیل مصرف بیش از حد داروها ،
- آنژیوپاتی
جنین جنینی در زنان باردار مبتلا به دیابت که قبل از شروع بارداری تشخیص داده می شوند ، و همچنین یک حالت قبل از دیابتی رخ می دهد. بعد از 20 هفته حاملگی ، دیابت حاملگی گاهی ایجاد می شود ، در نتیجه DF نیز می تواند ایجاد شود. با افزایش سطح گلوکز در مادر ، شاخص در جنین نیز افزایش می یابد.








چگونه جنین رشد پیدا می کند و خطرات نوزادان چیست؟
 دلیل اصلی بروز پاتولوژی قند خون است ، زیرا در خانم های باردار سیر دیابت ناپایدار است و همین امر کنترل وضعیت جنین و مادر را دشوار می کند.
دلیل اصلی بروز پاتولوژی قند خون است ، زیرا در خانم های باردار سیر دیابت ناپایدار است و همین امر کنترل وضعیت جنین و مادر را دشوار می کند.
غالباً این منجر به بروز مشکلات در رگ های خونی می شود. علاوه بر این ، دیابتی ، مانند جنین از جنس عفونی ، می تواند ظاهر شود اگر بیمار قبل از شروع بارداری ، افزایش مزمن قند خون داشته باشد ، یا وقتی که در دوره حاملگی ، قند خون ایجاد شده است.
جنینوپتوپاتی دیابتی مکانیسم بروز زیر را دارد: مقدار زیادی گلوکز از طریق جفت وارد جنین می شود ، به همین دلیل لوزالمعده به مقدار زیادی شروع به تولید انسولین می کند. مقدار زیادی قند تحت تأثیر هورمون چربی می شود ، بنابراین جنین در حالت تسریع با رسوب چربی زیر جلدی رشد می کند.
در دیابت حاملگی ، هنگامی که لوزالمعده میزان انسولین لازم را تولید نکند ، در حدود 20 هفته حاملگی بدتر می شود. در این مرحله ، جفت به طور فعال کار می کند ، که تولید گنادوتروپین کوریونی را افزایش می دهد. هورمون ضد بارداری حساسیت بافتی به انسولین را کاهش داده و تغییرات گلیسمی را حساس تر می کند.
عواملی که احتمال ابتلا به جنین را افزایش می دهد عبارتند از:
- دیابت حاملگی قبلی
- بالای 25 سال
- وزن جنین (از 4 کیلوگرم) ،
- اضافه وزن
- افزایش سریع وزن هنگام حاملگی (از 20 کیلوگرم).
همه اینها تأثیر منفی بر روی بدن کودک دارد. از این گذشته ، گلوکز وارد جریان خون جنین می شود و قبل از هفته دوازدهم بارداری ، لوزالمعده آن قادر به تولید انسولین خاص خود نیست.
سپس ممکن است هیپرپلازی جبرانی سلولهای عضو ایجاد شود که منجر به هیپرینسولینمی می شود. این امر باعث کاهش شدید غلظت قند ، رشد غیر طبیعی جنین و سایر عوارض می شود.
خطرات احتمالی برای نوزاد:
- پیشرفت پلی وانرو ، رتینو- ، نفرو- و آنژیوپاتی.
- حاملگی شدید ،
- جبران خسارت شدید بیماری پیشرو ، که در آن هیپوگلیسمی با هیپوگلیسمی جایگزین می شود ،
- polyhydramnios ، مشاهده شده در 75٪ موارد ،
- ناهنجاریهای زایمان و جنین (10-12٪) ،
- سقط خودی در ابتدای بارداری (30-20٪).
با نارسایی جنینی و مشکلات عروق ، هیپوکسی داخل رحمی تشکیل می شود. اگر دیابت شاهد افزایش ضعیف فشار خون باشد ، احتمال بروز اکلامپسی و پره اکلامپسی افزایش می یابد.
به دلیل چاقی جنین ، تولد زودرس می تواند آغاز شود که در 24٪ موارد ذکر شده است.
جنین شناسی دیابتی
- نام مشترک بیماری های جنین از مادرانی که مبتلا به دیابت هستند ، ناشی از 12 هفته زندگی جنین و قبل از تولد.
از بین کلیه بیماریهای غدد درون ریز ، دیابت بیشترین تأثیر را در روند بارداری دارد و منجر به عوارض آن می شود ، بر رشد جنین و قابلیتهای سازگاری نوزاد تأثیر منفی می گذارد. میزان مرگ و میر پری ناتال و عادت در نوزادان در این گروه همچنان بالاست ، و مرگ و میر زودرس نوزادان 3-4 برابر بیشتر از شاخص مربوطه در جمعیت عمومی است. براساس گزارش های موسسه ملی تحقیقات مادر و نوزاد آمریكا ، دیابت حدود 4٪ از بارداری ها را كه منجر به تولد زنده می شوند ، پیچیده می كند. از این تعداد 80٪ زنانی که مبتلا به GDM هستند ، 8٪ مبتلا به دیابت نوع 2 و 4٪ بیماران دیابت نوع 1 هستند. سالانه حدود 50،000 تا 150،000 کودک در مادران مبتلا به دیابت متولد می شوند. در زنان با منشا آسیایی ، هندی و آسیای میانه ، دیابت شایع تر است. دیابت نوع یک در مادر بیشترین تأثیر را بر وضعیت داخل رحمی جنین و قابلیتهای سازگاری نوزاد دارد. بنابراین ، فراوانی رنج داخل رحمی جنین (2/92٪) با دیابت نوع 1 در مادر 1.5 برابر بیشتر از دیابت نوع 2 (6/69٪) و تقریبا 2 برابر بیشتر از GDM (54 ، 6٪) در 75-85 of از زنان مبتلا به دیابت ، بارداری با عوارض پیش می رود. اگر مادر مبتلا به دیابت نوع I باشد ، تا 75٪ نوزادان دارای جنین پاتوپاتی دیابتی هستند. با GDM ، فتوپاتی دیابتی فقط در 25٪ از نوزادان رخ می دهد. فراوانی بروز جنین دیابتی در دختران و پسران تقریباً یکسان است. فراوانی نقایص جدا شده 6-8٪ است که 2-3 برابر بیشتر از مادران فاقد دیابت است.
جنین در دوران بارداری نسبت به هایپو و قند خون متفاوت واکنش نشان می دهد. حداکثر تا 20 هفته سلولهای جزایر حاملگی نمی توانند به قند خون پاسخ دهند. جنین در معرض کنترل آن نیست و ممکن است رشد آن متوقف شود. این امر به ویژه در مادران مبتلا به میکرو و دیابت دیابتی مشاهده می شود. وضعیت هیپوگلیسمی با مرگ جنین همراه است و هایپرگلیسمی باعث تورم سلول ها می شود که با آسیب شدید سلول ها همراه است. در سه ماهه دوم (بعد از 20 هفته) ، جنین از قبل می تواند به خود کمک کند: در پاسخ به هایپرگلیسمی ، با هیپرپلازی سلول های بتا و افزایش سطح انسولین (حالت پرفشاری خون) پاسخ می دهد. این منجر به افزایش رشد سلول (افزایش تولید پروتئین ، لیپوژنز) می شود. در شرایط قند خون در کبد ، طحال ، فیبروبلاستها ، سنتز سوماتومدین ها (فاکتورهای رشد - فاکتور رشد انسولین مانند 1 و پروتئین فاکتور رشد مانند انسولین 3) افزایش می یابد که در شرایط افزایش محتوای اسیدهای آمینه و اسیدهای چرب در خون باعث ایجاد ماکروزومیا می شود. افزایش تولید سوماتومدین ها می تواند بعد از 10-15 هفته حاملگی مشاهده شود. رشد شایع جنین توسط سونوگرافی معمولاً بعد از 24 هفته حاملگی مشاهده می شود ، به خصوص اگر نوساناتی در قند خون وجود داشته باشد. با ایجاد وضعیت هیپوگلیسمی ، تولید گلوکوکورتیکوئیدها و گلوکاگون تقویت می شود. با تغییرات مکرر در هایپرگلیسمی و هیپوگلیسمی ، علاوه بر پرفشاری خون ، هیپرکورتسیسم ایجاد می شود. هایپرگلیسمی مزمن جنین و هیپرینسولینمی ریتم متابولیسم اصلی را افزایش داده و میزان مصرف اکسیژن بافت را افزایش می دهد و این منجر به ایجاد وضعیت هیپوکسیک می شود. جنین با تسریع در انتشار گلبولهای قرمز اضافی (به دلیل افزایش تولید اریتروپویتین و افزایش اریتروپوئز) به نیاز شدید به اکسیژن پاسخ می دهد. شاید به همین دلیل است که برای ایجاد پلی کیسم وجود دارد. برای تولید تعداد زیادی گلبول قرمز در این شرایط ، توزیع مجدد محتوای آهن در بافت های جنین ، تخلیه حتی بافت مغزی و ماهیچه های قلب ، که متعاقبا ممکن است دلیل اختلال عملکرد آنها باشد ، رخ می دهد. بنابراین ، تجمع در خون مادران اسیدهای چرب ، تری گلیسیریدها ، کتون ها و ورود آنها به خون جنین ، اختلالات کربوهیدرات منجر به افزایش انسولینمی جنین ، عملکرد بیش از حد غدد آدرنال آن می شود. کمبود قند خون و قند خون ، کتواسیدوز اثر منفی بر روی جنین دارد. آنژیوپاتی رگهای جفت منجر به تشدید هیپوکسی ، نقض غنائم جنین می شود ، در این حالت ، کودکان با IUGR اغلب متولد می شوند.
نوع هیپوتروفیک (هیپوپلاستیک) DF ،
در نتیجه آنژیوپاتی (هیالینوز عروق کوچک جفت و عروق جنین). این احتمال بسیار زیاد است که منجر به مرگ جنین قبل از تولد ، IUGR در نسخه هیپوپلاستیک ، ناهنجاری شود. كودكان مبتلا به اين نوع جنين از جنين جنيني ، حدود 1/3 كودكان مبتلا به DF را تشكيل مي دهند و تقريباً در 20٪ از زنان باردار مبتلا به ديابت مشاهده مي كنند ، در مقايسه با تقريبا 10٪ از اين كودكان در زنان باردار بدون ديابت. وخامت در رشد جنین ثانویه به اختلال در جریان خون جفت در حال توسعه در دیابت شدید مادر با رتینو دیابتی و نفروپاتی است. شایع ترین ناهنجاری ها: CHD (انتقال رگ های بزرگ ، DMSP ، DMSP ، OAP) ، سیستم عصبی مرکزی (آنانسفالی ، مننژوسل و غیره) ، سیستم اسکلتی عضلانی (لب شکاف ، کام کام ، سخت توسعه نیافته مهره ها ، سندرم دیسپلازی کودال) ، ناهنجاری ها توسعه كلیه ها و 11 ناحیه ادراری ، دستگاه گوارش (سندرم روده نزولی كوچك ، آترزی مقعد ، جابجایی اندام های داخلی).
نوع فشار خون بالا DF ،
در صورت عدم جبران مناسب دیابت در زنان باردار مبتلا به قند خون ، اما بدون عوارض عروقی آن ایجاد می شود. ماکروزومیا با عدم رشد ناخوشایند کودک مشخصه است .. معمولاً ماکروزومیا به عنوان تولد کودکی با وزن بیش از 4000 گرم در دوران بارداری کامل یا> 90 درصد مطابق با جداول رشد داخل رحمی جنین قابل درک است. ماکروزومی در پس زمینه دیابت در مادر در 42- 25٪ موارد در مقایسه با 8-14٪ در جمعیت عمومی رخ می دهد. ماکروزومی جنین در نوزادان در 15-45٪ موارد بارداری مبتلا به دیابت رخ می دهد (در مادرانی که دیابت ندارند ، فقط در حدود 10٪). ماکروزومیا علت آسیب زایمان (شکستگی های کربن ، پریسس زایمان ، آسیب CNS) است و با جنین دیابتی نیز با هیپوکسی داخل رحمی همراه است و به همین دلیل زایمان در اغلب موارد توسط سزارین خاتمه می یابد. بدخیمی هنگام تولد تقریباً در 25٪ از نوزادان مبتلا به دیابت رخ می دهد
سایر علائم فنوتیپی جنین دیابتی شامل چاقی دیسپلاستیک ، صورت ماهواره ای ، گردن کوتاه ، چشم "متورم" ، هایپرتریکوز ، پستی ، تورم روی پاها ، کمر ، عدم تناسب (تلفظ کمربند شانه ، تنه بلند ، به نظر می رسد اندامهای کوتاه و یک سر نسبتاً کوچک) ، ظاهر کوشینگوئید ، کاردیومیوپاتی ، هپاتوسپلنومگالی.
علائم و نشانه های جنینی
جنین شناسی دیابتی در نوزادان از نظر بصری کاملاً واضح است ، چنین کودکانی با نوزادان سالم تفاوت چشمگیری دارند. آنها بزرگتر هستند: 4/5 تا 5 کیلوگرم یا بیشتر ، با چربی زیر پوستی توسعه یافته ، شکمی بزرگ ، اغلب متورم ، با چهره مشخص ماه ، گردن کوتاه. جفت نیز هیپرتروفیک است. شانه های کودک بسیار گسترده تر از سر است ، به نظر می رسد اندام در مقایسه با بدن کوتاه است. پوست قرمز است ، با یک رنگ مایل به آبی ، اغلب خونریزی های کوچک شبیه بثورات مشاهده می شود. نوزاد معمولاً دارای رشد بیش از حد مو است ، به وفور با چربی پوشیده می شود.

علائم زیر ممکن است بلافاصله پس از تولد بروز کند:
- اختلالات تنفسی به دلیل اینکه ریه ها نمی توانند صاف شوند. پس از آن ، ایست تنفسی ، تنگی نفس ، بازدمهای مکرر با صدای بلند امکان پذیر است.
- زردی نوزاد ، به عنوان نشانه ای از بیماری کبد است. برخلاف یرقان های فیزیولوژیکی ، به خودی خود نمی گذرد بلکه به درمان نیاز دارد.
- در موارد شدید ، عدم توسعه پا ، دررفتگی باسن و پاها ، همجوشی اندام تحتانی ، ساختار غیرطبیعی دستگاه تناسلی ، کاهش حجم سر به دلیل عدم توسعه مغز قابل مشاهده است.
به دلیل قطع ناگهانی مصرف قند و انسولین بیش از حد ، نوزاد متولد هیپوگلیسمی می شود. کودک کمرنگ می شود ، لحن عضلانی او کاهش می یابد ، سپس گرفتگی ها شروع می شوند ، دما و فشار کاهش می یابد ، نارسایی قلبی ممکن است.
تشخیص لازم
تشخیص فتوپاتی دیابتی در دوران بارداری بر اساس داده های مربوط به هایپرگلیسمی مادر و وجود دیابت قندی انجام می شود. تغییرات پاتولوژیک در جنین با سونوگرافی تأیید می شود.
در سه ماهه اول ، سونوگرافی ماکروزومی نشان داد (افزایش قد و وزن کودک) ، اختلالات در بدن ، اندازه کبد بزرگ ، مایع آمنیوتیک اضافی. در سه ماهه دوم با کمک سونوگرافی می توان نقص سیستم عصبی ، بافت استخوانی ، دستگاه های گوارشی و ادراری ، قلب و عروق را شناسایی کرد. بعد از 30 هفته بارداری ، سونوگرافی می تواند بافت ادمات و چربی اضافی در کودک را مشاهده کند.
یک زن باردار مبتلا به دیابت همچنین تعدادی از مطالعات اضافی را نیز شرح داده است:
- مشخصات بیوفیزیکی جنین این یک تثبیت فعالیت کودک ، حرکات تنفسی و ضربان قلب وی است. با جنین شناسی ، کودک فعال تر است ، فواصل خواب کوتاه تر از حد معمول ، بیشتر از 50 دقیقه نیست. ممکن است کندی مکرر و طولانی مدت ضربان قلب رخ دهد.
- دوپلومتری در 30 هفته برای ارزیابی عملکرد قلب ، وضعیت عروق جنین ، کفایت جریان خون در بند ناف منصوب شده است.
- CTG جنین برای ارزیابی حضور و ضربان قلب در طولانی مدت ، تشخیص هیپوکسی.
- آزمایش خون برای تعیین مشخصات هورمونی زن باردار ، هر 2 هفته با 2 تریم شروع می شود.
تشخیص جنین دیابتی در یک نوزاد براساس ارزیابی از ظاهر کودک و داده های آزمایش خون انجام می شود: افزایش تعداد و حجم گلبول های قرمز ، افزایش سطح هموگلوبین ، افت قند به 2.2 میلی مول در لیتر و 2-6 ساعت پس از تولد پایین.

نحوه درمان جنین دیابتی
تولد فرزند مبتلا به جنین در زن مبتلا به دیابت نیاز به توجه ویژه پزشکی دارد. در دوران زایمان شروع می شود. به دلیل بزرگ بودن جنین و خطر پره اکلامپسی ، معمولاً تولد روتین در 37 هفته تجویز می شود. دوره های اولیه فقط در مواردی که بارداری بیشتر زندگی مادر را تهدید می کند امکان پذیر است ، زیرا میزان زنده ماندن نوزاد نارس با جنین دیابتی بسیار کم است.
با توجه به احتمال زیاد هیپوگلیسمی مادر در هنگام زایمان ، سطح قند خون به طور مرتب کنترل می شود. قند کم به موقع با تجویز داخل وریدی یک محلول گلوکز اصلاح می شود.
 دکتر علوم پزشکی ، رئیس انستیتوی دیابت شناسی - تاتیانا یاکوولوا
دکتر علوم پزشکی ، رئیس انستیتوی دیابت شناسی - تاتیانا یاکوولوا
من سالهاست که مشغول مطالعه دیابت هستم. این بسیار ترسناک است که بسیاری از مردم می میرند ، و حتی بیشتر به دلیل دیابت ناتوان می شوند.
من عجله می کنم خبر خوب را بگویم - مرکز تحقیقات غدد درون ریز آکادمی علوم پزشکی روسیه موفق به ایجاد دارویی شده است که به طور کامل بیماری دیابت را درمان می کند. در حال حاضر ، اثربخشی این دارو در حال نزدیک شدن به 98٪ است.
خبر خوب دیگر: وزارت بهداشت تصویب برنامه ویژه ای را برای جبران هزینه های بالای دارو تضمین کرده است. در روسیه ، دیابتی ها تا 18 ماه مه (شامل) می توانید آن را دریافت کنید - فقط 147 روبل!
در اولین بار پس از تولد نوزاد ، درمان با جنین از طریق اصلاح اختلالات احتمالی انجام می شود:
- حفظ سطح طبیعی گلوکز. تغذیه مکرر هر 2 ساعت یکبار ترجیحا با شیر مادر تجویز می شود. اگر این برای از بین بردن هیپوگلیسمی کافی نباشد ، یک محلول 10٪ گلوکز به صورت داخل وریدی در بخش های کوچک تجویز می شود. سطح خون مورد نظر وی حدود 3 میلی مول در لیتر است. افزایش زیادی لازم نیست ، زیرا لازم است که لوزالمعده هیپرتروفیک تولید انسولین اضافی را متوقف کند.
- پشتیبانی از نفس. برای حمایت از تنفس ، از روشهای مختلفی از اکسیژن درمانی استفاده می شود ، می توان از آماده سازی سورفاکتانت استفاده کرد.
- ردیابی دما. دمای بدن کودک مبتلا به جنین دیابتی در سطح ثابت 36.5-37.5 درجه حفظ می شود.
- تصحیح تعادل الکترولیت. کمبود منیزیم توسط محلول 25٪ سولفات منیزیم ، کمبود محلول کلسیم - 10٪ گلوکونات کلسیم جبران می شود.
- نور ماوراء بنفش. درمان زردی شامل جلسات پرتوهای فرابنفش است.
عواقب آن چیست
در نوزادان مبتلا به fetopathy دیابتی که موفق به جلوگیری از ناهنجاری های مادرزادی شدند ، علائم بیماری به تدریج تخریب می شود. تا 2-3 ماهگی ، چنین کودکی تمایز از یک کودک سالم دشوار است. بعید است که وی به دیابت قندی بیشتر مبتلا شود و عمدتاً ناشی از آن است عوامل ژنتیکیبه جای حضور جنین در دوران نوزادی.
کودکانی که در مادران مبتلا به دیابت متولد می شوند ، اغلب تمایل به چاقی و اختلال در متابولیسم چربی دارند. در سن 8 سالگی ، معمولاً وزن بدن آنها از حد متوسط بیشتر است ، سطح خون تری گلیسیریدها و کلسترول آنها بالا می رود.
اختلالات مغزی در 30٪ کودکان مشاهده می شود ، تغییرات در قلب و رگ های خونی - در نیمی از آنها ، آسیب در سیستم عصبی - در 25٪.
معمولاً این تغییرات حداقل هستند ، اما با جبران ضعیف دیابت در دوران بارداری ، نقایص جدی پیدا می شود که نیاز به مداخلات جراحی مکرر و درمان منظم دارد.
پیشگیری
شما باید شش ماه قبل از بارداری برای بارداری با دیابت آماده شوید. در این زمان ، لازم است برای جبران خسارت های پایدار بیماری ، برای درمان کلیه کانونهای مزمن عفونت استفاده شود. یک نشانگر آمادگی برای فرزندآوری یک سطح طبیعی هموگلوبین گلیکوزی شده است. نوروگلیسمی قبل از بارداری ، در دوران بارداری و در دوران زایمان شرط لازم برای تولد نوزاد سالم در مادری با دیابت است.
قند خون هر 3-4 ساعت اندازه گیری می شود ، فشار خون بالا و هیپوگلیسمی فوراً متوقف می شود. برای تشخیص به موقع جنین دیابتی در کودک ، لازم است در مراحل اولیه ثبت نام در کلینیک قبل از تولد ، تحت تمام مطالعات تجویز شده انجام شود.
در دوران بارداری ، یک زن باید به طور مرتب نه تنها به یک متخصص زنان ، بلکه همچنین به یک متخصص غدد مراجعه کند تا دوز داروها را تنظیم کند.
حتما یاد بگیرید! آیا فکر می کنید مصرف مادام العمر قرص ها و انسولین تنها راه کنترل قند است؟ درست نیست! می توانید با شروع استفاده از آن ، این موضوع را تأیید کنید. ادامه مطلب >>
علائم سونوگرافی
در طول دوره حاملگی ، یک زن حداقل سه بار به اتاق تشخیص سونوگرافی مراجعه می کند. در حین معاینه ، متخصص پارامترهای جنین ، فعالیت آن ، توسعه و سایر معیارها را ارزیابی می کند. مهم است که آنها سن حاملگی را برآورده کنند و نگرانی ایجاد نکنند.
جنین پوستی به طور ناگهانی رخ نمی دهد. این وضعیت می تواند مدت ها قبل از تولد نوزاد تعیین شود. تشخیص زودرس به شما امکان می دهد برای تولد نوزاد با آسیب شناسی آماده شوید و در صورت امکان اثرات جانبی گلوکز را حتی در حین بارداری کاهش دهید.
برای یک نوزاد مبتلا به جنینی ، تشخیص عدم تطابق با سن حاملگی مشخص شده است. معاینه سونوگرافی نشان می دهد که کودک وزن زیادی دارد. این علائم نشانگر مصرف بیش از حد گلوکز است. هنگام اندازه گیری دور شکم و سر ، پارامترهای مشخص شده تعیین می شوند که در هنجارهای استاندارد قرار نمی گیرند. در زنان مبتلا به دیابت ، پلی هیدرامنیوس یک عارضه مکرر در بارداری است.
کمتر متداول مکانیسم متضاد برای ایجاد عوارض است. با استفاده بیش از حد از انسولین یا دوز محاسبه شده نادرست در ابتدای بارداری ، یک زن با تاخیر در رشد جنین روبرو می شود. این به دلیل کم بودن میزان گلوکز ورودی است.
روش های تصحیح
اگر تشخیص در مرحله بارداری مشخص شود ، زن باید تحت معاینه گسترده قرار گیرد. براساس نتایج ، دوز انسولین تنظیم می شود و توصیه های بالینی فرد ارائه می شود. نکته مهمی که در عادی سازی شاخص های گلوکز شرکت می کند ، تغذیه است. اشتباه است که تصور کنید میزان قند فقط از مصرف شیرینی بالا می رود. برای زنانی که فرزند خود را با جنین دیابتی همراه دارند ، انتخاب رژیم غذایی ویژه و پیروی از قوانین تغذیه ای در طول دوره حاملگی لازم است.
پزشکان پس از تولد نوزاد ، شدت او را ارزیابی می کنند. در صورت لزوم اقدامات زیر انجام می شود:
- محلول گلوکز به صورت خوراکی یا وریدی تجویز می شود - این به وضعیت کودک بستگی دارد ،
- آماده سازی منیزیم و کلسیم برای تجویز قطره به منظور عادی سازی متابولیسم معدنی ،
- درمان UV پوست یا فوتوتراپی برای زردی اپیدرم و غشاهای مخاطی توصیه می شود.
در آینده کودک باید به طور مرتب توسط پزشکان معاینه شود. در سال اول زندگی ، آزمایش قند باید حداقل یکبار در ماه انجام شود. این امر به منظور تشخیص به موقع پیشرفت دیابت و اقدامات لازم جهت اصلاح آن ضروری است.
درمان قبل از تولد
در تمام دوران بارداری ، کنترل گلیسمی در مادر انجام می شود ، انسولین درمانی انجام می شود (در صورت لزوم اصلاح می شود). هر 3 یا 4 ساعت ، آزمایش قند خون روزانه انجام می شود.
پیروی از رژیم غذایی با محدودیت کالری لازم است ، مصرف ویتامین ها برای عادی سازی متابولیسم الزامی است.
پزشک دوره بهینه زایمان را تعیین می کند. اگر بارداری بدون عوارض بگذرد ، این دوره 37 هفته است. اگر تهدیدی برای سلامتی مادر یا فرزند وجود داشته باشد ، در مورد نیاز به زایمان قبل از 36 هفته تصمیم گیری می شود.
در حین زایمان ، سطح گلیسمی کنترل می شود. هنگامی که سطح گلوکز زن خیلی پایین باشد ، قدرت خود را از دست می دهد (مقدار زیادی ماده برای کاهش دیواره رحم لازم است) ، زایمان با کمبود انرژی در مادر پیچیده است. خطر ابتلا به اغما هیپوگلیسمی بعد از زایمان وجود دارد.
اقدامات زیر انجام می شود:
- معرفی یک محلول سودا برای جلوگیری از کتواسیدوز ،
- علائم هیپوگلیسمی توسط کربوهیدراتهای سریع متوقف می شود (مصرف آب شیرین یا قطره ای با محلول گلوکز) ،
- برای تشنج ، از هیدروکورتیزون استفاده می شود ،
- برای بهبود فرآیندهای متابولیک ، از محلول های ویتامین استفاده می شود.

در صورت وجود جنین ، اغلب تصمیمی در مورد زایمان صورت می گیرد.
در صورت وجود جنین ، اغلب تصمیمی در مورد زایمان صورت می گیرد. احتمال تولد طبیعی به طول مدت آنها بستگی دارد. اگر آنها بیش از 8 ساعت به طول انجامید ، به سزارین متوسل شوید.
دستکاری پس از زایمان
با توجه به قطع ناگهانی مصرف گلوکز در حجم قبلی پس از زایمان و انسولین اضافی ، ممکن است هیپوگلیسمی در نوزاد ایجاد شود. تن عضلات کاهش می یابد ، فشار و دمای بدن کاهش می یابد ، خطر دستگیری تنفسی افزایش می یابد. برای جلوگیری از عوارض ، محلول گلوکز نیم ساعت پس از زایمان به کودک تزریق می شود. در صورت عدم تنفس ، از تهویه سخت افزاری استفاده می شود. برای اینکه ریه ها صاف شوند ، می توان یک سورفاکتانت را برای کودک تجویز کرد. این ماده خاصی است که به کودک شما کمک می کند نفس اول خود را بگیرد.
در روزهای اول پس از تولد ، متخصص زنان با علائم DF تنفس کودک را با دقت کنترل می کنند. آزمایش خون بیوشیمیایی برای کلسیم و منیزیم ، سطح گلیسمی ، ادرار و الکتروکاردیوگرافی ضروری است.
هر 2 ساعت یکبار شیر مادر تغذیه می شود. تغذیه مکرر باعث تعادل گلوکز و انسولین می شود.
برای از بین بردن اختلالات عصبی ، از محلول های حاوی کلسیم و منیزیم استفاده می شود. در صورت اختلال در عملکرد کبد ، تابش با دوز UV تجویز می شود.
علائم ، علائم
- ماکروزومی (میوه بزرگ با وزن بیش از 4 کیلوگرم)
- ظاهر مشخصه (اندازه های نامتناسب هنگامی که حجم شکم بیش از 2 هفته از اندازه سر بیشتر باشد ، بازوها و پاها کوتاه ، صورت متورم ، شانه های پهن ، شکم بزرگ)
- بروز ناهنجاری
- چربی اضافی بدن
- تورم بافت های نرم جنین
- زمان تحویل کاهش می یابد
- مرگ و میر پری ناتال بالا
- عقب ماندگی رشد داخل رحمی
- پریشانی تنفسی
- کاهش فعالیت
- کاردیومگالی (افزایش در کبد ، کلیه ها و غدد فوق کلیوی ، اما آنها ضعیف توسعه یافته اند)
همچنین ، دور سر کودک می تواند به میزان قابل توجهی کوچکتر از دور کمربند شانه باشد.این منجر به صدمات بیشماری پس از زایمان می شود ، زیرا سر کودک نسبتاً کوچک است و در یافتن آن هیچ مشکلی وجود ندارد ، اما خروج شانه ها بسیار دشوار است. 
بنابراین ، در ابتدا آنها می توانند یک دست را حتی به ضرر کودک آزاد کنند (آنها می توانند به شدت وی را مجروح کنند). آنها بیش از حد بافت زیر پوستی ایجاد کرده اند ، ممکن است ورم وجود داشته باشد ، غالباً هیپرتریکوز وجود دارد.
اما قابل توجه ترین شاخص جنین جنین ماکروزومی است.
اکثر پزشکان تمایل دارند بر این باورند که دلیل اصلی شکل گیری ناهنجاری ها هیپوگلیسمی و هیپوکسولینمی در اوایل بارداری است ، عوامل جانبی جانبی اضافی عبارتند از هیپوکسی ، اختلالات عروقی و اختلالات متابولیسم چربی.
دلیل این دوره نامطلوب بارداری ، عدم دیابت نوع 1 و نوع 2 و همچنین وجود دیابت حاملگی در مادر است.
تحت تاثیر قند خون اضافی در خون مادر ، لوزالمعده نوزاد شروع به تولید مقادیر بیش از حد انسولین می کند. مقدار زیادی گلوکز که از طریق خون مادر به نوزاد تحویل داده می شود ، به شدت مصرف می شود ، اما برای رشد کامل کودک ، مقدار مشخصی از آن لازم است. تمام مقدار اضافی آن به چربی تبدیل می شود ، که بر جرم جنین تأثیر می گذارد.
اگر گلیسمی به طور عادی انجام نشود ، این منجر به ایجاد بافت اضافی چربی جنین می شود و سرعت رشد طبیعی سیستم سیستم داخلی اندام ها و بافت های بدن کودک را کند و سنگین می کند.
تشخیصی
روش اصلی برای تشخیص هرگونه ناهنجاری در جنین ، البته در مطالعه سونوگرافی منعکس می شود ، هنگامی که امکان تجسم بخشی از روند رشد داخل رحمی وجود دارد.
رژیم مطالعه توصیه شده برای مبتلایان به دیابت:
- در سه ماهه اول بارداری یک بار (در اولین حضور در کلینیک قبل از تولد ، متخصص زنان و زایمان حتما برای سونوگرافی می فرستند)
- در سه ماهه دوم (بین 24 تا 26 هفته) یک بار. این کار به منظور تعیین اینکه آیا اختلالات عصبی مرکزی (24 - 18 - 24 هفته) ، دستگاه تناسلی و استخوانی (24 - 28 هفته) ، سیستم های قلبی عروقی و دستگاه های گوارشی (28 - 28 هفته) وجود دارد ، انجام می شود. )
- سه ماهه سوم توسط سونوگرافی 2 یا حتی سه بار 3 بار تا پایان زایمان تجویز می شود. اگر یک زن مبتلا به دیابت وابسته به انسولین باشد ، آزمایش سونوگرافی در 30 - 32 هفته و سپس هفته ای یک بار انجام می شود.
سونوگرافی در صورت دوره نامطلوب دوران بارداری (همراه با جنین فوتیوپاتی) چه می تواند نشان دهد؟
- ماکروزومی
- عدم تعادل بدن
- کانتور دوتایی جنین به دلیل تورم احتمالی بافتهای نرم یا افزایش چربی زیر جلدی
- کانتور دوبل سر (ضخامت بافتهای نرم ناحیه تاریک در سه ماهه سوم بیش از 3 میلی متر افزایش یافته است ، اگرچه معمولاً بیش از 2 میلی متر نیست)
- در ناحیه استخوان های جمجمه و پوست جنین یک منطقه اکوژناتیو مشاهده می شود (نشان دهنده ادم)
- پلی هیدرامنیوس (با تفاوت بین اندازه قدامی حفره رحم و متوسط قطر شکم جنین از 20 میلی متر یا بیشتر تعیین می شود)
- بررسی وضعیت بیوفیزیکی جنین
به منظور شناسایی اختلالات در شکل گیری عملکردی مغز ، که شدیدترین مظهر جنینوپاتی است ، ضروری است. برای بررسی این ، پزشکان حداقل 1.5 ساعت فعالیت حرکتی جنین ، حرکات تنفسی و ضربان قلب را ثبت می کنند.
 در صورت وجود بیماری جنینی ، خواب آرام کودک کوتاه مدت است ، بیشتر اوقات فعال است. یک خواب کوتاه بیش از 50 دقیقه طول نمی کشد. در این مدت ، کاهش طولانی مدت و مکرر ریتم قلب (کاهش ضربان قلب ، کاهش سرعت ضربان قلب) قابل توجه است.
در صورت وجود بیماری جنینی ، خواب آرام کودک کوتاه مدت است ، بیشتر اوقات فعال است. یک خواب کوتاه بیش از 50 دقیقه طول نمی کشد. در این مدت ، کاهش طولانی مدت و مکرر ریتم قلب (کاهش ضربان قلب ، کاهش سرعت ضربان قلب) قابل توجه است.
- دوپلومتری
به شاخص های زیر نگاه کنید:
- میزان انقباض فیبر میوکارد
- زمان اخراج بطن چپ قلب را تعیین کنید
- ارزیابی برون ده قلبی (بطن چپ)
- تعیین میزان مقاومت جریان خون در شریان ناف و نسبت سیستولیک دیاستولیک جریان خون در شریان
داپلومتر در هفته 30 انجام می شود و به شما اجازه می دهد وضعیت سیستم عصبی مرکزی (CNS) را ارزیابی کنید. در حقیقت ، این یک اسکن سونوگرافی است ، اما ، بیایید بگوییم ، باریک هدف قرار گرفته است.
- قلب و عروق با ارزیابی آزمایشات عملکردی (CTG)
در طی این روش ، ارزیابی ضربان قلب در حالت استراحت ، حرکات ، هنگام انقباضات رحمی و در حضور تأثیرات محیطی انجام می شود. پزشکان آزمایشاتی را انجام می دهند که در طی آن چندین نمونه از آنها گرفته می شود.
- بررسی نشانگرهای بیوشیمیایی سیستم جنینی
لازم است مشخص شود که آیا علائم نارسایی جنینی (FPF) وجود دارد یا خیر. با آزمایش خون و ادرار تعیین می شود. پارامترهای بیوشیمیایی تشخیصی به شرح زیر است: لاکتوژن جفت ، پروژسترون ، اکسی توسین ، α-fetoprotein (AFP). غلظت AFP برای قضاوت در مورد شدت بیماری جنین دیابتی استفاده می شود (در این بیماری میزان این پروتئین در سه ماهه سوم بارداری از حد معمول فراتر می رود).
بنابراین ، تعیین مشخصات هورمونی یک زن باردار توصیه می شود هر 2 هفته یکبار در سه ماهه II و III انجام شود.
- در دوران بارداری
در کل دوره ، یک زن باردار خودکنترل قند خون و فشار خون را انجام می دهد. در صورت لزوم ، انسولین درمانی اضافی را تجویز کنید. برای پیشگیری ، قند هر روز 3-4 ساعت آزمایش می شود. سطح گلیسمی یا با اینولین یا گلوکز تنظیم می شود (به منظور جلوگیری از هیپوگلیسمی).
حتما ویتامین های اضافی مصرف کنید ، یک رژیم متعادل را رعایت کنید ، کل کالری آن از 2800 تا 3200 کیلو کالری است ، و همچنین توصیه های دیگر پزشکان معالج را نیز در نظر بگیرید. مقدار غذای چرب در رژیم غذایی کاهش می یابد ، و قبل از تولد مستقیم ، رژیم غذایی مادر باردار باید با کربوهیدرات هایی که به راحتی هضم می شوند غنی شود.
- در هنگام زایمان
در ابتدا ، بر اساس سونوگرافی ، تعیین مدت مطلوب برای زایمان ضروری است. با یک بارداری ساده ، مطلوب ترین زمان یک دوره 37 هفته در نظر گرفته می شود. در صورت تهدیدات احتمالی برای زندگی و سلامتی مادر و کودک ، خاتمه بارداری قبل از 36 هفته تجویز می شود. در صورت تهدید آشکار برای زندگی مادر ، می توان تاریخ های اولیه را تعیین کرد ؛ به عنوان یک قاعده ، لازم نیست در مورد نجات فرزند صحبت کنید.
این امر در صورتی ممکن است که یک زن باردار دچار حاملگی شدید شود ، وجود آنژیوپاتی ، پلی هیدرامنیوز ، نارسایی کلیوی ، نفروپاتی دیابتی ، پیشرفت هیپوکسی جنین یا اختلالات جدی در جنین ، افزایش قند خون بالا و غیره مشاهده می شود.
در هنگام زایمان حتما گلیسمی را رصد کنید. اگر سطح قند خون خیلی پایین باشد ، به دلیل کمبود انرژی زایمان برای یک زن بسیار دشوار خواهد بود (مقدار زیادی گلوکز برای کاهش دیواره های رحم هزینه می شود). در طی یا بعد از زایمان ، او ممکن است هوشیاری خود را از دست بدهد ، در حالت اغما قند خون قرار بگیرد.
 همچنین ، خود تولد نباید به تأخیر بیفتد. اگر بیش از 8 - 10 ساعت طول بکشد ، پزشکان به سزارین متوسل می شوند ، و پس از آن درمان آنتی بیوتیکی تجویز می شود. با زایمان طولانی مدت ، یک محلول سودا برای جلوگیری از بروز کتواسیدوز در زنان باردار تجویز می شود.
همچنین ، خود تولد نباید به تأخیر بیفتد. اگر بیش از 8 - 10 ساعت طول بکشد ، پزشکان به سزارین متوسل می شوند ، و پس از آن درمان آنتی بیوتیکی تجویز می شود. با زایمان طولانی مدت ، یک محلول سودا برای جلوگیری از بروز کتواسیدوز در زنان باردار تجویز می شود.
اگر یک زن قبل از زایمان دچار توکسمی شود ، پس از آن نوشابه های سودا تجویز می شوند ، استنشاق اکسیژن انجام می شود.
اگر یک زن علائم هیپوگلیسمی را دارد ، بنابراین لازم است که آنها را با کربوهیدراتهای سریع متوقف کنید: پیشنهاد می شود آب شیرین را به نسبت قند و آب 1 قاشق غذاخوری به ازای هر 1/0 لیتر بنوشید ، اگر این وضعیت بهبود نیافت ، پس از آن یک محلول گلوکز 5٪ در حجم 500 میلی لیتر به صورت داخل وریدی تزریق می شود (قطره چکان). . با تشنج ، هیدروکورتیزون در حجم 100 تا 200 میلی گرم و همچنین آدرنالین (1/0٪) بیش از 1 میلی لیتر تجویز می شود.
برای سرعت بخشیدن به فرآیندهای متابولیک از محلول های ویتامین (ویتامین های A ، C ، P ، E ، B) استفاده کنید12، روتین ، اسید نیکوتین و دیگران).
برای جلوگیری از ایجاد هیپوگلیسمی و عوارض بعدی 30 دقیقه پس از تولد ، یک محلول گلوکز 5٪ به کودک تزریق می شود. هر دو ساعت یکبار شیر مادر لازم است.
این یک اتفاق نسبتاً شایع در کودکان تازه متولد شده است ، زیرا گلوکز حاصل از خون مادر دیگر وارد خون آنها نمی شود و فقط شیر مادر ، که از مواد مغذی اشباع شده است ، می تواند این وضعیت را متوقف کند.
پس از بریدن بند ناف ، لوزالمعده به تولید انسولین ادامه می دهد و به همین ترتیب ، انرژی دیگر وارد بدن نمی شود. برای پر کردن تعادل ، تغذیه مکرر ضروری است.
 پزشکان پس از به دنیا آمدن کودکی که دارای علائم جنین دیابتی است ، وضعیت وی را ، به ویژه تنفس ، با دقت کنترل می کنند. در غیاب آن ، به تهویه مصنوعی ریه متوسل شوید. به منظور اینکه ریه ها صاف شوند و شروع به انجام وظایف خود کنند ، می توان کودک را با ماده مخصوصی - سورفاکتانت تزریق کرد ، که به کودک کمک می کند نفس اول را بگیرد. در دوره عادی حاملگی و رشد در کودکان بدون علائم جنین ، مقدار کافی سورفاکتانت ایجاد می شود و بلافاصله شروع به تنفس خوب می کنند.
پزشکان پس از به دنیا آمدن کودکی که دارای علائم جنین دیابتی است ، وضعیت وی را ، به ویژه تنفس ، با دقت کنترل می کنند. در غیاب آن ، به تهویه مصنوعی ریه متوسل شوید. به منظور اینکه ریه ها صاف شوند و شروع به انجام وظایف خود کنند ، می توان کودک را با ماده مخصوصی - سورفاکتانت تزریق کرد ، که به کودک کمک می کند نفس اول را بگیرد. در دوره عادی حاملگی و رشد در کودکان بدون علائم جنین ، مقدار کافی سورفاکتانت ایجاد می شود و بلافاصله شروع به تنفس خوب می کنند.
اگر به اختلالات عصبی توجه شود ، سپس محلول های کلسیم منیزیم به اصلاح وضعیت کمک می کند. در صورت بروز اختلال کبدی ، هنگامی که پروتئین های پوست و چشم کودک دچار زردی می شود ، جلسات پرتونگاری با اشعه ماوراء بنفش با دوز شدید تعیین کنید.
درمورد خود مادر ، میزان انسولین که بعد از زایمان به او تجویز می شود ، همیشه برای جلوگیری از هیپوگلیسمی 2-3 بار کاهش می یابد ، زیرا غلظت گلوکز در خون به شدت کاهش می یابد. در روزهای اولیه می توان از انسولین ساده استفاده کرد ، اما بعد از 2 تا 4 روز پس از تولد نوزاد ، معمولاً سطح آن به شدت بالا می رود. بنابراین ، در این زمان لازم است که قند خون را به دقت کنترل کرده و به یک دوره فشرده تر انسولین درمانی بروید.
بعد از 7 - 10 روز (در زمان ترخيص) ، نورموگليسمي به مقاديري كه قبل از بارداري با زن مطابقت دارد ، باز مي گردد.
عوارض احتمالی
- دیابت نوزادان (دیابت نوزادان)
به عنوان یک قاعده ، جنین پوستی به سرعت می تواند به دیابت نوع 2 مبتلا شود.
- هیپوکسی نوزادان
به دلیل کمبود اکسیژن ایجاد می شود.
- هیپوگلیسمی
- هیپوکلسمی
حداکثر مقدار کم کلسیم در خون نوزاد متولد شده در روز 2 - 3 مشاهده می شود ، غلظت کلسیم به 1.74 میلی مول در لیتر یا کمتر کاهش می یابد. این وضعیت در بیش از حد تحریک پذیری کودک ، پیچ خوردن بازوها ، پاها ، فریاد سوراخ کننده بروز می کند. در این حالت تاکی کاردی و تشنج تونیک وجود دارد.
اگر در آزمایش خون غلظت منیزیم کمتر از 62/0 میلی مول در لیتر باشد. تصویر علامتی شبیه به وضعیت رفتاری کودک با هیپوکلسمی است. برای تأیید این شرایط ، یک ECG نیز انجام می شود.
- آسمي پيرناتال
این خاصیت در نوزادان نارس مبتلا به فیتوپاتی است.
- سندرم دیسترس تنفسی (RDS)
به این بیماری بیماری غشای هیالین نیز گفته می شود. در صورت تولد زودرس با تأخیر در بلوغ سیستم ریه سورفاکتانت ایجاد می شود. این بیماری ناشی از کمبود ماده سورفاکتانت است که در برابر پس زمینه هایپراسینسولینمی پیشرفت می کند و باعث مهار عملکرد کورتیزول می شود.
- تاکی پنه گذرا
در غیر این صورت ، سندرم ریه مرطوب ، که شبیه به RDS است. تظاهرات آن ، به طور معمول ، پس از 72 ساعت پس از تولد از بین می رود. میزان تنفس افزایش می یابد ، اما غلظت اکسیژن در خون کاهش می یابد.
به محض تولد نوزاد ، مقدار مشخصی از مایعات در ریه های او باقی می ماند که به سرعت جذب می شود و وارد جریان خون می شود. اگر این روند کند شود ، این حالت ایجاد می شود که با تأمین اکسیژن متوقف می شود. شایع تر برای کودکانی که با سزارین متولد می شوند.
- کاردیومیوپاتی
به علت افزایش ذخایر اضافی چربی ، گلیکوژن موجود در میوکارد منجر به نارسایی احتقانی قلب می شود. این امر بر فعالیتهای قلبی تأثیر منفی می گذارد.
- هیپربیلیروبینمی
زردی که 2 تا 3 روز پس از تولد خود را نشان می دهد.
یک وضعیت مشخصه که در آن تعداد گلبول های قرمز خون افزایش می یابد ، اما مکانیسم های هسته سازی آن هنوز مورد مطالعه قرار نگرفته است.
- ترومبوز ورید کلیوی (آمبولی)
اگر ویسکوزیته خون بالا رود ، ممکن است این عارضه ایجاد شود. این بیماری در تعداد کمی از کودکانی که مادران آنها قبل از بارداری دیابت داشتند ، بسیار نادر است. این بیماری در ورم تجمیع می شود ، تومور حفره شکمی است که با سونوگرافی قابل تشخیص است.
تست های لازم که بعد از تولد از کودک گرفته می شود
- سطح گلیسمی تعیین می شود
بلافاصله پس از تولد کنترل می شود و بعد از 1 ، 4 ، 8 ، 12 ، 20 ، 24 ساعت یک نمونه خون از گلوکز گرفته می شود. آنالیز را در روز تخلیه تکرار کنید.
سرم خون بعد از 6 ، 24 و 48 ساعت پس از تولد مشخص می شود.
- بیوشیمی خون
برای غلظت پروتئین و کسری از آن ، اوره ، سطح پتاسیم ، سدیم ، کلسترول ، در صورت لزوم نیز تعیین می کند: قلیایی فسفاتاز ، ACT ، ALT و غیره.
حتما خونساز را تعیین کنید
در روزهای اول و سوم زندگی کودک.
- الکتروکاردیوگرافی
این بیماری با مشکوک به ناهنجاری های احتمالی قلب انجام می شود.
پیش بینی کودک
با تشخیص به موقع و اقدامات اصلاحی ، پیش آگهی برای کودک مطلوب است. با این حال ، کودکان مبتلا به جنین تب دیابتی در طول زندگی خطر ابتلا به دیابت را افزایش می دهند. بنابراین والدین باید توجه ویژه ای به رژیم غذایی و سلامت کلی آنها داشته باشند. قرار ملاقات با پزشک نباید نادیده گرفته شود. در صورت امکان ، به منظور كنترل سطح گلوكز در دوره های مختلف زندگی ، متر قند خون در منزل توصیه می شود.
با پیشرفت دیابت ، به یک سبک زندگی سالم پایبند باشید و داروهای تجویز شده را به طور جدی مصرف کنید.
مبنای پیشگیری از جنین پوستی ، یک رویکرد منطقی برای یک وضعیت جدید و بهزیستی عمومی در نظر گرفته شده است. اگر یک زن مدت طولانی است که به دیابت مبتلا شده باشد ، قبل از برنامه ریزی برای بارداری ، لازم است که تحت معاینه قرار گیرد و اطمینان حاصل کنید که در حال حاضر هیچگونه منع مصرف برای برداشتن وجود ندارد. در حین حاملگی ، توصیه های پزشکی باید رعایت شود ، غربالگری انجام شود و آزمایشاتی انجام شود. در دوران بارداری ، مهم است که مرتباً میزان گلوکز خون را کنترل کنید و در صورت لزوم ، مقدار مصرف دارو را تنظیم کنید.