نفروپاتی دیابتی: رویکردهای نوین برای درمان متن مقاله علمی در تخصص - پزشکی و بهداشت

تعریف "نفروپاتی دیابتی" یک مفهوم جمعی است که ترکیبی از بیماری ها را در پی دارد که منجر به آسیب عروقی در کلیه ها در پس زمینه دیابت حاد می شود.
غالباً اصطلاح "سندرم کیملستیل ویلسون" برای این بیماری به کار می رود ، زیرا مفاهیم نفروپاتی و گلومرولوسکلروز بعنوان مترادف استفاده می شوند.
برای ICD 10 ، 2 کد برای نفروپاتی دیابتی استفاده می شود. بنابراین ، کد نفروپاتی دیابتی مطابق با ICD 10 می تواند هم E.10-14.2 (دیابت با آسیب کلیه) و هم N08.3 (ضایعات گلومرولی در دیابت) داشته باشد. در اغلب موارد ، فعالیت کلیوی مختل شده در وابسته به انسولین مشاهده می شود ، نوع اول - 40-50٪ ، و در نوع دوم شیوع نفروپاتی 15-30٪ است.
دلایل توسعه
پزشکان سه نظریه اصلی در مورد دلایل نفروپاتی دارند:

- تبادل. ماهیت این تئوری این است که نقش اصلی تخریبی به سطح بالای گلوکز در خون نسبت داده می شود ، به همین دلیل جریان خون عروقی مختل می شود و چربی ها در رگ ها قرار می گیرند که منجر به نفروپاتی می شود.
- ژنتیکی. یعنی یک تمایل ارثی به بیماری. معنای این تئوری این است که این مکانیسم های ژنتیکی باعث ایجاد بیماری هایی مانند دیابت و نفروپاتی دیابتی در کودکان می شوند ،
- همودینامیک. این تئوری این است که با دیابت نقض همودینامیک ، یعنی گردش خون در کلیه ها وجود دارد ، که باعث افزایش سطح آلبومین در ادرار می شود - پروتئین هایی که رگ های خونی را از بین می برند ، آسیب به آن زخم می زند (اسکلروز).
علاوه بر این ، دلایل ایجاد نفروپاتی مطابق با ICD 10 اغلب شامل موارد زیر است:
- سیگار کشیدن
- قند خون بالا
- فشار خون بالا
- تری گلیسیریدها و کلسترول ضعیف
- کم خونی

اغلب ، بیماریهای زیر در گروه نفروپاتی مشاهده می شوند:
- گلومرولوسکلروز دیابتی ،
- آترواسکلروز شریان کلیوی ،
- نکروز کانال کلیوی ،
- رسوب چربی در کانال های کلیوی ،
- پیلونفریت




اول از همه ، شایان ذکر است که دیابت می تواند تا مدت طولانی بر کلیه های بیمار تأثیر منفی بگذارد ، و بیمار هیچ احساس ناخوشایندی نداشته باشد.
اغلب ، علائم نفروپاتی دیابتی در زمانی که نارسایی کلیوی ایجاد می شود ، شناسایی می شوند.
در مرحله بالینی ، بیماران ممکن است افزایش فشار خون ، پروتئینوری و همچنین 15-25٪ در اندازه کلیه را تجربه کنند. در مرحله پیشرفته ، بیماران دارای سندرم نفروتیک مقاوم به دیورتیک ، فشار خون بالا و کاهش میزان فیلتراسیون گلومرولی هستند. مرحله بعدی - بیماری مزمن کلیه - با وجود آزوتمی ، استئواستروفی کلیوی ، فشار خون شریانی و تداوم سندرم ادمات مشخص می شود.
در تمام مراحل بالینی ، نوروپاتی ، هیپرتروفی بطن چپ ، رتینوپاتی و آنژیوپاتی تشخیص داده می شود.
چگونه تشخیص داده می شود؟
برای تعیین نفروپاتی ، از تاریخچه بیمار و آزمایش های آزمایشگاهی استفاده می شود. روش اصلی در مرحله بالینی تعیین سطح آلبومین در ادرار است.

از روشهای زیر می توان برای تشخیص نفروپاتی دیابتی طبق ICD 10 استفاده کرد:
- تعیین GFR با استفاده از تست Reberg.
- بیوپسی کلیه
- داپلروگرافی کلیه ها و عروق محیطی (سونوگرافی).
بعلاوه ، چشم پزشک به تعیین ماهیت و مرحله جراحی رتینوپاتی کمک خواهد کرد و یک الکتروکاردیوگرام به شناسایی هیپرتروفی بطن چپ کمک می کند.

دیابت از این روش درمانی مانند آتش می ترسد!
شما فقط نیاز به اعمال ...
در معالجه بیماری کلیوی ، شرط اصلی درمان اجباری دیابت است. با عادی سازی متابولیسم چربی و تثبیت فشار خون ، نقش مهمی ایفا می کند. نفروپاتی با داروهایی درمان می شود که از کلیه ها محافظت می کند و فشار خون را پایین می آورد.

نمونه هایی از غذاهای حاوی کربوهیدرات های ساده
یکی از روشهای درمانی رژیم غذایی است. رژیم غذایی نفروپاتی باید محدود کردن میزان مصرف کربوهیدراتهای ساده باشد و مقدار پروتئین لازم را در خود جای دهد.
هنگام رژیم گرفتن ، مایعات محدود نیست ؛ علاوه بر این ، مایعات باید حاوی پتاسیم باشند (به عنوان مثال ، آب شیرین نشده). در صورت کاهش GFR بیمار ، رژیم کم پروتئین ، اما در عین حال حاوی تعداد کالری مورد نیاز ، توصیه می شود. اگر نفروپاتی بیمار با فشار خون شریانی همراه باشد ، رژیم غذایی کم نمکی توصیه می شود.
درمان کلیوی تسکین دهنده

اگر بیمار کندتر از میزان فیلتراسیون گلومرولی را به یک نشانگر زیر 15 میلی لیتر در دقیقه / مترمربع کاهش دهد ، پزشک معالج تصمیم خود را برای شروع درمان جایگزینی می گیرد که می تواند با همودیالیز ، دیالیز صفاقی یا پیوند صورت گیرد.
جوهر همودیالیز تصفیه خون با دستگاه "کلیه مصنوعی" است. این عمل باید 3 بار در هفته و تقریباً 4 ساعت انجام شود.
دیالیز صفاقی شامل تصفیه خون از طریق صفاق است. هر روز ، 3-5 بار بیمار به وسیله محلول دیالیز مستقیماً در حفره شکم تزریق می شود. بر خلاف همودیالیز فوق ، دیالیز صفاقی می تواند در خانه انجام شود.
پیوند کلیه اهدا کننده روشی شدید برای مبارزه با نفروپاتی است. در این حالت ، بیمار باید از داروهایی استفاده کند که سیستم ایمنی بدن را سرکوب می کند تا از رد پیوند جلوگیری کند.
سه راه برای پیشگیری
مطمئن ترین روش برای جلوگیری از پیشرفت نفروپاتی جبران قابل قبول دیابت است:
- پیشگیری اولیه پیشگیری از میکروآلبومینوری است. عوامل اصلی رشد میکروآلبومینوری عبارتند از: مدت زمان ابتلا به دیابت از 1 تا 5 سال ، وراثت ، استعمال دخانیات ، رتینوپاتی ، هایپرلیپیدمی و همچنین عدم وجود ذخیره کلیه عملکردی ،
- پیشگیری ثانویه شامل کاهش سرعت پیشرفت بیماری در بیمارانی است که قبلاً GFR را کاهش داده اند و یا یک آلبومین در ادرار وجود دارد که بالاتر از حد طبیعی است. این مرحله از پیشگیری شامل: رژیم غذایی کم پروتئین ، کنترل فشار خون ، تثبیت مشخصات لیپید خون ، کنترل گلیسمی و عادی سازی همودینامیک داخل رحمی ،
- پیشگیری سوم در مرحله پروتئینوری انجام می شود. هدف اصلی مرحله به حداقل رساندن خطر پیشرفت نارسایی حاد کلیوی است که به نوبه خود با: فشار خون شریانی ، جبران ناکافی متابولیسم کربوهیدرات ، پروتئینوری بالا و هایپرلیپیدمی مشخص می شود.
فیلم های مرتبط
درباره دلایل و درمان نفروپاتی در دیابت در برنامه تلویزیونی "سالم زندگی کن!" با النا ملیشوا:
با وجود این واقعیت که در بین کلیه پیامدهای منفی دیابت ، نفروپاتی یکی از مکان های پیشرو است ، رعایت دقیق اقدامات پیشگیرانه در کنار تشخیص به موقع و درمان صحیح به تأخیر می اندازد تا میزان قابل توجهی در پیشرفت این بیماری به وجود آورد.
متن اثر علمی با موضوع "نفروپاتی دیابتی: رویکردهای نوین برای درمان"
UDC 616.61 -08-02: 616.379-008.64.001
نفروپاتی دیابتی: رویکردهای مدرن به درمان
گروه پیشگیری از بیماریهای داخلی ، دانشگاه علوم پزشکی سن پترزبورگ آکاد I.P. پاولووا ، روسیه
واژگان کلیدی: دیابت ، نفروپاتی دیابتی ، درمان.
واژگان کلیدی: دیابت ، نفروپاتی دیابتی ، درمان.
نفروپاتی دیابتی (DN) در حال حاضر شایع ترین علت ایجاد نارسایی کلیوی ترمینال (PN) است. افزایش تعداد بیماران از این نوع بسیار چشمگیر است - در سال 1984 ، از بیماران جدید که نیاز به درمان با جراحی کلیه دارند ، 11٪ در اروپا و 27٪ در ایالات متحده بیماران مبتلا به DN بودند ، در سال 1993 این آمار 17٪ و 36٪ بود ، به ترتیب 46 ، 47 افزایش شیوع نارسایی قلبی در مرحله نارسایی مزمن کلیوی با افزایش فراوانی دیابت قندی (DM) به خودی خود ، عمدتاً از نوع II به دلیل پیر شدن عمومی جمعیت و کاهش مرگ و میر ناشی از عوارض قلبی عروقی همراه است. به عنوان نمونه می توان به ارقام زیر اشاره کرد: از سال 1980 تا 1992 تعداد بیماران جدید مبتلا به دیابت مبتلا به PN در سنین 25-44 سال 2 برابر افزایش یافت ، در همین زمان تعداد بیماران مبتلا به دیابت بالای 65 سال 10 برابر افزایش یافت. از آنجایی که میانگین فاصله بین تشخیص دیابت و ایجاد پروتئینوریای مداوم حدود 20 سال است ، ارقام فوق نشان می دهد که در 10 تا 15 سال ، موجی از بیماران دیابتی که نیاز به درمان جایگزینی کلیوی دارند - دیالیز ، پیوند کلیه - با همه عواقب آن ، می تواند اروپا را تحت الشعاع قرار دهد. از این رو پیامدهای اقتصادی و پزشکی علاوه بر این ، میزان بقا بیماران مبتلا به دیابت با این روش های درمانی به طور قابل توجهی پایین تر از سایر آسیب های کلیوی است ، عمدتا به دلیل عوارض قلبی عروقی 20/23. داده های اپیدمیولوژیک فوق جنبه های پیشرفت و درمان DN را ایجاد کرده است
در حال حاضر یک مورد توجه نزدیک از نفرولوژیست ها در سراسر جهان است.
رویکردهای درمانی برای جلوگیری و کاهش سرعت پیشرفت DN مبتنی بر ایده های مدرن در مورد مکانیسم های مختلف بیماری زای بیماری است که از جمله آنها می توان به کنترل کافی گلیسمی ، تشکیل محصولات گلیکوزیلاسیون بالا ، فشار خون بالا و فشار خون گلومرولی در مقابل زمینه افزایش فشار خون سیستمیک و فعال شدن سیستم آنژیوتانسین کلیوی اشاره نکرد. .
کنترل قند خون
کنترل ناکافی قند خون در دیابت و همچنین نشانگر آن ، افزایش غلظت هموگلوبین گلیکوزیله شده ، از نزدیک با رشد میکروسکوپی در دیابت نوع I و نوع II و به ویژه با شروع مراحل اولیه DN همراه است. مکانیسم پاتولوژیک قند خون با تعدادی مکانیسم از جمله افزایش غلظت فرآورده های گلیکوزیلاسیون غیر آنزیمی ، اختلال در متابولیسم میوینیوزول ، افزایش سنتز دیازیل گلیسرول و فعال سازی پروتئین کیناز C و همچنین تعدیل هورمون ها و فاکتورهای رشد به ویژه با تغییر فاکتور رشد (TGF-P) انجام می شود. نقش مهمی در ایجاد هیپرتروفی گلومرولی 22 ، 52 دارد. با این حال ، نشان داده شده است که کنترل قند خون شدیدتر ، به خودی خود سرعت پیشرفت نارسایی کلیه را کاهش می دهد atochnosti در بیماران مبتلا به دیابت نوع I و پروتئینوری. با این حال ، به نظر می رسد اگر پیش از ایجاد عوارض کلیوی ، نظارت دقیق تری به دیابت آغاز شود ، این امر ممکن است از پیشرفت آنها در آینده جلوگیری کند. بنابراین ، مطالعه DCCT نشان داد
کاهش فرکانس نه تنها پروتئینوری و PN در پس زمینه درمان فشرده قند خون ، بلکه کاهش قابل توجهی در فرکانس میکروآلبومینوری ، نشانگر مراحل اولیه DN. کاهش خطر نارسایی قلبی از 40٪ تا 60٪ بود. نظارت دقیق تر گلیسمی منجر به افزایش در ابتدا فیلتراسیون گلومرولی کاهش می یابد ، همچنین از ظهور تغییرات معمولی گومرولی در کلیه پیوندی جلوگیری می کند. بنابراین ، کنترل دقیق سطح گلیسمی از همان ابتدای دیابت در جلوگیری از بروز عوارض کلیوی دیابت بسیار مهم است.
ارزش محصولات افزایش یافته است
گلیکوزیلاسیون و تصحیح آنها
ظاهراً ، اثر قند خون بر کلیه ها تا حد زیادی ناشی از محصولات افزایش گلیکوزیلاسیون پروتئین (BCP) است. نشان داده شد که محصولات پیوند غیر آنزیمی کووالانسی پروتئین ها و گلوکز در بافت بیماران مبتلا به دیابت تجمع می کنند و باعث نقض خصوصیات ساختاری ماتریکس خارج سلولی می شوند و باعث ضخیم شدن غشای زیرزمین و افزایش لیپوپروبیدهای با چگالی کم کووالانسی و ایمونوگلوبولین c می شوند. علاوه بر این ، PPG باعث ایجاد تعدادی از تغییرات واسطه سلولی می شود که منجر به اختلال در عملکرد عروق ، افزایش تولید ماتریکس خارج سلولی و گلومرولوسکلروز می شود. تغییرات در عملکرد سلولهای PPG از طریق مجتمع گیرنده مربوطه در سطح آنها واسطه می شود. بر روی انواع مختلف سلولها مشخص شده است - پریوئید ، لنفوئید ، مونوسیت-ماکروفاژ ، اندوتلیال ، عضله صاف ، فیبروبلاست ، یعنی. بر روی سلولهایی که مستقیماً در ایجاد و پیشرفت پاتولوژی کلیه نقش دارند. افزودن PPG به فرهنگ سلولهای mesangial منجر به افزایش mRNA و افزایش تولید فیبرنکتین ، کلاژن نوع لامینین IV و فاکتور رشد پلاکتها (ROOP) می شود که یک عامل کلیدی در گلومرولوسکلروز 14 ، 47 است.
اهمیت بالینی BCP در بروز و پیشرفت DN با تجویز حیوانات بدون علائم دیابت ثابت شده است. در برابر پس زمینه استفاده طولانی مدت از PPG ، یک تصویر مورفولوژیکی معمولی و علائم بالینی DN ایجاد می شود. در همان زمان
تجویز همزمان آمینوگوانیدین ، دارویی که باعث کاهش تشکیل BCP می شود ، یا تجویز آنتی بادی های مونوکلونال در آلبومین گلیکوزیله شده به میزان قابل توجهی شدت تغییرات پاتولوژیک را کاهش می دهد 15 ، 47. آزمایشات بالینی آمینوگوانیدین در بیماران در حال حاضر به طور کامل انجام نشده است. اکنون مرحله 3 آزمایش برای دیابت نوع I و DN در مرحله پروتئینوری انجام می شود که نشان می دهد آیا با استفاده از آمینوآنینیدین در انسان میزان پیشرفت بیماری کاهش می یابد.
مقدار فشار خون بالا / فشارخون گلومرولی در پیشرفت DN و راه های اصلی تصحیح آن
در دهه 80 رابطه ای نزدیک نشان داده شد ، مشابه رابطه با افزایش فشار خون سیستمیک و تغییرات ساختاری در شریانی ها ، اما در مورد تأثیر فشار خون بالا گلومرولی جدا شده و فشار خون بالا بر روی تکثیر ، آسیب اندوتلیال ، میکروترومبوز مویرگی و گلومروسکلروز 49 ، 50. شريان شرياني به علت اختلال در اتورگلولاسيون و اسپاسم شريانول اگزرن در زمينه زمينه افزايش حساسيت آن به عوامل فشار دهنده - آنژيوتن ها و، - نورآدرنالین، وازوپرسین، 3، 5، که منجر به افزایش فشار داخل گلومرولی. تأثیر مکانیکی روی دیواره مویرگهای گلومرولی باعث افزایش سنتز انواع I و IV کلاژن ، لامینین ، فیبرونکتین و TCR- (3) می شود که در نهایت منجر به افزایش ماتریکس خارج سلولی و سپس به گلومرولوسکلروز 16 ، 28 می شود تا به فرآیندهای فشار خون داخل جمعی منجر شود. پرفیلتراسیون ، ظاهراً عوامل زیر مرتبط هستند: فشار خون شریانی سیستمیک (از طریق افزایش فشار در ورودی گلومرول) ، فعال سازی سیستم کلیوی-رنین-آنژیوتانسین با توسعه اسپاسم شریانی اگزیرنال ، هایپرژلی كمی و مصرف پروتئین اضافی.
محدودیت پروتئین در رژیم غذایی
سی سال تجربه با استفاده از رژیم غذایی کم پروتئین نشان دهنده تأثیر مفید آن در کاهش سرعت پیشرفت پاتولوژی کلیه ، از جمله
و NAM متأسفانه ، یکی از بزرگترین مطالعات در مورد تأثیر رژیم غذایی کم پروتئین بر میزان پیشرفت PN (M01J) بیماران مبتلا به دیابت و DM را شامل نمی شود. با این حال ، در کارهای بعدی ، اثر مثبت روشنی برای محدود کردن میزان مصرف پروتئین بر میزان کاهش عملکرد کلیه در بیماران مبتلا به DN با دیابت نوع I و PN اولیه نشان داده شد. میزان دریافت پروتئین روزانه در این مطالعه به 0.6 گرم در کیلوگرم محدود شده است. توجه به این نکته حائز اهمیت است که چنین درجه ای از محدودیت پروتئین برای مدت طولانی (حداکثر 5 سال) منجر به عوارض جانبی قابل توجهی نمی شود - عدم تعادل در تعادل مواد غذایی ، تغییر در پروفایل چربی خون یا کیفیت کنترل قند خون. اثر مثبت این رژیم در مورد حفظ عملکرد کلیه حتی در بیمارانی که دارای اختلالات اولیه آن در GFR بیش از 45 میلی لیتر در دقیقه هستند ، می توان دریافت. بنابراین ، برای محدود کردن میزان مصرف پروتئین باید از قبل در علائم اولیه PN باشد.
تأثیر درمانی رژیم غذایی کم پروتئین با این واقعیت توضیح داده می شود که منجر به کاهش بیش فعالی در نفرونهای باقی مانده می شود که یکی از اصلی ترین مکانیسم های پاتوفیزیولوژیک منجر به ایجاد اسکلروز گلومرولی است.
کنترل فشار خون سیستمیک
تعداد نسبتاً زیادی از مطالعات نشان داده است که در بیماران مبتلا به دیابت وابسته به انسولین و اختلال در عملکرد کلیه ، کاهش شدت فشار خون شریانی سیستمیک باعث کاهش سرعت پیشرفت PN 11 ، 31.33 می شود. لازم به ذکر است که در آثار استناد شده ، سطح اولیه فشار خون بسیار بالا بوده و تصحیح کامل آن حاصل نشده است. با وجود این ، تأثیر درمان ضد فشار خون با توجه به حفظ عملکرد کلیه مشخص بود ، بنابراین می توان انتظار داشت کنترل کامل تری از فشار خون سیستمیک حتی مؤثرتر باشد. در واقع ، مطالعات اخیر نشان داده اند که دستیابی به تعداد کمتری از فشار خون در گروه بیماران مبتلا به PN ، از جمله DN ، منجر به کندتر برجسته تر در کاهش GFR و کاهش پروتئینوری می شود. علاوه بر این ، هرچه سطح اولیه پروتئینوری بیشتر باشد ، کاهش چشمگیر فشار خون سیستمیک باید حاصل شود.
انتخاب دقیق درمان ضد فشار خون در حال حاضر در ایستگاه های اولیه NAM ضروری است ، همانطور که در بیماران با میکروآلبومینوری ، کنترل فشار خون منجر به کاهش دفع آلبومین ادرار می شود و با پیشرفت آلبومینوریا اثر درمان ضد فشار خون کاهش می یابد.
در اکثر مطالعات تأثیر کاهش فشار خون بر MD در طول دیابت نوع I بررسی شده است. الگوهای مشابهی را می توان در مورد دیابت غیر وابسته به انسولین پیش بینی کرد ، زیرا سطح فشار خون سیستمیک در این مورد نیز با شدت آلبومینوریا ارتباط دارد. در حال حاضر یک مطالعه ویژه (ABCS) در حال انجام است که وظیفه آن تعیین دقیق تر نقش فشار خون در ایجاد عوارض مرتبط با دیابت نوع II است.
ظاهراً سازوکارهای اثر مفید کاهش فشار خون سیستمیک در بیماران مبتلا به DN با کاهش فشار خون داخل گلومرولی و کاهش فشار بر دیواره مویرگهای گلومرولی همراه است.
محاصره سیستم رنین-آنژیوتانسین (RAS)
تعدادی از مکانیسم های بیماری زا که تعیین کننده پیشرفت و پیشرفت DN هستند با ASD همراه هستند. آنها با ایجاد فشار خون شریانی سیستمیک ، فشار خون داخل جمجمه ، افزایش نفوذ ماکرومولکول ها به مزانژیم همراه با ایجاد تغییرات نامطلوب در سلول های mesangium و ماتریکس خارج سلولی منجر به گلومرولوسکلروز و همچنین تحریک مستقیم تولید واسطه های گلومروسکلروز ، به ویژه TOR- | 3 هستند.
دلیل انجام آزمایشات بالینی مهارکننده های آنزیم تبدیل کننده آنژیوتانسین (مهار کننده های ACE) مطالعات بیشماری در مورد حیوانات بود که اثر محافظتی این گروه از داروها را در رابطه با مورفولوژی گلومرولی و عملکرد کلیه نشان داد. در موش های دارای مصرف طولانی مدت از مهار کننده های ACE ، تظاهرات مورفولوژیکی و عملکردی DN ها کاهش یافته است ، با کاهش فشار گلومرولی transcapillary. سایر داروها اثر مشابهی نداشتند.
علت كاهش فشار خون غده در مرحله اوليه (ميكروآلبومين ادرار) DN در حيوانات ، هدف
مهار کننده های ACE میکروآلبومینوری را کاهش داده و یا تثبیت می کنند و از بروز تصویری دقیق از بیماری 3.4 جلوگیری می کنند. اثر بالینی مشخص استفاده از مهارکننده های ACE با مراحل پیشرفته DN ادامه دارد. گروه بزرگی از بیماران مبتلا به دیابت نوع I و علائم نفروپاتی آشکار که کاپتوپریل دریافت کرده اند با توجه به پیشرفت PN اولیه و کاهش 50.5 درصدی در خطر با توجه به نتیجه نهایی - دیالیز ، پیوند و مرگ کلیوی کاهش 48.5٪ خطر را نشان دادند.
در بیماران مبتلا به دیابت نوع II ، یک سری کارآزمایی بالینی از اثر مهارکننده ACE در رابطه با توسعه پروتئینوری و PN نیز انجام شد. مطالعه آنالاپریل اثر خوب دارو را نشان داد ، که شامل کاهش سطح میکروآلبومینوری ، جلوگیری از پیشرفت پروتئینوری و PN است.
واقعیت کاهش پروتئینوری در حین استفاده از مهارکننده های ACE به خودی خود حائز اهمیت است ، زیرا شدت آن یک عامل پیش آگهی مستقل برای DN و سایر گلومرولوپاتی های 1 ، 13 ، 37 است. کاهش پروتئینوری با استفاده از مهار کننده های ACE حتی در مراحل پیشرفته DN با پیشرفت سندرم نفروتیک ، کاهش می یابد. از دست دادن پروتئین در ادرار با تثبیت عملکرد کلیه همراه است.
باید تأکید کرد که اثر ضد پروتئین و کاهش سرعت رشد عملکرد کلیه با استفاده از مهارکننده های ACE ، به تأثیر آنها بر فشار خون سیستمیک بستگی ندارد. این امر با استفاده از متاآنالیز تعداد زیادی از مطالعات داروهای ضد فشار خون با DN تأیید شده و از اهمیت بالینی مهمی برخوردار است - مهارکننده های ACE نه تنها با ترکیبی از DN و ginertzheniyu ، بلکه در بیماران مبتلا به DN با فشار خون طبیعی 35- 39 دارای اثر محافظتی در برابر رنو هستند.
اثر محافظت کننده مهارکننده های ACE به دلیل عوامل مختلفی است که از جمله آنها می توان به عادی شدن همودینامیک داخل لوله ای ، مانعی برای اثرات استوفی آنژیوتانسین II همراه با تحریک هیپرتروفی سلولی و گلومرولی 9،17،18 و سرکوب تجمع ماتریکس mesangial اشاره کرد. علاوه بر این ، مهار کننده های ACE شدت تغییرات پاتولوژیک در پادوسیت ها را کاهش می دهد ، که این امر باعث کاهش نفوذپذیری غشای زیرزمین و
ظاهراً اساس ساختاری عمل ضد پروتئین به عنوان خاصیت خاص این گروه از داروها است.
استفاده از آنتاگونیست های کلسیم
کلسیم داخل سلولی نقش مهمی در پاتوفیزیولوژی DN ایفا می کند ، زیرا اثرات همودینامیک بسیاری از سایتوکاین ها ، از جمله آنژیوتانسنی II ، با افزایش محتوای کلسیم داخل سلولی واسطه می شود. این نشان می دهد که اثرات کلیوی مهارکننده های ACE و آنتاگونیست های کلسیم ممکن است مشابه باشد ، زیرا دومی نیز باعث کاهش انقباض عروق و مهار اثرات هیپرتروفیک و هایپرپلاستیک آنژیوتانسین II و سایر میگوژن ها بر روی سلول های عضلانی mesangial و صاف 5 ، 43 می شود. - وراپامیل و دیلتیازم ، ظاهراً به دلیل تأثیر ویژه آنها بر نفوذپذیری گلومرولی. اگرچه مطالعات طولانی مدت در مورد آنتاگونیست های کلسیم در بیماران مبتلا به DN وجود ندارد ، اما اخیراً نتایج دلگرم کننده ای بدست آمده است - آنتاگونیست های کلسیم ، مانند لیسینوپریل ، دفع آلبومین را به میزان قابل توجهی کاهش داده و باعث کاهش سرعت فیلتراسیون گلومرولی در بیماران مبتلا به DN می شوند. این امکان وجود دارد که درمان ترکیبی با مهارکننده های ACE و آنتاگونیست های کلسیم ممکن است از نظر کاهش سرعت پیشرفت DN اثر دیگری داشته باشد.
با وجود قند خون ، گلوکز شروع به غرق شدن در مسیر سوربیتول می کند "، که منجر به افزایش میزان سوربیتول و کاهش مقدار میوینوزیتول در گلومرول ها ، اعصاب و لنزها می شود. جلوگیری از این روند با مهار ردوکتاز آلدوز می تواند از لحاظ نظری مظاهرات مورفولوژیکی و بالینی DN 10 ، 30 را کاهش دهد. با این حال ، نتایج آزمایشات بالینی در حال انجام از مهارکننده های ردوکتاز آلدوز هنوز منتشر نشده است.
داده های ارائه شده به ما اجازه می دهد تا اظهار كنیم كه در درمان DN می توان به كاهش چشمگیر پیشرفت این عارضه دیابت و از راه دور و احتمالاً
و از پیشرفت PN جلوگیری می کند. با وجود این واقعیت که مداخله در مراحل اولیه - میکروآلبومینوریک - DN مؤثرتر است ، حتی در صورت وجود سندروم نفروتیک و PN نیز می توان در موارد پیشرفته درمان مؤثر انجام داد.
1. Ryabov S.I.، Dobronravov V.A. میزان پیشرفت انواع اشکال مورفولوژیکی گلومرولونفریت مزمن در دوره قبل از آزوتمیک (آیا شکل مورفولوژیکی گلومرولونفریت مزمن عاملی است که پیش بینی کننده آن است؟) // تر. قوس ، - 1994 ، - T.66 ، N 6 ، - S. 15-18.
2. Amann K. ، Nichols C. ، Tornig J. et al. تأثیر رامیپریل ، نیفدیپین و مکسونیدین بر مورفولوژی گلومرولی و ساختار پادوسیت در نارسایی کلیوی تجربی // نفرول. شماره گیری پیوند.- 1996. - جلد. 11. - ص.1003-1011.
3. Anderson S. ، Rennke H.G.، Garcia D.L. و همکاران اثرات کوتاه مدت و طولانی مدت ضد فشار خون در موش دیابتی // کلیه Int.- 1989.- جلد. 36 ، - ص 526-536
4. Anderson S. ، Rennke H.G. ، Brenner B.M. نیفدیپین در مقابل فسینوپریل در موشهای صحرایی دیابتی نشده اصلاح شده // کلیه Int. 1992.- جلد. 41 ، صفحه 891-897.
5- باكریس G.L. ناهنجاری های کلسیم و بیماران مبتلا به فشار خون بالا دیابتی: پیامدهای برای حفظ کلیه // آنتاگونیست های کلسیم در پزشکی بالینی / اد. M. Epsteun Philadelfia: Hanley & Belfus. - 1992، - P.367-389.
6. Bakris G. L. ، Williams B. مهار کننده های ACE و آنتاگونیست های کلسیم به تنهایی یا ترکیبی: آیا در پیشرفت بیماری کلیوی دیابتی تفاوت وجود دارد // J. Hyprtens.- 1995.- Vol. 13 ، تحویل 2. -پ. 95-101.
7. Bakris G. L. ، Copley J. B. ، Vicknair N. et al. مسدود کننده های کانال کلسیم در مقابل سایر روشهای ضد فشار خون در پیشرفت نفروپاتی جراحی NIDDM // کلیه در اواخر سال 1996.-Vol. 50.- پ. 1641-1650.
8. Barbosa J. ، Steffes M.W.، Sutherland D.E.R. و همکاران اثر کنترل گلیسمی بر ضایعات اولیه کلیوی دیابتی: آزمایش بالینی کنترل شده تصادفی 5 ساله گیرندگان پیوند کلیه دیابتی وابسته به انسولین // ج. عامر مد Ass - 1994.
- جلد 272 ، - ص 600-606.
9. Berk B.C.، Vekstein V.، Gordon H.M.، Tsuda T. Angiotensin II
- سنتز پروتئین تحریک شده در سلول های عضلانی صمیمی کشت // فشار خون بالا .- 1989.- Vol. 13.- پ. 305-314.
10. Beyer-Mears A. ، موری F.T. دل وال M. و همکاران. واژگونی پروتئینوری توسط سوربینیل ، یک مهارکننده آلدوز ردوکتاز در موشهای صحرایی دیابتی به صورت خودبخودی // Pharmacol.- 1988.- Vol. 36.- پ. 112-120.
11. Bjorck S. ، Nyberg G. ، Mulec H. et al. اثرات سودمند مهار آنزیم تبدیل آنژیوتانسین بر عملکرد کلیه در بیماران مبتلا به نفروپاتی دیابتی // بریت. مد J.- 1986. جلد. 293.- ص 471-474.
12. Brenner B.M.، Meyer T.W.، Hosteller T.N. دریافت پروتئین رژیم غذایی و ماهیت پیشرونده بیماری مهربانی: نقش آسیب غده گلومرولی با واسطه همودینامی در پاتوژنز اسکلروز گلومرولی پیشرونده در پیری ، فرسایش کلیه و بیماری ذاتی کلیه // N. انگل J. Med. 1982.- جلد. 307 ، - ص 652-659.
13. Breyer J. ، Bain R. ، Evans J. et al. پیش بینی پیشرفت انسفسین کلیوی در بیماران مبتلا به دیابت وابسته به انسولین و نفروپاتی دیابتی آشکار // کلیه Int.- 1996 ، -Vol. 50.- پ. 65 1651-1658.
14. کوهن م. ، زاده زاده ن. گیرنده های گلوکز آماتوری رشد سلول های mesangial و بیان ژن کلاژن را تعدیل می کنند // کلیه داخل سال - 1994 ، - جلد. 45 ، - ص 475-484.
15. کوهن م. ، هود ای. ، وو V.Y. بهبود نفروپاتی دیابتی با درمان با آنتی بادی های مونوکلونال علیه آلبومین گلیکوزیله شده // کلیه Int.- 1994 ، - جلد. 45.- ص 1673-1679.
16. Cortes P. ، Riser B.L.، Zhao X.، Narins R.C.G. انبساط حجم گلومرولی و واسطه مکانیکی کرنش سلول mesangial در مورد آسیب فشار گلومرولی // کلیه Int.- 1994.- Vol. 45 (عرضه) .- ص 811-816.
17. FogoA. ، Ishicawal. شواهدی از مروجین رشد مرکزی در ایجاد بیماری اسکلروز // سمینین. Nephrol.-1989.-جلد. 9.-P. 329-342.
18. Fogo A. ، Yoshida Y.، Ishicawa I. اهمیت عملکرد آنژیوژنز آنژیوتانسین II در رشد گلومرولی کلیه های بلوغ // کلیه Int. - 1990.-جلد. 38.- پ. 1068-1074
19. Herbert L.A.، Bain R.P.، Verme D. etal. ترشح پروتئینوری محدوده نفروتیک در دیابت نوع یک // کلیه lnt.-1994.- دوره. 46.- پ. 1688-1693.
20. خان I.H. ، Catto G. R. D. ، Edward N. et al. تأثیر بیماری همزیستی بر بقا در درمان جایگزینی کلیوی // Lancet.- 1993 ، - دوره. 341، - ص 415-418.
21. Klein R.، Klein B.E.، MossS.E. ارتباط کنترل قند خون با عوارض میکروواسکولار دیابتی در دیابت قندی // Ann. کارورز مد - 1996 ، - جلد. 124 (1 پت 2) .- ص 90-96.
22. Ladson-Wofford S. ، Riser B.L.، Cortes P. غلظت گلوکز خارج سلولی بالا باعث افزایش گیرنده های فاکتور رشد تحول در سلول های mesangial موش در کشت ، انتزاعی / / J عامر انجمن نفرول.- 1994 .- Vol.5.- ص 696.
23. Lemmers M.J.، Barry J.M. نقش عمده بیماری شریانی در عوارض و مرگ و میر پس از پیوند کلیه در گیرندگان دیابتی // مراقبت از دیابت .- 1991 ، Vol. 14.-P. 295-301.
24. لوئیس E. جی ، هانسیکر L.G. ، Bain R.P. و روده R. D. تأثیر مهار آنزیم آنژیوتانسین در جهت نفروپاتی دیابتی // New Engl. J. Med .- 1993.- جلد. 329.-ص.1456-1462.
25. لیپپرت G. ، ریتز E. ، شوارتزکک A. ، اشنایدر P. افزایش موج نارسایی کلیه endstage از نفروپاتی دیابتی نوع II - تجزیه و تحلیل اپیدمیولوژیک // Nephrol.Dial.Transplant.-1995 ، -Vol. 10 ، - ص 462-467.
26. Lloyd C.E. ، Becker D. ، Ellis D.، Orchard T.J. بروز عوارض در دیابت وابسته به انسولین: تجزیه و تحلیل بقا // عامر J. Epidemiol.- 1996.-Vol.143.-P. 431-441
27. Lowrie E.G.، Lew N.L. خطر مرگ در بیماران همودیالیز: ارزش پیش بینی کننده متغیرهای معمولاً اندازه گیری شده و ارزیابی اختلاف میزان مرگ و میر بین امکانات / / عامر. ج دیسک کلیه - 1990 ، - جلد. 115 ، - ص 458-482.
28. Malec A.M. ، Gibbons G.H.، Dzau V.J.، Izumo S. Fluid Shear به طور متفاوتی بیان ژنهای کد کننده فاکتور رشد فیبروبلاست پایه و فاکتور رشد مشتق از پلاکت را در زنجیره عروقی // درج می کند کلینیک سرمایه گذاری.- 1993.-ولت. 92.- ص 2013-2021.
29. مانتو A. ، Cotroneo P. ، Marra G. و همکاران. تأثیر درمان فشرده بر نفروپاتی دیابتی در بیماران مبتلا به دیابت نوع یک // کلیه Int. - 1995 ، - جلد. 47. - ص.231-235.
30. مایر S.M. ، Steffes M.W. ، Azar S. و همکاران. تأثیر سوربینیل بر ساختار و عملکرد گلومرولی در موشهای صحرایی دیابتی طولانی مدت // دیابت .- 1989 ، - دوره. 38.- پ. 839-846.
31. مورگنسن C.E. درمان ضد فشار خون طولانی مدت که مانع پیشرفت نفروپاتی دیابتی می شود // بریت. مد J.-1982.-جلد. 285، - ص 685-688.
32. مورگنسن C.E. نقش محافظت کننده مهار کننده های ACE در نفروپاتی دیابتی // Brit. Heart J.- 1994.-جلد. 72 ، تح.-ص. 38-45
33. Parving H.-H.، Andersen A.R.، Smidt U.M. تأثیر درمان ضد فشار خون بر عملکرد کلیه در نفروپاتی دیابتی // Brit. مد ج .- 1987 ، جلد. 294، - ص 1443-1447.
34. Parving H.-H.، Hommel E.، Smidt U.M. محافظت از کلیه و کاهش آلبومینوری توسط کاپتوپریل در بیماران دیابتی وابسته به انسولین با نفروپاتی // بریت. مد J.- 1988.- جلد. 27.- پ. 1086-1091
35. Parving H.-H.، Hommel E.، Damkjer Nielsen M.، Giese J. Effect
اثر کاپتوپریل بر فشار خون و عملکرد کلیه در بیماران دیابتی وابسته به انسولین با نفروپاتی // Brit.Med.J.- 1989 ، -Vol. 299.- پ. 533-536
36. Pedrini M.T.، Levey A.S.، Lau J. et al. اثر محدودیت پروتئین در رژیم غذایی بر پیشرفت بیماری های کلیوی دیابتی و غیر دیابتی: یک متاآنالیز // Ann. کارورز مد - 1996 ، جلد. 124 ، ص 627-632.
37. Peterson J.C.، Adler S.، Burkart J.M. و همکاران کنترل فشار خون ، پروتئینوری و پیشرفت بیماری کلیوی (اصلاح رژیم غذایی در مطالعه بیماری کلیوی) // Ann. کارورز Med.- 1995 ، جلد 123.- ص 754-762.
38. Raine A. E.G. افزایش روند نفروپاتی دیابتی - هشدار قبل از سیل؟ // Nephrol.Dial.Transpant.- 1995.- جلد. 10 ، -P. 460-461
39. راوید م. ، ساوین ح. ، یورتین اول و همکاران. اثر تثبیت کننده طولانی مدت مهار آنزیم آنژیوتانسین-covertlng بر کراتینین پلاسما و پروتئینوری در بیماران دیابتی نوع II نرمال فشار خون // Ann. Int مد. 1993 ، جلد. 118.- پ. 577-581.
40. راوید م. ، لانگ آر. ، راچمانل R. ، لیشنر M. اثر محافظت طولانی مدت از مهار آنزیم تبدیل کننده آنژیوتانسین در دیابت غیر وابسته به انسولین. یک مطالعه پیگیری 7 ساله // Arch. کارورز مد -1996.-جلد. 156.-ص.286-289.
41. Remuzzi A. ، Puntorieri S. ، Battalgia C. et al. آنژیوتانسین کن
مهار آنزیم verting باعث بهبود فیلتراسیون گلومرولی ماکرومولکول ها و آب می شود و آسیب گلومرولی را در موش کاهش می دهد // J. Clin سرمایه گذاری .- 1990 ، - جلد 85.- پ. 541-549
42. Schrier R.W.، Savage S. کنترل فشار خون مناسب در
دیابت نوع II (آزمایش ABCD): پیامدهای عوارض // عامر. جی کلیه Dis.- 1992 ، جلد. 20 ، ص 653-657.
43. Schultz P. ، Raij L. مهار تکثیر سلول های mesangial انسانی توسط مسدود کننده های کانال کلسیم // فشار خون بالا.-1990.- دوره. 15 ، تهیه کننده 1 ، - ص 176-180.
44. گروه تحقیق و کنترل عوارض دیابت:
تأثیر درمان فشرده دیابت بر پیشرفت و پیشرفت عوارض طولانی مدت در دیابت وابسته به انسولین // New Engl. J. Med. 1993. Vol. 329 ، - ص 977-986.
45. USRDS (سیستم داده کلیوی ایالات متحده). گزارش داده سالانه. USRDS ، مؤسسات ملی بهداشت ، انستیتوی ملی دیابت و گوارش و بیماری های کلیوی ، Bethesda // Amer. جی کلیه Dis.- 1995 ، - جلد. 26 ، تحریر 2 .- ص 1-186.
46. Valderrabano F.، Jones E.، Mallick N. گزارش مدیریت نارسایی کلیوی در اروپا XXIV ، 1993 // نفرول. شماره گیری پیوند - 1995 ، - جلد. 10 ، تحویل. 5 ، - ص 1-25.
47. Vlassara H. گلیکاسیون پیشرفته در بیماری کلیوی و عروقی دیابتی // کلیه Int.- 1995 ، - دوره. 48 ، تحویل. 51.- ص 43 - 44.
48. ویدمن پی. ، اشنایدر م. "Bohlen M. اثر بخشی درمانی داروهای ضد فشار خون مختلف در نفروپاتی دیابتی انسان: متاآنالیز به روز شده // نفرول. شماره گیری Trans-plant.- 1995 ، - جلد. 10 ، تحویل. 9.-P. 39-45
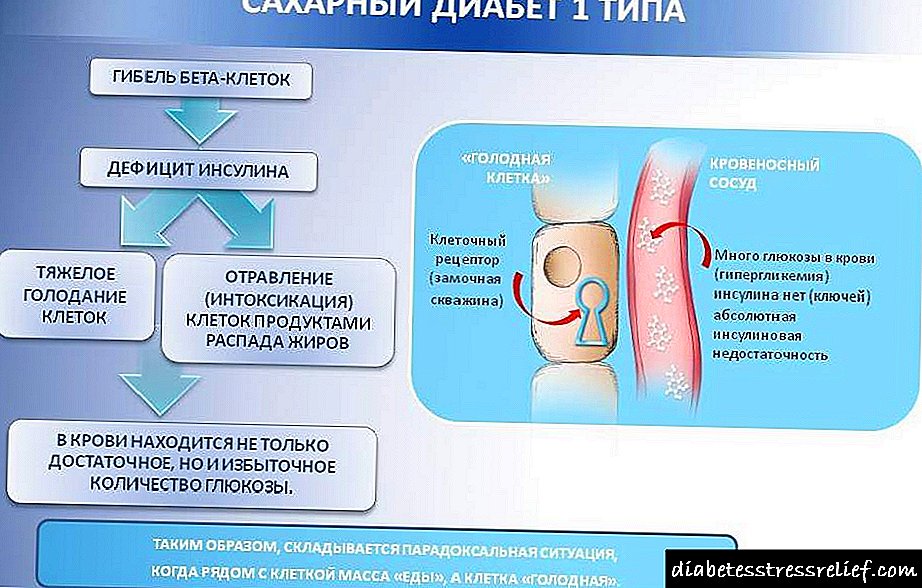
علت و پاتوژنز
علت و پاتوژنز
هایپرگلیسمی مزمن ، فشار خون شریانی درون جمعی و سیستمیک ، استعداد ژنتیکی
میکروآلبومینوری در 6-60 of از بیماران مبتلا به دیابت نوع 1 پس از 5-15 سال پس از تظاهرات آن تعیین می شود. با CD-2 ، DNF در 25٪ از مسابقه اروپا و در 50٪ از مسابقه آسیا ایجاد می شود. شیوع کل DNF در CD-2 4-30٪ است
تظاهرات بالینی اصلی
در مراحل اولیه وجود ندارد. فشار خون شریانی ، سندرم نفروتیک ، نارسایی مزمن کلیوی
میکروآلبومینوری (دفع آلبومین 30-300 میلی گرم در روز یا 20-200 میکروگرم در دقیقه) ، پروتئینوری ، افزایش و سپس کاهش در میزان فیلتراسیون گلومرولی ، علائم سندرم نفروتیک و نارسایی مزمن کلیه
سایر بیماری های کلیوی و دلایل نارسایی مزمن کلیه
جبران دیابت و فشار خون بالا ، مهارکننده های ACE یا مسدود کننده های گیرنده آنژیوتانسین ، از مرحله میکروآلبومینوری ، پروتئین کم و رژیم کم نمک شروع می شود. با ایجاد نارسایی مزمن کلیه - همودیالیز ، دیالیز صفاقی ، پیوند کلیه
در 50٪ از بیماران مبتلا به دیابت نوع 1 و در 10٪ از بیماران نوع 2 که به پروتئینوری مبتلا می شوند ، CRF طی 10 سال آینده ایجاد می شود. 15٪ از کل مرگ و میر در بیماران مبتلا به دیابت نوع 1 زیر 50 سال با نارسایی مزمن کلیه به دلیل DNF همراه است