پاتوژنز و اتیولوژی دیابت
دیابت یکی از شایع ترین تشخیص های زمان ما است. این افراد بر همه ملیت ها ، سنین و طبقات تأثیر می گذارد. به نظر می رسد محافظت از خود یا بیمه کردن خود در برابر آن غیرممکن است. این یک بیماری نامرئی است که می تواند به طور غیر منتظره و ناگهانی دزدکی شود. با این وجود ، همیشه اینگونه نیست.
این مقاله به علت ، پاتوژنز و ارائه بالینی دیابت قندی (DM) اختصاص یافته است. همچنین به طور مختصر به مسئله تشخیص و درمان آن خواهیم پرداخت. خواهید دید که این بیماری تحریک کننده ها و علل خاصی دارد ، با توجه به اینکه می توان اقدامات پیشگیری را برای پیشگیری از آن انجام داد. همچنین علائم اصلی این بیماری را خواهید یافت که به شما در تعیین زمان وقوع آن و کمک به موقع کمکهای واجد شرایط کمک می کند.
بنابراین - دیابت قندی (بیماری ، کلینیک ، درمان در زیر مورد بحث قرار می گیرد).
مختصراً در مورد بیماری
دیابت یک بیماری مزمن سیستم غدد درون ریز است که با تولید انسولین همراه است ، که در گلوکز بیش از حد در خون آشکار می شود. این بیماری می تواند اختلالات متابولیکی را برانگیزد و باعث بروز سایر بیماری های جدی از قلب ، کلیه ها ، رگ های خونی و غیره شود.
طبقه بندی
قبل از مطالعه شرایط اصلی دیابت (کلینیک ، درمان ، پیشگیری در این مطالب ارائه شده است) ، باید خود را با طبقه بندی کلی آن بشناسید.
طبق سیستم سازی پزشکی ، این بیماری به دو دسته تقسیم می شود:
- دیابت نوع 1 ، که به دلیل کمبود انسولین به دلیل عدم وجود ارگان های غدد درون ریز نمی تواند آن را در حد مناسب تولید کند ، ایجاد می شود. نام دیگر دیابت نوع 1 وابسته به انسولین است ، زیرا تنها درمان آن تجویز منظم انسولین است.
- دیابت نوع 2 نتیجه تعامل نادرست سلولهای انسولین و بافت است. این بیماری مستقل از انسولین به حساب می آید ، زیرا این کار مستلزم استفاده از این دارو برای اهداف درمانی نیست.
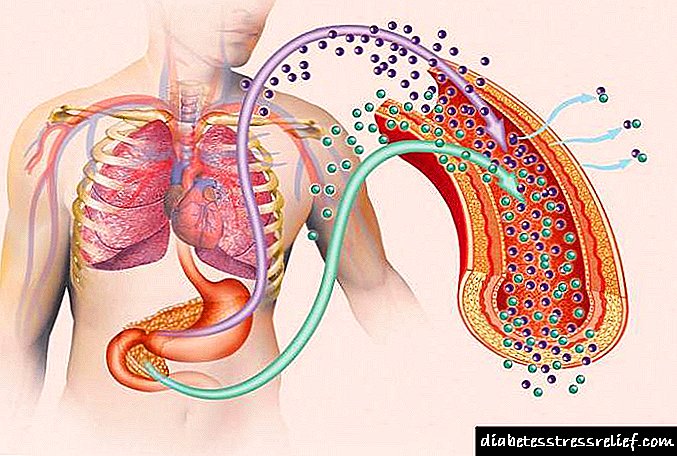
همانطور که مشاهده می کنید علل این بیماری ها با یکدیگر بسیار متفاوت است. بنابراین ، کلینیکهای مربوط به دیابت نوع 1 و نوع 2 نیز متفاوت خواهند بود. با این حال ، ما در مورد این موضوع کمی بعد صحبت خواهیم کرد.
چه اتفاقی در بدن در هنگام بیماری رخ می دهد؟
پاتوژنز بیماری
مکانیسم منشأ و پیشرفت دیابت به دو بخش اصلی مربوط می شود:
- کمبود انسولین لوزالمعده. این می تواند به دلیل تخریب گسترده سلول های غدد درون ریز این عضو به دلیل پانکراس ، عفونت های ویروسی ، موقعیت های استرس زا ، سرطان و بیماری های خود ایمنی رخ دهد.
- ناهماهنگی فرآیندهای رایج بین سلولهای بافتی و انسولین. این وضعیت می تواند در نتیجه تغییرات پاتولوژیک در ساختار انسولین یا نقض گیرنده های سلولی ایجاد شود.
اتیولوژی بیماری
قبل از آشنایی با تشخیص ، درمانگاه ، درمان دیابت ، باید در مورد دلایل بروز آن مطلع شوید.
به طور کلی پذیرفته می شود که دیابت نوعی بیماری ارثی است که توسط سایر عوامل تحریک کننده پیچیده است.
اگر در مورد دیابت نوع اول صحبت کنیم ، علت بیماری می تواند عفونت های ویروسی باشد که سلولهای لوزالمعده (سرخچه ، اوریون ، آبله مرغان) را تحت تأثیر قرار می دهد.
در مورد دیابت نوع 2 ، چاقی می تواند یک تحریک کننده باشد.
یک عامل مهم در تظاهرات کلینیک دیابت باید در نظر گرفته شود شرایط استرس زا که می تواند بر سیستم غدد درون ریز و تولید انسولین و همچنین عادت های بد و یک سبک زندگی بی تحرک تأثیر منفی بگذارد.

بنابراین ، ما علت بیماری دیابت را فهمیدیم. درمانگاه این بیماری در زیر ارائه می شود.
علائم شایع
شناختن علائم اصلی دیابت به منظور توجه به موقع آنها ، مشورت با یک متخصص و شروع به درمان درمانی بسیار مهم است. کلینیک دیابت (تشخیص ، درمان ، اقدامات پیشگیرانه با جزئیات مورد بحث قرار خواهد گرفت) با شاخص های علامت دار بسیار ارتباط دارد.
علائم اصلی بالینی این بیماری عبارتند از:
- ادرار فراوان ، به خصوص در شب. این به دلیل وجود زیاد گلوکز در ادرار است.
- احساس مداوم عطش ، بر اثر تلفات زیاد مایعات و همچنین افزایش فشار خون برانگیخته می شود.
- گرسنگی سیری ناپذیر که در نتیجه اختلالات متابولیکی رخ می دهد.
این علائم ، که به سرعت و به طور همزمان ظاهر می شود ، علائم مشخصه کلینیک دیابت نوع 1 است. اگرچه آنها معمولاً علائم متداول برای انواع دیابت محسوب می شوند. اگر در مورد بیماری وابسته به انسولین صحبت کنیم ، باید به کاهش شدید وزن ناشی از افزایش تجزیه متابولیکی چربی ها و پروتئین ها اشاره کنیم.
افزایش وزن در کلینیک دیابت نوع 2 ذاتی است.

علائم ثانویه دیابت در همه انواع شامل موارد زیر است:
- احساس سوزش پوست و غشاهای مخاطی ،
- ضعف عضلانی
- نقص بینایی
- ضعیف ترمیم زخم.
همانطور که مشاهده می کنید ، علائم بالینی دیابت تلفظ می شود و نیاز به مراقبت فوری پزشکی دارد.
عوارض بیماری
شروع درمان به موقع بسیار مهم است. از آنجا که دیابت با تحریک بیماریهای جدی مانند آترواسکلروز ، افسردگی ، ایسکمی ، تشنج ، آسیب کلیوی ، آبسه های زخم و از بین رفتن مشخص می شود.
علاوه بر این ، اگر شما این بیماری را درمان نمی کنید یا از تجویز پزشک غافل نیستید ، ممکن است عواقب ناخواسته ای مانند کما و مرگ رخ دهد.
چگونه دیابت تشخیص داده می شود؟ کلینیک بیماری باید به پزشک معالج هشدار دهد و از وی خواسته شود که معاینه کامل انجام دهد. چه چیزی را شامل می شود؟
تشخیص بیماری
اول از همه از بیمار خواسته می شود آزمایش خون را برای غلظت گلوکز انجام دهد. این کار باید بعد از ده ساعت ناشتا روی معده خالی انجام شود. به چه شاخص هایی در بررسی باید توجه کنید؟

دیابت قندی با افزایش زیاد در استانداردها مشخص می شود (معمولاً شاخص های بیماری از 6 میلی مول در لیتر فراتر خواهد رفت).
همچنین ، یک متخصص ممکن است انجام آزمایش تحمل گلوکز را ضروری بداند ، قبل از آن بیمار نیاز به نوشیدن محلول مخصوص گلوکز دارد. سپس طی دو ساعت آزمایشات آزمایشگاهی انجام می شود که تحمل گلوکز بدن را تعیین می کند. اگر این شاخص ها از 11.0 میلی مول در لیتر تجاوز کند ، پس ارزش دارد در مورد تشخیص دیابت صحبت کنیم. کلینیک این بیماری اثبات واضحی از این امر خواهد بود ، زیرا بعداً ممکن است توصیه شود درجه هموگلوبین گلیکوزیله شده را بررسی کنید (یک شاخص طبیعی که زیر آن 6.5٪ در نظر گرفته می شود).
همچنین ، پزشک معالج ممکن است تجویز ادرار را برای تعیین وجود قند و استون در ماده بیولوژیکی تجویز کند.
بنابراین ، ما در مورد تشخیص دیابت تصمیم گرفتیم. درمانگاه و درمان این بیماری در ذیل توضیح داده خواهد شد.
درمان بیماری نوع 1
قبل از اطلاع از نحوه درمان دیابت ، باید یک تشخیص خاص را پیدا کنید ، یعنی نوع بیماری و مرحله آن را تعیین کنید. همانطور که مشاهده می کنید ، کلینیک دیابت عمومی هنگام تجویز درمان از اهمیت بالایی برخوردار است.
اگر ما در مورد دیابت نوع 1 صحبت کنیم ، پزشک متخصص انسولین درمانی را برای شما تجویز می کند ، در آنجا وی میزان روزانه و تک دوز لازم دارو را محاسبه می کند. این روش همچنین می تواند برای دیابت وابسته به انسولین از نوع دوم استفاده شود.
آماده سازی انسولین هورمونی است که از عصاره لوزالمعده حیوانات مختلف یا انسان استخراج می شود. انسولین های یکپارچه و ترکیبی متمایز ، کوتاه مدت و با عملکرد طولانی ، سنتی ، تک قطبی و تک قطبی هستند. آنالوگ انسولین انسانی نیز وجود دارد.
این دارو با استفاده از یک سرنگ کوتاه یا وسیله مخصوص به شکل قلم با یک سوزن کوچک به داخل چربی ، زیر جلدی تزریق می شود.

این دستکاری ها به جبران وقفه های ناشی از نقض متابولیسم کربوهیدرات ها کمک می کند. بعضی اوقات به بیمار پمپ انسولین داده می شود.
این دارو بسته به وعده های غذایی و تجویز پزشکی روزانه چندین بار تزریق می شود.
سایر اصول درمانی دیابت نوع 1 ، از بین بردن پزشکی علائم بالینی ، پیشگیری از عوارض بیماری و بهبود عملکرد لوزالمعده است (برای این کار می توان از داروهایی مانند Actovegin ، Festal ، Cytochrome استفاده کرد).
برای دستیابی به حداکثر تأثیر درمان دارویی ، به بیمار رژیم غذایی و فعالیت بدنی متوسط توصیه می شود.
درمان بیماری نوع 2
درمان دیابت غیر وابسته به انسولین نوع 2 معمولاً با رژیم درمانی و تمرینات بدنسازی معتدل شروع می شود. آنها به کاهش وزن و تعادل متابولیسم کمک می کنند.

اگر بیماری در مراحل بعدی تشخیص داده شود ، پزشک معالج داروهای با این طیف عمل را تجویز می کند:
- کاهش میزان گلوکز در روده و کبد و همچنین بهبود حساسیت بافتها به انسولین تولید شده (براساس متفورمین: "فرمین" ، "متفوگاما" ، "دیافرین" ، "گلیفیرین") بر اساس روزیگلیتازون: "آواندیه" ، پیوگلیتازون: "اکتوس" ) مردم این روش درمانی را قند خون می نامند.
- ترشح انسولین افزایش یافته است. اینها می توانند عوامل دارویی ، مشتقات سولفانیلورای نسل دوم (Maninil ، Diabeton ، Glimepirid، Diamerid، Glimaks، Glunenorm) و همچنین meglitinides (Diagnlinide، Starlix) باشند.
- مهار آنزیم های روده ای به منظور کاهش جذب گلوکز در دستگاه گوارش (داروهای مبتنی بر آکاربوز).
- کاهش کلسترول ، تحریک گیرنده ها در سلول های عروقی ، بهبود متابولیسم لیپیدها (داروهایی که ماده فعال آنها فنو فیبرات است - نام غیر اختصاصی بین المللی برای ماده فعال توصیه شده توسط WHO).
توصیه های کلی
همانطور که مشاهده می کنید ، یک عامل مهم در درمان هر نوع دیابت یک رژیم غذایی دقیق و فعالیت بدنی تنظیم شده است.
علاوه بر این ، در فرایند درمان دیابتی باید در نظر داشت که این بیماری مزمن و غیر قابل درمان است. بنابراین لازم است تمام داروها برای زندگی و به طور دقیق مصرف شوند.
خودکنترلی همچنین در درمان دیابت نقش مهمی ایفا می کند - هرچه بیمار سلامتی خود را جدی تر و مسئولیت پذیرتر کند ، روند بالینی این بیماری آسان تر و دردناک تر می شود.
و بالاخره
بله ، دیابت یک بیماری ناخوشایند و پیچیده است که می تواند بسیاری از بیماری ها و بیماری های جدی را برانگیزد. تصویر بالینی دیابت علائم و علائمی برجسته دارد.
مراقبت های پزشکی به موقع نقش مهمی در درمان بیماری و از بین بردن تظاهرات دردناک دارد. اگر بیمار به شدت از نسخه های پزشک پیروی کند ، از رژیم غذایی پیروی کند ، یک شیوه زندگی فعال را در پیش بگیرد و نگرش مثبتی را حفظ کند ، در این صورت شاخص های بالینی دیابت به حداقل می رسد و بیمار قادر خواهد بود کاملاً احساس یک فرد سالم و تمام عیار داشته باشد.
پاتوژنز و اتیولوژی دیابت. دلایل اصلی
 دیابت قندی یک بیماری متابولیک است که در اثر کمبود انسولین مطلق یا نسبی ایجاد می شود. بدن مبتلا به همان روشی که در شرایط فیزیولوژیکی وجود دارد قادر به مقابله با گلوکز نیست ، که منجر به هایپرگلیسمی می شود.
دیابت قندی یک بیماری متابولیک است که در اثر کمبود انسولین مطلق یا نسبی ایجاد می شود. بدن مبتلا به همان روشی که در شرایط فیزیولوژیکی وجود دارد قادر به مقابله با گلوکز نیست ، که منجر به هایپرگلیسمی می شود.
دیابت قندی که علت آن کاملاً متنوع است ، با دلایل درگیر در مکانیسم های مختلف منتهی به بیماری بیان شده است ، که ، بنابراین ، یک گروه نسبتاً متنوع است و یک واحد بالینی نیست. برای درک ماهیت بیماری ، لازم است که داده های اولیه در مورد ترشح و عملکرد انسولین مورد بررسی قرار گیرد ، این دیابت را تعیین می کند که پاتوژنز دقیقاً توسط مکانیسم عملکرد این هورمون نشان داده می شود.
پلی پپتید هورمونی در سلولهای B جزایر لوزالمعده لانگرهان ساخته می شود که پس از جدا شدن پپتید سیگنال ، مانند گرانول های پروینسولین در گرانول های ترشحی ذخیره می شود.
در اینجا به شکاف مولکول می آید ، بنابراین سلولهای B مولکولهای انسولین را آزاد می کنند و در عین حال مقدار معادل C- پپتید. با جریان خون ، هر دو پپتید به کبد می رسند ، که به عنوان یک فیلتر عمل می کند ، که در آن تقریبا نیمی از مولکول انسولین در طول پاس اول جمع آوری شده است.
به این ترتیب بدن از فعالیت بیش از حد انسولین محافظت می کند ، که در صورت حاد بیش از حد می تواند باعث هیپوگلیسمی ناخواسته شود. انسولین پس از عبور از کبد ، از طریق گردش خون زیادی وارد بافت محیطی از جمله بافت چربی و ماهیچه می شود.
علاوه بر سلولهای کبدی و چربی ، ماهیچه های ناهموار وجود دارند که گیرنده های انسولین خاصی روی غشای سلولی خود دارند. مولکولهای انسولین به زیر واحد های آلفا گیرنده ها متصل می شوند و بنابراین یک واکنش زنجیره ای ایجاد می کنند ، که این اثر هورمون را تعیین می کند.
به دلیل اتصال انسولین به گیرنده ، زیر واحد بتا فعال می شود که در قسمت درون سلولی آن (یعنی دامنه) بستر گیرنده انسولین را فعال می کند. در حال حاضر ، انواع مختلفی از این مولکول ها (IRS-1 ، IRS-6 ...) وجود دارد که کارکردهای آنها قبلاً تا حد زیادی قابل درک است.
بسترهای IRS-1 و IRS-2 یک مولکول اصلی برای کنترل آبشار سایر واکنشهای رخ داده در سلول هستند. می توان گفت که دو روش اصلی وجود دارد: در یک ، فسفاتیدیلینوزیتول -3-کیناز (PI 3-K) فعال می شود ، در حالت دوم پروتئین کیناز توسط میتوژن فعال می شود.
در نتیجه ، به انتقال گلوکز به داخل سلول می رسد ، که در آن حمل کننده های گلوکز وابسته به انسولین شرکت می کنند ، علاوه بر این ، اثرات متابولیکی انسولین ، که در سنتز پروتئین ها ، لیپیدها و گلیکوژن ها و همچنین فعالیت رشد آن نقش دارد ، استفاده می شود.
اثر نهایی به هماهنگی کامل واکنش های جزئی فردی بستگی دارد ، که به این واقعیت کمک می کند که سطح گلوکز خون و فرآیندهای متابولیکی در هنجار فیزیولوژیکی حفظ شود. تغییرات مرتبط با هر بخشی از زنجیره سنتز انسولین با اثر هدف آن منجر به نقص در تحمل گلوکز می شود ، که پیدایش آن به طور قابل توجهی متنوع است.
این یک بیماری منفرد نیست و دیابت یک بیماری واحد نیست بلکه گروهی از بیماری ها است که تعریف "سندرم" مناسب تر است. طبقه بندی فعلی دیابت از دانش پاتوژنز استفاده می کند ، که یک روش منطقی برای اقدامات درمانی امکان پذیر است.
در تعریف دیابت از اصطلاح کمبود انسولین "مطلق" یا "نسبی" استفاده شده است که در روش بیماری زا برای ارزیابی و درمان سندرم دیابتی بیان شده است. همچنین یکی از ویژگیهای اساسی دو نوع اصلی دیابت ، دیابت نوع 1 و دیابت نوع 2 است.
دیابت نوع 1
 قسمت غدد لوزالمعده در این نوع بیماری قادر به تولید انسولین نیست ، که منجر به نارسایی مطلق و تمایل به کتواسیدوز می شود ، زیرا هم اسیدهای چرب منتشر شده و هم اسیدهای آمینه یک بستر کتوپلاستیک برای تشکیل اجسام کتون هستند.
قسمت غدد لوزالمعده در این نوع بیماری قادر به تولید انسولین نیست ، که منجر به نارسایی مطلق و تمایل به کتواسیدوز می شود ، زیرا هم اسیدهای چرب منتشر شده و هم اسیدهای آمینه یک بستر کتوپلاستیک برای تشکیل اجسام کتون هستند.
دیابت در اثر ناپدید شدن تدریجی شرطی خودایمنی سلولهای B ایجاد می شود ، که با حضور آنتی بادی ها قابل اثبات است.تشخیص آنتی بادی ها در برابر دکربوکسیلاز اسید گلوتامیک و تیروزین فسفاتاز (IA-2ab) ، بلکه انسولین نیز ، شواهدی است مبنی بر اینکه برخی مولکول ها به طور اتوژنتیک تبدیل می شوند و یک واکنش خود ایمنی علیه آنها هدایت می شود.
آنتی بادی ها را می توان قبل از شروع دیابت تشخیص داد ، یعنی قبل از اینکه تحمل گلوکز فرد مشخص شود. توسعه یک فرآیند خود ایمنی به دلیل تغییر در هاپلوتیپ در کلاس II سیستم HLA نیاز به یک پیش بینی ژنتیکی دارد.
ما در مورد آللهای ژنهای DR3 ، DR4 و DQA1 و DQB1 صحبت می کنیم که ارتباط آنها با دیابت نوع 1 بارها نشان داده شده است. برخی آللهای این ژن ها خطر ابتلا به بیماری را افزایش می دهند (به عنوان مثال DQA1-0301 ، DQB1-0302 ، DQA1-0501 و غیره) ، برخی دیگر برعکس ، از نظر محافظتی عمل می کنند (DQA1-0102 ، DQB1-0602 و غیره).
به طور خاص ، با ترکیبی از آلل های خطرناک ، احتمال ابتلا به دیابت نوع 1 افزایش می یابد. ریسک بالایی در ژنوتیپ هتروزیگوت DR3 / DR4 یا DQA1-0501 - DQB1-0201 - DQA1-0301 - DQB1-0،302 ثبت شد.
به تدریج ، مناطق مختلف و ژنهای مرتبط با دیابت نوع 1 (که از 1 تا 15 به عنوان نشانگر IDDM تعیین می شوند) مشخص شد که از مهمترین آنها نشانگر IDDM-1 مرتبط با کروموزوم 6 است ، که مربوط به ژنهای فوق الذکر کلاس II HLA است. ، و IDDM-2 ، که پیوندی به ژن انسولین روی کروموزوم 11 (یعنی پلی مورفیسم VNTR) دارد.
یک پیش بینی ژنتیکی به سیستم ایمنی بدن ، از جمله پاسخ سلولی و هومورال ، اجازه می دهد تا بر علیه آنتی ژن های خود عمل کند. در سطح مولکولی ، این فرایند توسط مولکول های HLA که به پپتید مربوطه متصل می شوند ، واسطه می یابد ، در نتیجه ارائه و شناخت آن از گیرنده های لنفوسیت T- تسهیل می شود.
حضور آمینو اسید سرین یا آلانین در موقعیت 57 زنجیره بتا مولکول های DQ2 یا DQ8 برای اتصال پپتید به ژن HLA از اهمیت بالایی برخوردار است. استحکام پیوند پپتید توسط آرژنین واقع در موقعیت 79 زنجیره آلفا مولکولهای DQ افزایش یافته است.
اگر مولکول DQ در موقعیت 57 زنجیره بتا اسید آسپارتیک باشد ، ممکن است به پیوند پپتید نرسد ، بنابراین مانع از ارائه آن به سلولهای T می شود. بنابراین ، واضح است که یک جهش نقطه ساده که منجر به ارائه اسیدهای آمینه مختلف در یک محل اتصال خاص مولکولهای میانی HLA می شود ، می تواند بر پیشرفت یک عمل خود ایمنی تأثیر بگذارد.
عوامل اگزوژن ، به ویژه یک عفونت ویروسی ، که معمولاً از طریق ویروس ویروسی ایجاد می شود ، مکانیسم محرک محسوب می شوند. بیشتر اوقات ، پیوندی با سیتومگالوویروس ، پارامیکسوویروس ، ویروس های Coxsackie یا سرخچه نشان داده شده است. علاوه بر این ، تأثیر منفی شیر گاو در کودکان خردسال یا نقش قرار گرفتن در معرض برخی از سموم نیز مشخص است ، اما به تفصیل ، این تأثیر از بسیاری جهات ناشناخته است.
تخریب جزایر با نفوذ لنفوسیتیک همراه است که در همان ابتدا حتی قبل از شروع روند انقراض سلولهای B ظاهر می شود. نقش تعیین کننده در این فرآیند توسط لنفوسیت های T بازی می شود. برای ایجاد دیابت ، لازم است حدود 90٪ سلولهای B از بین برود ، این روند ، به طور معمول ، چندین ماه یا احتمالاً حتی سالها ادامه دارد.
تعیین زمان دقیق طول این روند دشوار است ، زیرا پزشک پس از شروع دیابت با بیمار ملاقات می کند. این واقعیت که فرایند خود ایمنی می تواند مدت زیادی طول بکشد به روش های مختلف ، دانش به دست آمده از مطالعات دیابت LADA را تقویت می کند.
ما در حال صحبت کردن در مورد آهسته ساختن دیابت به دلیل یک فرآیند خود ایمنی در بزرگسالان (یعنی دیابت خود ایمنی نهفته در بزرگسالان) هستیم ، که در آن آنتی بادی های GADA یا IA-2ab نشان داده می شود.
در ابتدا ، این بیماری چنان روند خفیفی دارد که بزرگسالان مبتلا به دیابت اغلب با داروهای ضد دیابتی خوراکی درمان می شوند ، یا بیماری به عنوان دیابت نوع 2 درمان می شود. پس از یک دوره متغیر ، که اغلب چندین سال طول می کشد ، این درمان اثربخشی نشان نمی دهد (بنابراین ، این بیماری به عنوان یک نارسایی ثانویه از داروهای ضد دیابتی خوراکی شناخته می شود) ، در نتیجه ، انسولین درمانی تجویز می شود.
این مرحله مطابق با زمانی است که تولید خود انسولین در حال حاضر بسیار مهم است و بدن نیاز به تأمین انسولین اگزوژن دارد. آزمایش آنتی بادی های موجود در مراحل اولیه نشان می دهد که این موضوع مربوط به دیابت نوع 2 نیست ، بلکه در مورد دیابت نوع 1 آهسته پیشرفت می کند.
بنابراین ، فرآیند خود ایمنی در افراد مستعد می تواند در هر زمان و در طول زندگی و با سرعت های مختلف انجام شود. بنابراین ، دیابت نوع 1 ، که منجر به وابستگی مطلق به مصرف اگزوژن انسولین می شود ، می تواند در همه گروههای سنی از جمله بزرگسالی بروز کند ، بنابراین ، اصطلاح قبلاً "دیابت نوجوانان" که قبلاً مورد استفاده قرار گرفته است کاملاً مستثنی است.
روند روند خود ایمنی اغلب در سنین جوانی سریعتر است ، اما حتی در بزرگسالی می توانید با شروع سریع مشخصه دیابت نوع یک همراه با کتواسیدوز دیدار کنید. سرعت فرایند تا حد زیادی به وجود ترکیبی از آللهای خطر بستگی دارد ، یعنی. مستعد ژنتیکی.
علاوه بر گروههای ذکر شده از بیماران مبتلا به دیابت نوع 1 با حضور آنتی بادی ها ، باید از دیابتی هایی نیز استفاده شود که در آنها آنتی بادی تشخیص داده نشده است. این بیماران متعلق به گروه دیابت ایدیوپاتیک نوع 1 است که در حال حاضر زیر مجموعه دوم آن محسوب می شود. هنوز اطلاعات دقیقی در مورد پیشرفت بیماری در این زیر گروه دیابت ارائه نشده است.
دیابت نوع 2
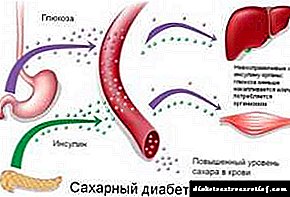 بر خلاف گروه قبلی ، دیابت نوع 2 بیماری زایی کاملاً متفاوت دارد و همزمان با کمبود نسبی انسولین مشخص می شود. سنتز انسولین حفظ می شود ، اما ترشح هورمون از سلول های B به محرک ترشحی توسط گلوکز طبیعی نیست.
بر خلاف گروه قبلی ، دیابت نوع 2 بیماری زایی کاملاً متفاوت دارد و همزمان با کمبود نسبی انسولین مشخص می شود. سنتز انسولین حفظ می شود ، اما ترشح هورمون از سلول های B به محرک ترشحی توسط گلوکز طبیعی نیست.
این اختلال در مرحله اول ، سریع ترشح هورمون تأثیر می گذارد ، تولید آن کاهش می یابد و به تدریج از بین می رود. این باعث تغییر در دوره گلیسمی بعد از مصرف می شود ، زیرا تاخیر در ترشح انسولین آن را در هنجار فیزیولوژیکی نگه نمی دارد.
علاوه بر نقض ترشح ، که با ناهنجاری های دیگر نیز مشخص می شود ، در عملکرد انسولین بر روی بافت هدف (کبد ، چربی و بافت ماهیچه) نقض های اضافی نیز وجود دارد.
به عنوان یک قاعده ، ما در مورد سطوح پس از گیرنده صحبت می کنیم. در رابطه با برخی شرایط مرتبط با اختلال در انسولین در گیرنده ها ، که با این حال متعلق به گروه دیگری از دیابت است ، اتصال انسولین در دیابت نوع 2 بی تأثیر است.
بنابراین ، توجه زیادی به واکنشهای آبشار پس گیرنده می شود ، در حالی که به اصطلاح ژنهای کاندید که می تواند وجود حساسیت به انسولین یا مقاومت در برابر این هورمون را توضیح دهد.
ترکیبی همزمان از اختلالات در ترشح انسولین و کاهش تأثیر آن در بافت های بدن ، پاتوژنز دیابت نوع 2 را تحت تأثیر قرار می دهد. در هر دو سطح ، نقض می تواند متفاوت باشد ، که منجر به ناهمگونی قابل توجهی از تظاهرات می شود. این بیماری در افراد مستعد ژنتیکی بروز می کند ، اما شرایط ژنتیکی با دیابت نوع 1 کاملاً متفاوت است.
لازم به ذکر است که مقاومت به انسولین بدون دیابت ، به عنوان مثال در افراد چاق با تحمل گلوکز نرمال وجود دارد. بافت چربی "مانعی" است که مانع از عملکرد انسولین می شود ، اما به احتمال زیاد تنها دلیل نیست ، زیرا مقاومت در عضلات و کبد نیز بیان می شود.
همچنین مشارکت هورمونهای بافت چربی (به عنوان مثال ، مقاومت در برابر مقاومت ، آدیپونکتین) و سایر واسطه ها که مکانیسم های نظارتی آنها تنها در سالهای اخیر شناخته شده است ، در حالی که سایر افراد هنوز ناشناخته هستند. مقاومت به انسولین نیازهای ترشحی سلولهای B را افزایش می دهد و در نتیجه هیپرینسولینمی ایجاد می شود.
یک سطح انسولین مزمن به خودی خود ، تأثیر هورمون را محدود می کند ، که به نوبه خود عملکرد آن را بدتر می کند. اگر فرد مستعد ژنتیکی برای اختلال در ترشح انسولین نباشد ، ترشح هورمون تحریک شده میزان تحمل گلوکز را در محدوده طبیعی نگه می دارد و با وجود مقاومت قابل توجهی به انسولین در فرد موجود ، دچار دیابت نمی شود.
بنابراین ، مشخص است که برای تجلی دیابت باید همواره نقض ترشح انسولین باشد ، در حالی که مقاومت هورمون را می توان به روش های مختلف ارزیابی کرد و درجه اختلال را افزایش داد.
در طی چند سال گذشته ، مطالعات حیوانی نشان داده است که بین ترشح انسولین و اختلال در آن رابطه داخلی وجود دارد. این که آیا این رابطه در بدن انسان نیز رخ می دهد ، هنوز مشخص نیست.
سلولهای B دیابتی دیابتی نوع 2 انسولین تولید می کنند ، اما این ترشح مانند یک فرد سالم برای حفظ سطح گلوکز در حد طبیعی کافی نیست ، بنابراین ، در این حالت ، کمبود نسبی انسولین وجود دارد. حتی مقدار کمی از این هورمون می تواند از ایجاد کتواسیدوز جلوگیری کند ، بنابراین ، دیابت نوع 2 مستعد ابتلا به کتواسیدوز در طبیعت نیست.
با این حال ، متابولیسم چربی ها تغییر می کند ، سطح اسیدهای چرب آزاد بالا می رود ، که به خودی خود ، در ایجاد مقاومت به انسولین نقش دارند. افزایش محتوای آنها همچنین در عضلات نشان داده شده است. اختلال در متابولیسم چربی به قدری قابل توجه است که از اصطلاح دیابت ملید- لیپیدوس برای مراجعه به این نوع دیابت استفاده می شود.
به گفته برخی از متخصصان ، نقض متابولیسم چربی در درجه اول است ، در حالی که عدم موفقیت در هموستاز گلوکز بار دوم رخ می دهد ، بنابراین اصطلاح "دیابت لیپیدوس" معرفی شد. همچنین ، چرخه رندل (نسبت چربی و اکسیداسیون گلوکز) در رابطه با پاتوژنز مقاومت به انسولین هنوز مورد بحث قرار می گیرد ، اگرچه به احتمال زیاد در انسان به همان روشی که در حیوانات آزمایشی وجود دارد ، کار نمی کند.
اما بدون شک این واقعیت که مسیرهای متابولیکی گلوکز و چربی بسیار نزدیک است. اخیراً نشان داده شده است که اسیدهای چرب آزاد وارد سلولهای عضلانی می شوند که در مرحله اول آنها تولید گونه های اکسیژن فعال را فعال می کنند و ثانیاً با فعال کردن پروتئین کیناز C منجر به فسفوریلاسیون غیر طبیعی بستر گیرنده انسولین می شوند که در طی آن فسفوریلاسیون سرین و ترئونین فسفوریلاسیون تیروزین طبیعی را مسدود می کند.
این امر منجر به مهار آبشار سیگنالینگ از جمله کاهش حمل و نقل گلوکز به سلول ها می شود. از این منظر ، با دیابت نوع 2 ، اختلالات متابولیک باید بسیار عمیق تر از یک ناهنجاری ساده در تنظیم سطح گلوکز در نظر گرفته شود. قرار گرفتن در معرض طولانی مدت در سلولهای b با افزایش غلظت لیپیدها باعث ایجاد اثر سمی (یعنی لیپوتوکسیک) می شود که با کاهش ترشح انسولین تجویز می شود.
به طور مشابه ، سطح گلوکز مزمن باعث ایجاد پاسخ بدتر از سلول B (اثر سمی گلوکز) می شود. هر دو اثر متعاقباً ترکیب می شوند و روی بافت هدف محیطی تأثیر می گذارند ، جایی که عملکرد انسولین را بدتر می کند و در نتیجه باعث کاهش مصرف گلوکز می شود. نمودار به طور همزمان لیپوتوکسیسیته اولیه در پیشرفت هایپرگلیسمی را نشان می دهد.
از نظر پویایی روند ، باید توجه داشت که دیابت نوع 2 یک بیماری پیشرونده است که منجر به تعمیق تدریجی (شتاب) ترشح انسولین و عملکرد آن ، با اختلالات بعدی متابولیک و اندام می شود.