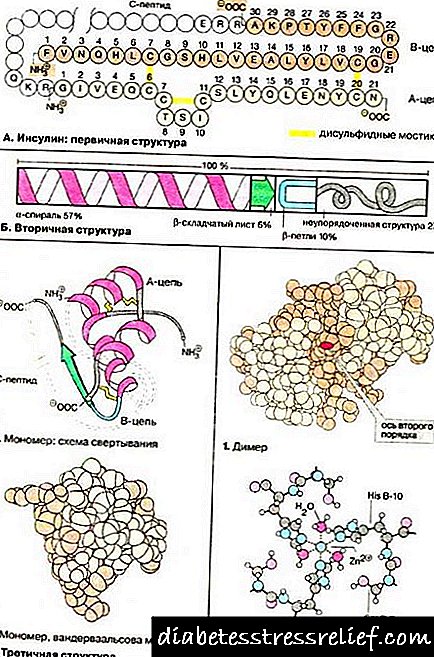
پیشگیری از بیماری های قلبی عروقی در دیابت
مواد دومین کنگره دیابت همه روسی
دیابت و بیماریهای قلبی و عروقی: وضعیت مشکل
من پدربزرگها ، م.و. شستاکووا
دیابت نوع 2 (DM 2) در بین مشکلات علوم پزشکی و مراقبت های بهداشتی در ردیف اول قرار دارد. این بیماری ، با سرعت "همه گیر" گسترش می یابد ، سلامت جمعیت تقریباً در همه کشورها و سنین مختلف را تضعیف می کند. اپیدمیولوژیست های سازمان بهداشت جهانی (WHO) پیش بینی می کنند که در طی بیش از 20 سال (تا سال 2025) تعداد مبتلایان به دیابت نوع 2 به دو برابر و بیش از 300 میلیون نفر برسد.
دیابت قندی یک مدل کلاسیک از بیماری میکرو و ماکرووواسکولار است که در بروز عوارض معمولی این بیماری بروز می کند: رتینوپاتی دیابتی در 80-90٪ بیماران ، نفروپاتی دیابتی در 35-40٪. آترواسکلروز عروق اصلی (قلب ، مغز ، اندام تحتانی) در دهه 70؟ بیمار چنین ضایعه در مقیاس بزرگ از کل بستر عروقی با هیچ بیماری دیگر (ایمنی یا طبیعت دیگر) رخ نمی دهد. علت اصلی ناتوانی بالا و مرگ و میر در بیماران مبتلا به دیابت نوع 2 آسیب به سیستم قلبی عروقی - سکته قلبی ، نارسایی قلبی ، سکته مغزی است. براساس ثبت احوال بیماران دیابتی در فدراسیون روسیه | 2 ، میزان مرگ و میر بیماران دیابتی 2 ناشی از انفارکتوس میوکارد و نارسایی قلبی حدود 60٪ است. که همزمان با آمارهای جهانی 8 | است ، مرگ و میر سکته مغزی 1.5 برابر بیشتر از جهان است (به ترتیب 17٪ و 12٪) 2. 8. با دیابت نوع 2 ، میزان پیشرفت پاتولوژی قلبی عروقی در مقایسه با افراد فاقد دیابت 3-4 برابر بیشتر است. . من یک مطالعه آینده نگر در مورد جمعیت زیادی از بیماران مبتلا به دیابت نوع 2 در فنلاند انجام داد. خطر مرگ و میر قلبی عروقی در بیماران مبتلا به دیابت نوع 2 بدون بیماری قلبی عروق کرونر (CHD). همانند افراد فاقد دیابت که به انفارکتوس میوکارد مبتلا بودند 7 | دلیل چنین تمایل زیاد بیماران دیابتی به آسیب شناسی سیستم قلبی عروقی چیست؟ برای پاسخ به این سؤال ، لازم است عوامل خطر احتمالی برای ایجاد آترواسکلروز در بیماران مبتلا به دیابت مورد بررسی قرار گیرد. این عوامل به طور شرطی می توانند به موارد غیر اختصاصی تقسیم شوند ، که می تواند در هر فرد مبتلا به یا بدون دیابت 2 و خاص اتفاق بیفتد ، که فقط در بیماران مبتلا به دیابت تشخیص داده می شود (جدول 1).
عوامل غیر اختصاصی ذکر شده در دیابت قشر 2 در مقایسه با آن ، میزان آتروژنی بیشتری دارند
مرکز علمی غدد درون ریز GU 1 (راهنمایی - Acad. RAMS II. پدربزرگها) RAMI ، مسکو I
عوامل خطر غیر اختصاصی در بروز بیماری های قلبی عروقی
• فشار خون شریانی • دیس لیپیدمی • چاقی • سیگار کشیدن • هیپودینامین • سالمندان • مرد • یائسگی • بار ارثی بیماری ایسکمیک قلب
با افرادی که تحمل نرمال گلوکز دارند. طبق تحقیقات МЯР1Т. با درجه یکسان در افزایش فشار خون سیستولیک ، مرگ و میر ناشی از عوارض قلبی عروقی در بیماران مبتلا به دیابت نوع 2 2-3 برابر بیشتر از افراد فاقد دیابت است. در همان مطالعه مشخص شد که با شدت برابر فشار خون بالا ، میزان مرگ و میر قلبی عروقی 2-4 برابر بیشتر از افراد فاقد دیابت است. سرانجام ، با ترکیبی از سه عامل خطر (فشار خون بالا ، فشار خون بالا و سیگار کشیدن) ، باز هم ، مرگ و میر در بیماران مبتلا به دیابت نوع 2 2-3 برابر بیشتر از افراد فاقد دیابت است.
براساس داده های به دست آمده می توان نتیجه گرفت. عوامل خطر غیر خاص برای آتروژنز به تنهایی نمی تواند چنین میزان مرگ و میر بالا در دیابت را توضیح دهد. ظاهراً دیابت قارچ فاكتورهای خطر دیگری (خاص) را به همراه دارد كه تأثیر منفی مستقیمی در سیستم قلبی عروقی دارند یا باعث افزایش آتروژنیكی عوامل خطر غیر اختصاصی می شوند. مخصوص
عوامل خطر خاص آتروژنز در دیابت نوع 2 عبارتند از: هایپرگلیسمی: هایپرینسولینمی ، مقاومت به انسولین.
قند خون به عنوان یک عامل خطر برای آتروژنز در دیابت نوع 2
در مطالعه iCROB ، رابطه مستقیمی بین کیفیت جبران سوخت و ساز بدن کربوهیدرات (HbA1c) و بروز عوارض میکرو و ماکرووواسکولار T2DM مشاهده شد. هرچه کنترل متابولیک بدتر باشد ، فراوانی عوارض عروقی بیشتر می شود.
پردازش آماری مواد به دست آمده در مطالعه ICR05 نشان داد که تغییر در HbA1c به میزان 1 نقطه (از 8 به 1٪) با تغییر قابل توجه در فراوانی توسعه میکروآنژیوپاتی ها (رتینوپاتی ، نفروپاتی) همراه است ، اما تغییر غیرقابل اطمینان در فرکانس توسعه انفارکتوس میوکارد (جدول 2) .
تأثیر کیفیت جبران سوخت و ساز بدن از کربوهیدرات بر فراوانی رشد میکرو و ماکروآنژیوپاتی در دیابت نوع 2 (طبق ICRB)
عوارض کاهش یافته است NYALs1٪ | NYAL ها افزایش یافته است 1٪ |
میکروآنژیوپاتی 25٪ 37٪
انفارکتوس میوکارد 16٪ (ND) 1 4٪
ND - غیر قابل اعتماد (P> 0.05).
یک وضعیت متناقض ایجاد می شود: افزایش سطح HbA1c منجر به افزایش قابل توجه فرکانس انفارکتوس میوکارد می شود ، اما کاهش محتوای HbA1c با کاهش چشمگیر آسیب شناسی قلبی عروقی همراه نیست. دلیل این امر کاملاً مشخص نیست. چندین توضیح قابل ارائه است.
1. رسیدن به سطح HbA1c = 7٪ نشانه ای از جبران کافی کربن نیست
شکل 2. هایپرگلیسمی و خطر عوارض عروقی دیابت.
تبادل آب به منظور کاهش سرعت پیشرفت آترواسکلروز.
2. کاهش سطح HbAlc به 7٪ به معنای عادی سازی سایر شاخص های متابولیسم کربوهیدرات - گلیسمی ناشتا و / یا گلیسمی بعد از خوردن غذا نیست ، که می تواند تأثیر مستقلی مستقل در پیشرفت آترواسکلروز داشته باشد.
3. عادی سازی تنها متابولیسم کربوهیدرات با دیس لیپیدمی مداوم و فشار خون شریانی به وضوح برای کاهش خطر آتروژنز کافی نیست.
فرضیه اول توسط داده هایی در مورد آن پشتیبانی می شود. عوارض ماکرووواسکولار با مقادیر HbAlc بسیار کمتر از 1٪ شروع می شود. بنابراین در افراد مبتلا به اختلال تحمل گلوکز (NTG) با مقادیر HbAlc نمی توانم آنچه را که شما نیاز دارید پیدا کنید؟ خدمات انتخاب ادبیات را امتحان کنید.
HbAlc در دامنه 7٪ ، در حدود 11٪ از بیماران دارای قند خون پس از پرندیاک بیش از 10 میلی مول در لیتر هستند ، که خطر بالایی از بروز عوارض قلبی عروقی را به همراه دارد. براساس داده های حاصل از مطالعات تجربی و بالینی. می توان فرض کرد که برای جلوگیری از بیماری های قلبی عروقی در دیابت نوع 2 ، لازم است نه تنها قند خون ناشتا و سطح HbAlc کنترل شود ، بلکه قله های قند خون بعد از غذا نیز از بین برود.
اخیراً مواد مخدر (دبیران) ظاهر شده است. قادر به سرعت (در عرض چند دقیقه یا ثانیه) مرحله اول ترشح انسولین را در پاسخ به دریافت تحریک کنید. این داروها شامل رپاگلینید (نوونورم) ، مشتق اسید بنزوئیک اسید ، و ناتگلینید (Starlix) ، مشتق D- فنیل آلانین است. مزیت این داروها اتصال سریع و برگشت پذیر آنها به گیرنده های روی سطح (3 سلول لوزالمعده است .این یک تحریک کوتاه مدت از ترشح انسولین را فراهم می کند ، که فقط در زمان خوردن غذا عمل می کند) نیمه عمر سریع داروها از خطر ابتلا به شرایط هیپوگلیسمی جلوگیری می کند.
فرضیه تأثیر آتروژنیک قند خون بعد از مصرف می تواند فقط در کارآزمایی های تصادفی آینده نگر مورد آزمایش قرار گیرد. در نوامبر 2001 ، یک مطالعه بزرگ بین المللی "NAVIGATOR" آغاز شد ، هدف از این مطالعه بررسی نقش پیشگیری از ناتگلینید در پیشرفت بیماری های قلبی و عروقی در مبتلایان به اختلال در تحمل گلوکز است. مدت زمان مطالعه 6 سال خواهد بود.
هایپرینسولینمی به عنوان یک عامل خطر برای آتروژنز در دیابت نوع 2
هایپرینسولینمی ناگزیر همراه با توسعه دیابت نوع 2 به عنوان یک واکنش جبرانی برای غلبه بر مقاومت به انسولین (IR) بافت های محیطی است. شواهد بالینی کمی وجود دارد که نشان می دهد ، هایپرینسولینمی یک عامل خطر مستقل برای پیشرفت بیماری عروق کرونر در افراد فاقد دیابت نوع 2 است: مطالعات آینده نگر پاریس (حدود 7000 مورد معاینه) ، بوسلتون (بیش از 1000
تحقیق) و پلیس هلسینکی (982 مورد بررسی قرار گرفت) (متاآنالیز B. Balck). بنابراین یک مطالعه در پاریس ارتباط مستقیمی بین غلظت انسولین پلاسما ناشتا و خطر مرگ کرونر مشاهده کرد.
در سال های اخیر ، رابطه ای مشابه برای بیمارانی که در حال حاضر مبتلا به دیابت 2 هستند ، مشخص شده است. یک توجیه آزمایشی برای این داده ها وجود دارد. کار R. Stout در دهه 80 و K. Naruse در سالهای اخیر نشان می دهد که انسولین تأثیر آتروژنیکی مستقیمی بر دیواره رگهای خونی دارد و باعث تکثیر و مهاجرت سلولهای عضله صاف ، سنتز لیپیدها در سلولهای عضله صاف ، تکثیر فیبروبلاستها و فعال شدن انعقاد می شود. سیستم خون ، کاهش فعالیت فیبرینولیز. بنابراین ، هایپرینسولینمی مانند افراد در رشد و پیشرفت آترواسکلروز نقش مهمی دارد. مستعد ابتلا به دیابت است. و در بیماران مبتلا به دیابت نوع 2
مقاومت به انسولین (IR) به عنوان یک عامل خطر برای آتروژنز در دیابت نوع 2
در سال 1988 ، G. Reaven اولین نفری بود که نقش IR را در پاتوژنز کل یک گروه از اختلالات متابولیکی از جمله اختلال در تحمل گلوکز ، دیس لیپیدمی ، چاقی ، فشار خون شریانی مطرح کرد و آنها را با اصطلاح "سندرم متابولیک" ترکیب کرد. در سال های بعد ، مفهوم سندرم متابولیک گسترش یافته و با اختلالات سیستم انعقادی و فیبرینوز ، هایپراوریسمی ، اختلال عملکرد اندوتلیال ، میکروآلبومینوری و سایر تغییرات سیستمیک تکمیل شد. بدون استثنا ، تمام مؤلفه های موجود در مفهوم "سندرم متابولیک" ، که مبتنی بر IR است. عوامل خطر برای ایجاد آترواسکلروز هستند (نمودار را ببینید).
سندرم متابولیک (Reaven G.) "
تحمل کربن آشفته
37-57 57-79 80-108 و> 109
انسولین پلاسما. mmol / l
شکل 3. اتصال مرگ و میر کرونری و سطح انسولین پلاسما.
به عنوان یک قاعده ، در آزمایشات بالینی ، IR به طور غیرمستقیم از نظر سطح انسولین در پلاسمای خون تعیین می شود ، با توجه به اینکه پرفشاری خون برابر است با IR. در ضمن دقیق ترین روشها برای تشخیص IR محاسبه حساسیت بافتی به انسولین در گیره هایپرژین سولینمیک اوگلیسمی یا در طی تست تحمل گلوکز داخل وریدی (IV TSH) است. با این وجود ، کار بسیار کمی وجود دارد که در آن رابطه بین IR (با روش دقیق اندازه گیری می شود) و خطر ابتلا به بیماری های قلبی عروقی بررسی شده است.
به تازگی مطالعه IRAS (مطالعه آترواسکلروز مقاومت به انسولین) را انجام داده است ، که هدف آن ارزیابی رابطه بین IR (همانطور که توسط iv TSH تعیین می شود) و عوامل خطر قلبی عروقی در جمعیت افراد فاقد دیابت و بیماران مبتلا به دیابت 2 6 | به عنوان نشانگر ضایعات عروقی آترواسکلروتیک ، ضخامت دیواره شریان کاروتید اندازه گیری شد. این مطالعه رابطه روشن بین درجه IR و شدت چاقی شکم ، آتروژن بودن طیف چربی خون ، فعال شدن سیستم انعقادی و ضخامت دیواره شریان کاروتید مانند افراد بدون دیابت را نشان داد. و در بیماران مبتلا به دیابت نوع 2 با روش های محاسبه نشان داده شد که برای هر 1 واحد IR ، ضخامت دیواره شریان کاروتید 30 میکرومتر 9 افزایش می یابد).
با توجه به نقش بدون شک IR در توسعه آسیب شناسی قلبی عروقی ، می توان فرض کرد که از بین بردن IR تأثیر پیشگیری بر توسعه عوارض آترواسکلروتیک در دیابت 2 خواهد داشت.
تا همین اواخر ، تنها دارویی با هدف کاهش IR (عمدتا بافت کبد) متفورمین از گروه bigu-anide بود. با این حال ، در اواخر دهه 90 ، گروه جدیدی از داروها ظاهر شدند که می توانند IR بافت های عضلانی و چربی را کاهش دهند - تیازولیدین دیون (گلیتازون). این داروها روی گیرنده های هسته سلول (گیرنده های PPARy) عمل می کنند. در نتیجه ، بیان ژنهای مسئول متابولیسم گلوکز و لیپیدها در اهداف هدف CT افزایش می یابد. به طور خاص ، فعالیت انتقال دهنده های گلوکز در بافت (GLUT-1 و GLUT-4) افزایش می یابد. گلوکوکینازها ، لیپوپروتئین لیپازها و سایر آنزیم ها. در حال حاضر ، دو دارو از این گروه ثبت شده است و به طور فعال در معالجه بیماران مبتلا به دیابت نوع 2 استفاده می شود: pi-oglitazone (Actos) و rosiglitazone (Avandia). سؤال این است که آیا این داروها می توانند اثرات پیشگیری کننده در ایجاد بیماری های قلبی عروقی در دیابت نوع 2 داشته باشند - هنوز هم باز است. پاسخ به آزمایشات بالینی مطابق با کلیه قوانین پزشکی مبتنی بر شواهد نیاز دارد.
در سال 2002 ، یک مطالعه جدید بین المللی تحت کنترل ، DREAM ، آغاز شد که هدف آن بررسی تأثیر پیشگیری از روزیگلیتازون در بیماران مبتلا به اختلال تحمل گلوکز در رابطه با خطر ابتلا به دیابت نوع 2 و بیماری های قلبی و عروقی است. برنامه ریزی شده است که نتایج پس از 5 سال درمان ارزیابی شود.
ویژگی های آسیب شناسی سیستم قلبی عروقی در دیابت
دیابت قندی خود را در مسیر بالینی بیماریهای قلبی عروقی قرار داده و تشخیص و درمان آنها را پیچیده می کند. ویژگی های بالینی آسیب شناسی عروق کرونر در دیابت نوع 2 عبارتند از:
• همان بسامد ابتلا به بیماری عروق کرونر در افراد هر دو جنس: با دیابت ، زنان از ابتلا به آترواسکلروز عروق کرونر محافظت طبیعی خود را از دست می دهند:
• فرکانس بالای اشکال بدون درد (بی صدا) از نارسایی مزمن و حاد عروق کرونر ، که منجر به خطر بالای مرگ ناگهانی می شود. علت اشکال بدون درد انفارکتوس میوکارد به دلیل ایجاد نوروپاتی دیابتی ، نقض داخلی شدن عضله قلب قلمداد می شود ،
• فرکانس بالای عوارض بعد از انفارکتوس: شوک کاردیوژنیک ، نارسایی احتقانی قلب ، آریتمی قلبی ،
• مرگ و میر بالای انفارکتوس:
• اثر کم داروهای نیترو در معالجه بیماری عروق کرونر قلب.
مشکل در تشخیص بیماری عروق کرونر قلب در دیابت ، لزوم غربالگری فعال پاتولوژی قلب در بیماران مبتلا به دیابت نوع 2 در گروههای پرخطر ، حتی در صورت عدم وجود علائم بالینی را نشان می دهد. تشخیص بیماری عروق کرونر قلب باید براساس روشهای معاینه زیر باشد.
روشهای اجباری: نوار قلب در حالت استراحت و بعد از ورزش: اشعه ایکس قفسه سینه (برای تعیین اندازه قلب).
روش های اضافی (در یک بیمارستان قلب و عروق یا مجهز): نظارت بر ECG هولتر: ارگومتری دوچرخه ، اکوکاردیوگرافی ، اکوکاردیوگرافی استرس ، آنژیوگرافی عروق کرونر ، بطن شناسی ، اسکنگرافی میوکارد.
اصول درمان بیماری های قلبی عروقی در بیماران مبتلا به دیابت نوع 2
اصول درمان بیماری عروق کرونر قلب در دیابت نوع 2 مبتنی بر اصلاح عوامل خطر خاص و غیر اختصاصی است: هایپرگلیسمی و مقاومت به انسولین ، فشار خون شریانی ، دیس لیپیدمی. اختلالات سیستم انعقادی یک مؤلفه اجباری در درمان IHD و پیشگیری از ترومبوز استفاده از آسپرین در دوزهای کوچک است. اگر دارو درمانی بی اثر باشد ، درمان جراحی بیماری عروق کرونر قلب توصیه می شود - قرارگیری استنت ، پیوند بای پس عروق کرونر.
درمان موثر بیماری های قلبی عروقی در دیابت تنها با کنترل یکپارچه همه عوامل خطر امکان پذیر است. مطابق با "استانداردهای ملی برای مراقبت از بیماران دیابتی". براساس توصیه های بین المللی ، اهداف اصلی در درمان بیماران دیابت نوع 2 عبارتند از: تثبیت متابولیسم کربوهیدرات و نگهداری از شاخص های HbAlc. آیا نمی توانم آنچه را که شما نیاز دارید پیدا کنید؟ خدمات انتخاب ادبیات را امتحان کنید.
تغذیه و HLS برای دیابت
سبک زندگی سالم (HLS) یک عامل مهم در پیشگیری و درمان دیابت است.
تغییر سبک زندگی:
- می تواند از ابتلا به دیابت در افرادی که خطر ابتلا به دیابت نوع 2 را افزایش می دهند ، جلوگیری کند ،
- خطر عوارض دیابت را در بیماران دیابتی کاهش می دهد.
در رژیم غذایی باید غالب شود:
- میوه ، سبزیجات ،
- غلات کامل
- منابع کم چربی پروتئین (گوشت کم چربی ، حبوبات) ،
- فیبر رژیم غذایی.
بیمار برای افزایش فعالیت بدنی باید روشهای قابل قبولی پیدا کند. ورزش هوازی و مقاومت را با هم ترکیب کنید.

تمام تلاش خود را برای ترک سیگار انجام دهید ، که خطر ابتلا به بیماری های قلبی عروقی و مرگ زودرس را دو چندان می کند.
خطر قلبی عروقی
با شروع زودرس دیابت ، بیماران عوارض بیشتری ایجاد می کنند. وجود هر دو بیماری کرونر قلب و دیابت خطر عروق را به شدت افزایش می دهد و امید به زندگی را کاهش می دهد.
اگر دیابت در افراد زیر 40 سال تشخیص داده شود ، به منظور کاهش کلسترول سریعاً به استاتین توصیه می شود. این به شما امکان می دهد تا خطر عروقی بالا به تأخیر بیفتد.
در بیمارانی که در سنین 40 تا 50 سال قرار دارند ، در موارد کم خطر 10 ساله (غیر سیگاری ها ، فشار خون طبیعی و لیپیدها) مطابق تصمیم پزشک ، استاتین فقط در موارد نادر قابل تجویز نیست.
کنترل قند خون
UKPDS (مطالعه دیابت آینده نگر بریتانیا) اهمیت نظارت دقیق بر میزان گلوکز خون (اهمیت حفظ قند در حد مطلوب) را اثبات کرد. داروی اصلی آن است متفورمین، از آنجا که دارای بزرگترین پایگاه شواهد است.

مطالعات دیگر نشان داده اند که اهداف قند خون برای بیماران سالخورده مبتلا به دیابت طولانی مدت و در صورت ابتلا به بیماری های قلبی عروقی نباید سخت باشد ، زیرا این امر می تواند مرگ و میر قلبی عروقی را افزایش دهد.
داروی جدید empagliflozin (نام تجاری Jardins) ، که در سال 2014 به بازار عرضه شد ، برای درمان دیابت نوع 2 استفاده می شود. این دارو سطح HbA1c (هموگلوبین گلیکوزی شده) را به طور متوسط 0.4٪ ، وزن بدن 2.5 کیلوگرم و فشار خون را 4 میلی متر RT کاهش داد. هنر Empagliflozin مانع از جذب مجدد گلوکز در لولههای کلیوی از ادرار اولیه است. بنابراین ، empagliflozin باعث افزایش دفع گلوکز در ادرار می شود. مطالعات نشان می دهد که empagliflozin مرگ و میر قلبی عروقی را 38٪ و مرگ و میر كلی را 32٪ كاهش می دهد ، بنابراین ، هنگامی كه بیمار دیابت و بیماری های قلبی عروقی را ترك می كند ، توصیه می شود كه زودتر درمان را شروع كنید empagliflozin. مکانیسم دقیق کاهش مرگ و میر کلی توسط این دارو هنوز در دست مطالعه است.
از سال 2014 ، داروی دیگری از این گروه در بازار غربی موجود است که باعث افزایش دفع گلوکز در ادرار می شود - dapagliflozin (نام تجاری Forsiga ، Forxiga). همچنین نتایج دلگرم کننده را نشان می دهد.

یادداشت نویسنده سایت. از تاریخ 16 آگوست 2018 ، در داروخانه های روسیه ، جاردینز و فورسیگا (قیمت 2500-2900 روبل) ، و همچنین Invokana (کانگلیفلوزین) در بلاروس فقط جاردینز فروخته می شود.
کنترل فشار خون
در بیماران مبتلا به دیابت نوع 2 ، فشار خون بالا از جمعیت عمومی شایع است.
در مورد دیابت ، نه تنها سطح گلوکز ، بلکه میزان فشار خون با کلسترول نیز باید کنترل دقیق داشته باشد. در تمام موارد ، صرف نظر از خطر قلبی عروقی ، رسیدن به مقادیر فشار خون هدف ضروری است:
- رسیدن به فشار خون بالا زیر 140 میلی متر جیوه هنر مرگ و میر کلی و خطر همه عوارض را کاهش می دهد ،
- رسیدن به فشار خون بالا زیر 130 میلی متر جیوه هنر خطر ابتلا به پروتئینوری (پروتئین در ادرار) ، رتینوپاتی و سکته مغزی را کاهش می دهد ، اما به دلیل افزایش فراوانی عوارض ناشی از فشار خون پایین ، مرگ و میر کلی را تحت تأثیر قرار نمی دهد. بنابراین ، در افراد مسن تر از 80 سال ، فشار خون بالا تا 150 میلی متر جیوه مجاز است. در صورت بروز مشکلات جدی در کلیه ها ، هنر.
از مزایای کاهش فشار خون است با دیابت:
- کاهش خطر قلبی عروقی عوارضسکته مغزی ، نارسایی قلبی ،
- کاهش خطر رتینوپاتی (آسیب شبکیه ، که هم با فشار خون بالا و هم دیابت رخ می دهد) ،
- خطر ابتلا و پیشرفت را کاهش می دهد آلبومینوریا (پروتئین آلبومین در ادرار ، این یک عارضه شایع دیابت است) و نارسایی کلیه ،
- افول خطر مرگ از هر دلیلی
ممنون اثر محافظ ثابت شده در رابطه با کلیه ها ، یک داروی از هر گروه باید در درمان فشار خون شریانی در دیابت قند گنجانده شود:
- مهارکننده های ACE (آنزیم تبدیل کننده آنژیوتانسین): lisinopril ، perindopril و دیگران
- مسدود کننده های گیرنده آنژیوتانسین II: losartan ، candesartan ، irbesartan و دیگران
درمان اختلالات متابولیسم چربی
در صورت ابتلا به بیماری های قلبی عروقی یا بیماری مزمن کلیه ، سطح لیپید مورد نظر در بیماران مبتلا به دیابت نوع 2 به دلیل خطر قلبی عروقی بالا باید سخت تر باشد. با این حال ، برای افراد دیابتی بالای 85 سال ، درمان باید با احتیاط بیشتری انجام شود (کمتر تهاجمی) ، زیرا دوز بالای دارو می تواند به جای افزایش امید به زندگی ، خطر عوارض جانبی را که بیمار از آن می میرد ، افزایش دهد.
در بیماران مبتلا به دیابت ، خطر قلبی عروقی به میزان قابل توجهی پایین می آید استاتین یا ترکیبی از استاتین با ezetimibe. مهار کننده های PCSK9 (evolokumab، نام تجاری Repat ، alirocoumab، نام تجاری Praluent) ، که آنتی بادی های مونوکلونال گران قیمت هستند ، به طور موثر کلسترول LDL را کاهش می دهند ، اما هنوز مشخص نیست که چگونه آنها بر خطر کلی مرگ تأثیر می گذارند (مطالعات در حال انجام است).
دیابت نوع 2 به طور معمول افزایش می یابد تری گلیسیرید (اسیدهای چرب) در خون ضمن پایین آوردن کلسترول HDL (کلسترول مفید). با این حال ، تعیین فیبرات ، که هر دو شاخص را بهبود می بخشد ، در حال حاضر توصیه نمی شود ، زیرا شواهد کافی در مورد فواید آنها وجود ندارد.
کاهش خطر ترومبوز عروقی
در بیماران مبتلا به دیابت نوع 1 و نوع 2 ، انعقاد خون افزایش می یابد. ما به ضد پلاکت درمانی نیاز داریم (کاهش انعقاد خون).
در صورت وجود بیماری ایسکمیک قلبی یا آترواسکلروز عروق مغزی ، ضد پلاکت درمانی (عمدتا مصرف آسپرین) خطر عوارض قلبی عروقی را تا 25٪ کاهش داده است (داده های متاآنالیز). با این حال ، در بیماران فاقد بیماری قلبی عروقی ، آسپیرین تأثیر معنی داری بر میزان مرگ و میر قلبی و عروقی و کلی آن (به دلیل افزایش اندک در خونریزی ، که برابر با سود بسیار کمی از آسپرین در چنین بیمارانی بود) نیست. تحقیقات در حال انجام است.
میکروآلبومینوری
میکروآلبومینوری - دفع 30 تا 300 میلی گرم آلبومین با ادرار در روز. این نشانه ای از این است نفروپاتی دیابتی (آسیب کلیه) به طور معمول ، دفع (دفع) پروتئین های آلبومین در ادرار از 30 میلی گرم در روز تجاوز نمی کند.
آلبومینوریا (دفع ادرار بیش از 300 میلی گرم آلبومین در روز) اغلب با مفهوم ترکیب می شود پروتئینوری (هر پروتئین در ادرار) ، زیرا با افزایش دفع پروتئین در ادرار ، انتخابی (ویژگی) آن از بین می رود (درصد آلبومین کاهش می یابد). پروتئینوریایی از آسیب های کلیوی موجود است.
در بیماران دیابتی و فشار خون بالا حتی آلبومینوری حداقل عوارض قلبی و عروقی در آینده را پیش بینی می کند.
بهترین روش برای اندازه گیری آلبومینوری و پروتئینوری چیست؟
برای تعیین غلظت پروتئین در ادرار ، همیشه جمع آوری ادرار در 24 ساعت قبل لازم بود. اما مطالعات نشان داده است که دستیابی به یک نتیجه دقیق دشوار است: بیماران به دلایل مختلف اغلب روش جمع آوری ادرار را نقض می کنند و برخی از افراد سالم نیز به اصطلاح مبتلا هستند. پروتئینوریای ارتوستاتیک (دفع شدید پروتئین در ادرار هنگام ایستادن سوژه). یک مشکل دیگر برای تشخیص پروتئینوریای این است که در ادرار غلیظ میزان پروتئین بیشتر است و در ادرار رقیق شده (به عنوان مثال بعد از مصرف هندوانه) کمتر است.
اکنون توصیه می شود در ادرار اندازه گیری شود نسبت پروتئین با کراتینین در ادرار ، نام انگلیسی است UPC (پروتئین ادرار: نسبت کراتینین). UPC هرگز به میزان و غلظت / رقیق شدن ادرار بستگی ندارد. بهتر است میزان پروتئین / کراتینین در ادرار را با میانگین بخش ادرار اول صبح اندازه گیری کنید ، در این صورت پروتئینوری اورتوستاتیک احتمالی نمی تواند در نتیجه تأثیر بگذارد. اگر ادرار صبحگاهی در دسترس نباشد ، اندازه گیری هر بخشی از ادرار مجاز است.
اثبات شده است رابطه مستقیم بین مرگ و میر قلبی عروقی / کل و نسبت پروتئین / کراتینین در ادرار - سایپرز ، باشگاه دانش
حدود پروتئین / کراتینین ادرار (UPC) تقریبی:
- زیر 10 میلی گرم در گرم ، یعنی کمتر از 10 میلی گرم پروتئین به ازای هر 1 گرم کراتینین (زیر 1 میلی گرم در میلیمول) - مطلوب ، معمولی برای سنین جوانی ،
- زیر 30 میلی گرم در گرم (زیر 3 میلی گرم در میلیمول) - هنجار برای همه ،
- 30-300 میلی گرم در گرم (3-30 میلی گرم در میلی متر) - میکروآلبومینوری (افزایش متوسط) ،
- بیش از 300 میلی گرم در گرم - ماکرو آلبومینوری ، آلبومینوری ، پروتئینوری ("افزایش شدید").
بیماران مبتلا به میکروآلبومینوری باید از مهار کننده ACE تجویز شوند (perindopril ، lisinopril و همکاران) یا مسدود کننده گیرنده آنژیوتانسین II (losartan ، candesartan و غیره) هرچه از سطح اولیه فشار خون
نکته اصلی در درمان دیابت نوع 2
- اجزای اصلی درمان:
- تغییر سبک زندگی +
- طولانی مدت تغییر تغذیه +
- افزایش فعالیت بدنی +
- کنترل وزن بدن.
- شدید کنترل گلوکز با دیابت خطر عوارض عروقی را کاهش می دهد. با این حال ، کنترل باید در بیماران مسن ، ناتوان و بیمار به شدت کنترل شود.
- هدف BP زیر 140 میلی متر جیوه هنر خطر عوارض عروقی را کاهش می دهد. در برخی از بیماران ، لازم است فشار خون زیر 130 میلی متر جیوه تلاش شود ، که این خطر را کاهش می دهد سکته مغزی ، رتینوپانیا و آلبومینوریا.
- توصیه می شود همه بیماران مبتلا به دیابت بالای 40 سال مصرف کنند استاتین برای کاهش خطر بیماری قلبی عروقی در صورت وجود عوامل خطر متعدد ، استاتین برای بیماران جوانتر از 40 سال تجویز می شود.
- مهار کننده های حمل کننده گلوکز وابسته به سدیم نوع 2 (empagliflozin و دیگران) به طور قابل توجهی مرگ و میر قلبی عروقی و کلی را بدون عوارض جانبی جدی کاهش می دهد. برای استفاده در بیماران مبتلا به دیابت نوع 2 با بیماری های قلبی عروقی توصیه می شود.
ویژگی های درمان دیابت نوع 1
دیابت نوع 1 به دلیل عدم ترشح هورمون ایجاد می شود انسولین، که در اثر مرگ سلولهای لوزالمعده مربوطه در اثر التهاب خود ایمنی ایجاد می شود. متوسط سن شروع دیابت نوع 1 14 سال است ، اگرچه ممکن است در هر سنی از جمله در بزرگسالان رخ دهد (به دیابت خود ایمنی نهفته در بزرگسالان مراجعه کنید).
دیابت نوع یک خطر ابتلا به قلب و عروق را در مردان 2.3 برابر و در زنان 3 بار افزایش می دهد. در بیماران با کنترل ضعیف قند (سطح هموگلوبین گلیکوزی شده بالاتر از 9.7٪) ، خطر قلبی عروقی 10 برابر بیشتر است. بیشترین خطر مرگ با مشاهده شد نفروپاتی دیابتی (آسیب کلیه) ، با این حال رتینوپاتی پرولیفراتیو (ضایعه دیابتی شبکیه دیابتی) و نوروپاتی اتونوم (آسیب به سیستم عصبی اتونوم) نیز خطر را افزایش می دهد.
یک مطالعه طولانی مدت در مورد DCCT (آزمایش کنترل و عوارض دیابت) ثابت کرد که با نظارت دقیق بر روی میزان گلوکز در دیابت نوع 1 ، مرگ و میر از همه دلایل کاهش می یابد. مقدار هدف هموگلوبین گلیکوزی شده (HbA1c) برای درمان طولانی مدت است از 6.5 تا 7.5٪.
مطالعه ای که توسط محققان درمان کلسترول انجام شد نشان داد که مصرف استاتین برای کاهش چربی خون در دیابت نوع 1 و دیابت نوع 2 به همان اندازه مؤثر است.
استاتین ها با دیابت نوع 1 باید موارد زیر تجویز شود:
- همه بیماران بالای 40 سال (استثناء فقط برای بیمارانی که سابقه کوتاهی از بیماری دیابت دارند و فقدان عوامل خطر وجود ندارد) ،
- بیماران جوانتر از 40 سال اگر در اندامهای هدف (نفروپاتی ، رتینوپاتی ، نوروپاتی) تأثیر داشته باشند یا چندین عامل خطر وجود داشته باشد.
در دیابت نوع 1 ، اهداف فشار خون هستند 130/80 میلی متر جیوه هنر استفاده از مهارکننده های ACE یا مسدود کننده های گیرنده آنژیوتانسین-II ، که از شکست عروق کوچک جلوگیری می کند ، به ویژه مؤثر است. مقادیر دقیق تر فشار خون (80 / 120-75 میلی متر جیوه) برای بیمارانی که مبتلا به دیابت نوع 1 زیر 40 سال هستند توصیه می شود. میکروآلبومینوری. در سنین بالاتر (75-65 سال) ، سطح فشار خون هدف ممکن است سخت تر باشد (بالای 140 میلی متر جیوه) برای جلوگیری از عوارض جانبی.
- توصیه می شود سطح هموگلوبین گلیکوزی شده (HbA1c) برای دیابت قندی - از 6.5 تا 7.5%,
- برای اکثر بیماران ، فشار خون هدف است 130/80 میلی متر جیوه هنر (برای بیماران جوانتر از 40 سال که دارای فاکتورهای خطر هستند ، و برای افراد مسن سختگیرانه تر ، استاندارد های دقیق تری لازم است).
وضعیت بدن در صورت وجود دیابت
گردش گلوکز اشباع نشده اشباع شده از طریق رگهای خونی باعث شکست آنها می شود.
بارزترین مشکلات بهداشتی برای بیماران دیابتی عبارتند از:

- رتینوپاتی. عملکرد بینایی مختل شده. این روند ممکن است مربوط به آسیب پذیری رگ های خونی در شبکیه چشم ،
- بیماری های سیستم دفع کننده. آنها همچنین می توانند به این دلیل ایجاد شوند که این اندامها به تعداد زیادی رگ خونی نفوذ می کنند. و از آنجا که آنها بسیار کوچک هستند و با افزایش شکنندگی مشخص می شوند ، بر این اساس ، در درجه اول رنج می برند ،
- پای دیابتی. این پدیده برای کلیه بیماران مبتلا به دیابت مشخص است و با اختلال در گردش خون قابل توجه عمدتا در اندام تحتانی مشخص می شود ، که باعث تحریک فرایندهای مختلف راکد می شود. در نتیجه این ممکن است گانگرن ظاهر شود (نکروز بافت های بدن انسان که علاوه بر این با پوسیدگی نیز همراه است) ،
- میکروآنژیوپاتی این بیماری قادر است عروق کرونر واقع در قلب را تحت تأثیر قرار داده و آن را با اکسیژن تغذیه کند.
چرا دیابت بیماری های سیستم قلبی عروقی را تحریک می کند؟




از آنجا که دیابت یک بیماری غدد درون ریز است ، در فرآیندهای مختلف متابولیکی که در بدن رخ می دهد ، تأثیر فوق العاده ای دارد.
عدم توانایی دریافت انرژی حیاتی از غذاهای دریافتی ، بدن را وادار می کند تا از ذخایر موجود پروتئین ها و چربی ها ، دوباره احیا کند و از آن استفاده کند. یک اختلال سوخت و ساز خطرناک بر قلب تأثیر می گذارد.
عضله قلبی کمبود قابل توجهی از انرژی تأمین شده توسط گلوکز را با استفاده از اسیدهای چرب به اصطلاح جبران می کند - اجزای تحت اکسید شده در سلول های بدن جمع می شوند ، که بر ساختار عضلات تأثیر می گذارد. با قرار گرفتن در معرض منظم و طولانی مدت آنها ، آسیب شناسی دیستروفی میوکارد دیابتی است. این بیماری بر عملکرد عضله قلب تأثیر منفی می گذارد ، که در درجه اول در اختلالات ریتم منعکس می شود - فیبریلاسیون دهلیزی رخ می دهد.
بیماری طولانی مدت به نام دیابت می تواند منجر به ایجاد یک آسیب شناسی به همان اندازه خطرناک - کاردیونوپاتی اتونوم دیابتی شود. غلظت بالای گلوکز در پلاسما خون می تواند منجر به آسیب دیدن اعصاب میوکارد شود. اولین موردی که عملکرد سیستم پاراسمپاتیک را بر عهده دارد ، که عامل کاهش ضربان قلب در دیابت است.

در نتیجه کاهش ضربان قلب ، علائم زیر ظاهر می شود:
- اختلالات ریتم ، تاکی کاردی و دیابت - پدیده هایی که اغلب با هم اتفاق می افتند ،
- روند تنفس بر تعداد انقباضات قلب تأثیر نمی گذارد و حتی با یک نفس کامل در بیماران ، این ضربان نیز کم نمی شود.
با پیشرفت بیشتر آسیب شناسی در قلب ، انتهای عصب سمپاتیک که وظیفه افزایش فرکانس ریتم را بر عهده دارد نیز رنج می برند.
برای ایجاد پاتولوژی قلب ، علائم فشار خون پایین مشخصه است:

- لکه های تیره جلوی چشمانم
- ضعف عمومی
- تاریکی شدید در چشم ها ،
- سرگیجه ناگهانی
به عنوان یک قاعده ، نوروپاتی قلبی خودمختار دیابتی ، تصویر کلی دوره ایسکمی قلبی را به طور قابل توجهی تغییر می دهد.
به عنوان مثال ، ممکن است یک بیمار در هنگام ابتلا به بیماری عروق کرونر قلب در دیابت قندی احساس ضعف عمومی و درد آنژین نداشته باشد. او حتی بدون درد زیاد دچار انفارکتوس میوکارد می شود.
این پدیده برای بدن انسان بسیار نامطلوب است ، زیرا بیمار بدون احساس مشکلات می تواند خیلی دیر به دنبال مراقبت فوری پزشکی باشد. در هنگام شکست اعصاب سمپاتیک ، خطر ایست قلبی ناگهانی از جمله در هنگام تزریق بی حسی در حین عمل افزایش می یابد.
با دیابت نوع 2 ، آنژین صدری اغلب به نظر می رسد. برای از بین بردن آنژین صدری ، شنت زدن و استنت برای دیابت نوع 2 استفاده می شود. نظارت بر وضعیت بهداشتی بسیار مهم است تا تماس با متخصصان دچار کمبود نشوند.
عوامل خطر

همانطور که می دانید قلب مبتلا به دیابت نوع 2 در معرض خطر بزرگی است.
خطر بروز رگ های خونی در صورت وجود عادات بد (بخصوص سیگار کشیدن) ، تغذیه نامناسب ، سبک زندگی بی تحرک ، استرس مداوم و پوندهای اضافی افزایش می یابد.
تأثیرات منفی افسردگی و احساسات منفی بر ابتلا به دیابت به مدت طولانی توسط متخصصان پزشکی تأیید شده است.
گروه خطر دیگری شامل افراد چاق است. کمتر کسی متوجه می شود که اضافه وزن می تواند منجر به مرگ زودرس شود. حتی با چاقی متوسط ، امید به زندگی تا چند سال کاهش می یابد. فراموش نکنید که بیشترین تعداد مرگ و میرها مربوط به کار ناکافی قلب و عروق خونی - عمدتاً با سکته های قلبی و سکته مغزی است.

پوندهای اضافی چه تاثیری بر بدن دارند
- سندرم متابولیک ، در صورت وجود درصد چربی احشایی (افزایش وزن بدن در شکم) ، و مقاومت به انسولین رخ می دهد ،
- در پلاسما خون ، درصد چربی "بد" افزایش می یابد ، که باعث بروز آترواسکلروز رگ های خونی و ایسکمی قلب می شود ،
- رگهای خونی در لایه افزایش یافته چربی ظاهر می شوند ، بنابراین ، طول کل آنها به سرعت رشد می کند (برای پمپاژ خون به طور موثر ، قلب باید با افزایش بار کار کند).
علاوه بر همه اینها ، باید اضافه کرد که وجود وزن اضافی به دلایل مهم دیگری خطرناک است: افزایش غلظت قند خون در دیابت نوع 2 به این دلیل ایجاد می شود که هورمون لوزالمعده ، که وظیفه انتقال گلوکز به سلول ها را بر عهده دارد ، از بین نمی رود که جذب بافت های بدن شود. انسولین توسط لوزالمعده تولید می شود ، اما وظایف اصلی آن را انجام نمی دهد.
بنابراین ، او همچنان به خون خود ادامه می دهد. به همین دلیل ، در کنار مقادیر زیاد قند در این بیماری ، درصد زیادی از هورمون لوزالمعده یافت می شود.
انسولین علاوه بر انتقال گلوکز به سلول ، تعداد زیادی از فرآیندهای متابولیک دیگر را نیز بر عهده دارد.
این باعث افزایش تجمع ذخایر چربی لازم می شود. همانطور که از کلیه اطلاعات فوق می توان فهمید ، نوروپاتی قلبی ، حملات قلبی ، HMB و دیابت قارتی با یکدیگر ارتباط دارند.
یوگا كالمی در برابر دیابت و بیماری های سیستم قلبی عروقی

دیابت از این روش درمانی مانند آتش می ترسد!
شما فقط نیاز به اعمال ...

یک سیستم صرفه جویی در هموستاز و ارتقاء سلامت عمومی به نام یوگای کلمه وجود دارد.
همانطور که می دانید ، خون رسانی به مغز به نوع فعالیت انسان بستگی دارد. بخش های آن به دلیل داشتن سایر قسمت های مغز به طور فعال با اکسیژن ، گلوکز و سایر مواد مغذی تأمین می شوند.
با افزایش سن ، خون رسانی به این عضو حیاتی بدتر می شود ، بنابراین به تحریک مناسب نیاز دارد. می توان با استنشاق هوا غنی شده در دی اکسید کربن به دست آورد. همچنین می توانید آلوئولی ریه ها را با کمک نفس نگه دارید.
یوگا كالمی باعث بهبود جریان خون در بدن شده و از بروز بیماریهای قلبی عروقی جلوگیری می كند.
کاردیومیوپاتی دیابتی

کاردیومیوپاتی در دیابت یک آسیب شناسی است که در مبتلایان به سیستم غدد درون ریز بروز می کند.
این بیماری در اثر تغییرات مختلف سن ، ناهنجاری دریچه های قلبی ، کاهش فشار خون و سایر عوامل ایجاد نمی شود.
علاوه بر این ، بیمار ممکن است طیف چشمگیری از نقض های مختلف ، چه از نظر بیوشیمیایی و چه از نظر ساختاری داشته باشد. آنها به آرامی باعث اختلال در عملکرد سیستولیک و دیاستولیک و همچنین نارسایی قلبی می شوند.
حدود نیمی از نوزادانی که در مادران مبتلا به دیابت متولد می شوند ، کاردیومیوپاتی دیابتی دارند.
آیا پانانژین برای بیماران دیابتی امکان پذیر است؟
بسیاری از افراد که از اختلالات غدد درون ریز و بیماری های قلبی رنج می برند ، از خود می پرسند: آیا Panangin مبتلا به دیابت است؟

برای اینکه این دارو نتیجه خوبی کسب کند و تأثیر مثبتی در درمان داشته باشد ، لازم است دستورالعمل ها را با جزئیات مطالعه کرده و در روند آن پیگیری کنید.
پانانژین برای مقدار کافی پتاسیم و منیزیم در بدن تجویز می شود. با مصرف این دارو از آریتمی و ایجاد اختلالات جدی در کار عضله قلب جلوگیری می شود.
فیلم های مرتبط
بیماری عروق کرونر قلب و انفارکتوس میوکارد در دیابت:
همانطور که از کلیه اطلاعات ارائه شده در مقاله می توان فهمید ، دیابت و بیماریهای قلبی و عروقی به هم پیوسته اند ، بنابراین برای جلوگیری از عوارض و مرگ باید به توصیه پزشکان رعایت کنید. از آنجا که برخی از بیماری های مرتبط با کار قلب و عروق خونی تقریباً بدون علامت هستند ، لازم است به تمام سیگنال های بدن توجه کنید و به طور مرتب توسط متخصصان معاینه شوید.
اگر در مورد سلامتی خود جدی نیستید ، احتمال بروز عواقب ناخوشایند وجود دارد. در این حالت ، دیگر نمی توان از درمان دارویی جلوگیری کرد. توصیه می شود به طور مرتب به پزشک متخصص قلب و عروق مراجعه کرده و یک نوار قلب برای دیابت نوع 2 انجام دهید. از این گذشته ، بیماری های قلبی در دیابت شایع نیست ، بنابراین باید به طور جدی و به موقع با درمان آنها مقابله کنید.
ویژگی های بیماری قلبی عروقی در دیابت
تغییرات عروقی و قلب عوارض دیابت است. با حفظ سطح طبیعی گلیسمی می توان از بروز بیماریهای قلبی در دیابت جلوگیری کرد ، زیرا قبلاً فهمیدیم که این عوامل خطر خاص (هایپرگلیسمی ، هیپرینسولینمی ، مقاومت به انسولین) هستند که بر دیواره رگ های خونی تأثیر منفی می گذارند و منجر به ایجاد میکرو و ماکروآنژیوپاتی می شوند.
بیماری های قلبی 4 بار بیشتر در بیماران مبتلا به دیابت تشخیص داده می شود. همچنین مطالعات نشان داده است که در صورت وجود دیابت ، روند بیماری های قلبی عروقی برخی از ویژگی ها را دارد. آنها را در نمونه هایی از نوسانی های فردی در نظر بگیرید.
فشار خون شریانی
به عنوان مثال ، در بیماران فشار خون بالا مبتلا به دیابت ، خطر مرگ در اثر بیماری قلبی 2 برابر بیشتر از افرادی است که از فشار خون شریانی با سطح قند خون طبیعی رنج می برند. دلیل این است که هم در دیابت و هم در فشار خون بالا ، اهداف همان اندام ها هستند:
- میوکارد
- عروق کرونر قلب ،
- عروق مغزی
- عروق کلیه ها ،
- شبکیه چشم.
بنابراین ، ضربه ای به اندام های هدف با یک نیروی مضاعف رخ می دهد ، و بدن مقابله با آن به طور مضاعف دشوار می شود.
حفظ فشار خون در پارامترهای نظارتی ، خطر عوارض قلبی عروقی را تا 50٪ کاهش می دهد. به همین دلیل است که بیماران دیابتی و فشار خون شریانی نیاز به داروهای ضد فشار خون دارند.
بیماری عروق کرونر قلب

با دیابت ، خطر ابتلا به بیماری عروق کرونر قلب افزایش می یابد ، و تمام اشکال آن از جمله بدون درد:
- آنژین صدری ،
- انفارکتوس میوکارد
- نارسایی قلبی
- مرگ ناگهانی کرونر.
آنژین صدری
بیماری کرونر قلب می تواند با آنژین صدری ایجاد شود - حملات حاد درد در قلب یا پشت ساق پا و تنگی نفس.
در صورت وجود دیابت ، آنژین صدری 2 بار بیشتر ایجاد می شود ، ویژگی آن یک دوره بدون درد است. در این حالت ، بیمار نه از درد درد قفسه سینه بلکه از ضربان قلب ، تنگی نفس ، عرق شکایت می کند.
غالباً از نظر انواع پیش آگهی آنژین صدری ، بی هوشی و نامطلوب تر ایجاد می شود - آنژین ناپایدار ، آنژین صدری.
انفارکتوس میوکارد
میزان مرگ و میر ناشی از انفارکتوس میوکارد در دیابت 60٪ است. انفارکتوس عضله قلب با همان فرکانس در زنان و مردان بروز می کند. ویژگی توسعه مکرر اشکال بدون درد آن است. این به دلیل آسیب رساندن به رگ های خونی (آنژیوپاتی) و اعصاب (نوروپاتی) است که به ناچار در دیابت قشر بروز می کند.
ویژگی دیگر توسعه اشکال کشنده انفارکتوس میوکارد است - تغییر در عروق ، اعصاب و ماهیچه های قلب اجازه نمی دهد قلب پس از ایسکمی بهبود یابد. درصد بالاتری از بروز عوارض بعد از انفارکتوس در افراد دیابتی نیز در مقایسه با افرادی که سابقه این بیماری را ندارند ، با این عامل همراه است.
نارسایی قلبی
بروز نارسایی قلبی در دیابت 4 بار بیشتر اتفاق می افتد. این به شکل گیری به اصطلاح "قلب دیابتی" کمک می کند ، که مبتنی بر آسیب شناسی به نام کاردیومیوپاتی است.
کاردیومیوپاتی یکی از ضایعات اصلی قلب است که توسط هر عاملی منجر به افزایش اندازه آن با تشکیل نارسایی قلبی و اختلال در ریتم می شود.
کاردیومیوپاتی دیابتی به دلیل ایجاد تغییرات در دیواره های عروقی ایجاد می شود - عضله قلب مقدار لازم خون را دریافت نمی کند ، و با آن اکسیژن و مواد مغذی ایجاد می کند ، که منجر به تغییرات مورفولوژیکی و عملکردی در کاردیومیوسیت ها می شود. و تغییر در فیبرهای عصبی در هنگام نوروپاتی نیز به اختلال در هدایت الکتریکی قلب منجر می شود. هیپرتروفی کاردیومیوسیتها ایجاد می شوند ، فرآیندهای هیپوکسیک منجر به تشکیل فرآیندهای اسکلروتیک بین فیبرهای میوکارد می شوند - همه اینها منجر به گسترش حفره های قلب و از بین رفتن خاصیت ارتجاعی عضله قلب می شود که این امر بر انقباض میوکارد تأثیر منفی می گذارد. نارسایی قلبی ایجاد می شود.
مرگ ناگهانی کرونر
مطالعات انجام شده در فنلاند نشان داد كه در مبتلایان به دیابت ، خطر مرگ ناشی از بیماری قلبی برابر با افرادی است كه به انفاركتوس میوكارد مبتلا هستند ، اما هیچگونه سابقه قند خون ندارند.
دیابت قندی نیز یکی از عوامل خطر برای ایجاد مرگ ناگهانی کرونر است که در طی آن بیمار در مدت زمان کوتاهی از فیبریلاسیون بطنی یا آریتمی می میرد. علاوه بر دیابت ، گروهی از عوامل خطرزا شامل بیماری عروق کرونر قلب ، کاردیومیوپاتی ، چاقی ، سابقه انفارکتوس میوکارد ، نارسایی قلبی - و اینها "همراهان" مکرر دیابت هستند. با توجه به وجود کل "دسته" از عوامل خطر - ایجاد مرگ ناگهانی قلبی در دیابت بیشتر از جمعیتی که از این بیماری رنج نمی برند ، بیشتر اتفاق می افتد.
بنابراین ، بیماری های قلبی و بیماری های مرتبط با دیابت - یکی روند و پیش آگهی دیگر را پیچیده می کند.