نام تجاری انسولین انسولین ، عوارض جانبی ، آنالوگ ، مکانیسم عمل ، موارد منع مصرف ، نشانه ها ، بررسی و قیمت متوسط
 سازمان غذا و داروی ایالات متحده (FDA) Tresiba / Tresiba (انسولین degludec برای تزریق) و Ryzodeg / Ryzodeg 70/30 (انسولین degludec / انسولین آسپارت برای تزریق) در 25 سپتامبر به منظور بهبود قند خون در بزرگسالان مبتلا به دیابت تصویب کرد.
سازمان غذا و داروی ایالات متحده (FDA) Tresiba / Tresiba (انسولین degludec برای تزریق) و Ryzodeg / Ryzodeg 70/30 (انسولین degludec / انسولین آسپارت برای تزریق) در 25 سپتامبر به منظور بهبود قند خون در بزرگسالان مبتلا به دیابت تصویب کرد.
براساس مراکز کنترل و پیشگیری از بیماری ها ، حدود 21 میلیون نفر در ایالات متحده از بیماری دیابت رنج می برند. با گذشت زمان ، دیابت خطر ابتلا به اختلالات جدی از جمله بیماری های قلبی ، کوری ، آسیب به سیستم عصبی و بیماری کلیوی را افزایش می دهد. بهبود کنترل قند خون می تواند به کاهش خطر بروز چنین عوارضی کمک کند.
«انسولین طولانی مدت نقش مهمی در معالجه بیماران مبتلا به دیابت نوع I پیشرفته و دیابت نوع II دارد. "اظهار نظر دکتر ژان مارک گتایر ، مدیر بخش متابولیک و غدد درون ریز مرکز FDA برای ارزیابی داروها و تحقیقات دارویی. ما همیشه توسعه و راه اندازی داروها را برای کمک به مبارزه با دیابت تقویت می کنیم. "
داروی ترشیبا یک انسولین آنالوگ طولانی مدت است که به منظور بهبود کنترل قند خون در بزرگسالان مبتلا به دیابت نوع I و II طراحی شده است. دوز دارو در هر مورد به صورت جداگانه انتخاب می شود. Tresiba به صورت زیر جلدی یک بار در هر ساعت از روز تجویز می شود.
راندمان و ایمنی Tresiba برای استفاده توسط بیماران مبتلا به دیابت نوع I در ترکیب با انسولین خوراکی برای وعده های غذایی ، در دو کارآزمایی بالینی 26 هفته ای و یک 52 هفته ای که به طور فعال کنترل شده شامل 1 102 بیمار انجام شد ، ارزیابی شد.
راندمان و ایمنی Tresiba برای استفاده توسط بیماران مبتلا به دیابت نوع II در ترکیب با داروی اصلی ضد دیابت خوراکی در چهار آزمایش 26 هفته ای و دو هفته 52 جلسه کنترل بالینی که شامل 2 702 بیمار بود ، مورد ارزیابی قرار گرفت. همه شرکت کنندگان یک داروی تجربی مصرف کردند.
در بیمارانی که دیابت نوع I و II دارند که در ابتدای مطالعه کنترل قند خون کافی نداشتند ، استفاده از Treshiba باعث کاهش HbA1c (هموگلوبین A1c یا گلیکوژموگلوبین ، شاخص قند خون) به همراه عملکرد سایر داروهای انسولین طولانی مدت شد. قبلاً تصویب شده
داروی Ryzodeg 70/30 یک داروی ترکیبی است: انسولین-دندیلدک ، انسولین با انسولین طولانی مدت + انسولین آسپارت ، آنالوگ انسولین با سرعت بالا. Ryzodeg به منظور بهبود كنترل قند خون در بزرگسالان مبتلا به دیابت طراحی شده است.
راندمان و ایمنی Ryzodeg 70/30 ، برای استفاده بیماران مبتلا به دیابت نوع I به همراه انسولین خوراکی برای وعده های غذایی ، در یک مطالعه 26 هفته ای که به طور فعال کنترل شده بود ، در 362 بیمار ارزیابی شد.
کارآیی و ایمنی Ryzodeg 70/30 برای تجویز 1-2 بار در روز توسط بیماران مبتلا به دیابت نوع II در چهار کارآزمایی بالینی 26 هفته ای شامل 998 بیمار بررسی شد. همه شرکت کنندگان یک داروی تجربی مصرف کردند.
در بیماران مبتلا به دیابت نوع I و II که در ابتدای مطالعه کنترل قند خون کافی نداشتند ، استفاده از Raizodeg 70/30 باعث کاهش HbA1c مشابه آنچه که با انسولین طولانی مدت تأثیر پذیرفته یا انسولین مخلوط شده بود ، شد.
آماده سازی Tresiba و Ryzodeg منع مصرف در بیماران با سطح بالای بدن کتون در خون یا ادرار (کتواسیدوز دیابتی). پزشکان و بیماران باید در طول دوره درمان انسولین میزان قند خون خود را با دقت کنترل کنند. Tresiba و Ryzodeg می توانند باعث کاهش قند خون (هیپوگلیسمی) شوند - یک وضعیت خطرناک برای زندگی. در صورت تغییر دوز انسولین ، استفاده بیشتر از داروهای دیگر که باعث کاهش قند خون ، تغییر در رژیم غذایی ، فعالیت بدنی و همچنین در بیماران با نارسایی کلیوی یا کبدی یا عدم حساسیت به هیپوگلیسمی می شوند باید نظارت دقیق تری انجام شود.
استفاده از هر انسولین می تواند باعث بروز واکنش های آلرژیک شدید شود که تهدید کننده زندگی باشد ، از جمله آنافیلاکسی ، واکنش های پوستی شایع ، آنژیوادم ، برونکواسپاسم ، فشار خون و شوک آلرژیک.
شایع ترین عوارض داروهای Tresiba و Risedeg که در طی کارآزمایی های بالینی تشخیص داده شده اند عبارتند از: هیپوگلیسمی ، واکنش های آلرژیک ، یک واکنش در محل تزریق ، لیپودیستروفی (ناپدید شدن چربی زیر جلدی) در محل تزریق ، خارش پوست ، بثورات ، تورم و افزایش وزن.
فارماکودینامیک و فارماکوکینتیک
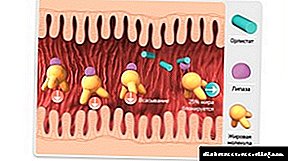
انسولین یک هورمون حیاتی است که به همراه گلوکاگون بر قند خون تأثیر می گذارد. این هورمون در سلولهای ((سلولهای بتا) لوزالمعده - جزایر لانگرهانس تشکیل می شود. عملکرد اصلی انسولین کنترل گلیسمی است.
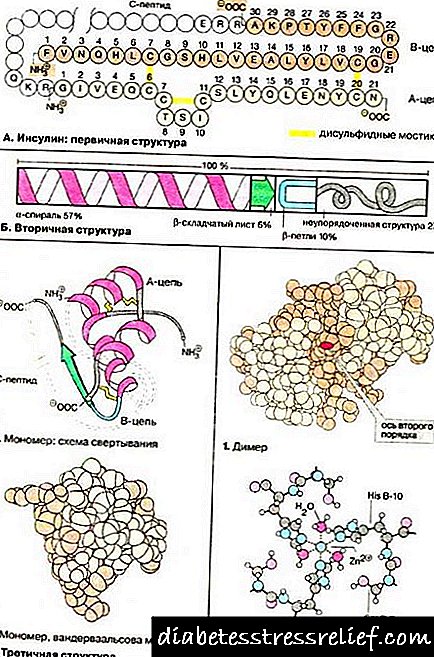
عدم وجود کامل انسولین منجر به ایجاد دیابت نوع 1 - یک بیماری خود ایمنی می شود. در حالی که با یک شکل وابسته به انسولین از اختلال ، کمبود انسولین مطلق مشاهده می شود ، دیابت غیر وابسته به انسولین با کمبود هورمون نسبی مشخص می شود.
محرک ترشح مولکولهای انسولین میزان قند خون 5 میلی مولار گلوکز در هر لیتر خون است. همچنین اسیدهای آمینه مختلف و اسیدهای چرب آزاد می توانند باعث ترشح مواد هورمونی شوند: secretin ، GLP-1 ، HIP و gastrin. پلی پپتید انسولین وابسته به گلوکز باعث تولید انسولین بعد از خوردن غذا می شود.
آنالوگ انسولین به گیرنده های خاص انسولین متصل می شود و به مولکول های گلوکز اجازه ورود سلول های هدف را می دهد. سلولهای عضلانی و کبدی تعداد بسیار زیادی گیرنده دارند. بنابراین ، آنها می توانند مقدار زیادی گلوکز را در مدت زمان بسیار کمی جذب کنند و آن را به عنوان گلیکوژن ذخیره کنند یا آن را به انرژی تبدیل کنند.
نشانه ها و موارد منع مصرف
تأثیر دارو در بیش از 3000 نفر مورد مطالعه قرار گرفته است. بسیاری از مطالعات نسبتاً اندک بودند و فقط تا حدی منتشر شدند.
در یک مطالعه بزرگ و تصادفی چندمرکز ، انسولین لیپرو با ایزوپان مقایسه شد. 1،008 نفر مبتلا به دیابت وابسته به انسولین در این مطالعه برچسب باز بودند ، که در مجموع 6 ماه به طول انجامید. همه مطابق با اصل بولوس درمانی انجام شدند. این دارو بلافاصله قبل از غذا و انسولین منظم 30-45 دقیقه قبل از غذا تجویز شد. هنگام استفاده از لیسپرو ، سطح مونوساکاریدها در خون پس از خوردن غذا به میزان قابل توجهی افزایش یافته است تا انسولین طبیعی ، میانگین سطح گلوکز در خون پس از خوردن 15/11 میلیمول در لیتر با انسولین طبیعی ، 12.88 میلی مول در لیتر با لیسپرو بود. از نظر هموگلوبین گلیکوزیله (HbA c) و غلظت گلوکز ناشتا ، بین دو گزینه درمانی تفاوت معنی داری مشاهده نشد.

در یک مطالعه جدید ، اثر بخشی دارو در 722 نفر مبتلا به دیابت غیر وابسته به انسولین مورد بررسی قرار گرفت. همچنین میزان قند خون بعد از خوردن غذا به میزان قابل توجهی کمتر بود. در پایان مطالعه میزان گلوکز 1.6 میلیمول در لیتر با ایزوفان 2 ساعت بعد از غذا کمتر از لیسپرو بود. هموگلوبین گلیکوزیله شده در هر دو گروه درمانی به طور یکسان کاهش یافت.
در یک کارآزمایی تصادفی دیگر ، 336 فرد مبتلا به دیابت نوع I و 295 نفر مبتلا به دیابت وابسته به انسولین گزارش نشده اند. بیماران یا لیسپرو یا ایزوفان مصرف کردند. مجدداً ، این دارو قبل از غذا و لیسپرو 30-45 دقیقه قبل از غذا داده شد. همچنين در اين مطالعه كه 12 ماه به طول انجاميد ، ايزوفان كاهش قند خون بعد از غذا را در مقايسه با ساير داروها نشان داد. در دیابت نوع یک ، ایزوفان نیز کاهش معنی داری در هموگلوبین گلیکوزی شده (تا 8.1) داشته است. در افراد مبتلا به دیابت نوع II ، از نظر این نظر هیچ تفاوتی بین گروههای درمانی وجود ندارد.
عوارض جانبی
هیپوگلیسمی مهمترین مشکل انسولین درمانی است. در اکثر مطالعات از علائم هیپوگلیسمی ذهنی یا ساکاریدهای خون زیر 3.5 میلی مولول در لیتر برای تعیین تشنج هیپوگلیسمی استفاده شده است. در دو مطالعه بزرگ ، در بیمارانی که ایزوفان مصرف می کردند ، هیپوگلیسمی علامت دار و بدون علامت کمتر دیده می شود ، این تفاوت بیشتر در شب مشهود بود.
در یک مطالعه در مبتلایان به دیابت وابسته به انسولین ، هیپوگلیسمی به طور متوسط 6 بار در ماه رخ داده است. در مقایسه دوسو کور بین لیسپرو و ایزوفان ، هیچ تفاوتی در فراوانی هیپوگلیسمی علامتی مشاهده نشد. هنگام استفاده از اولین دارو ، خطر ابتلا به هیپوگلیسمی در حدود 1-3 ساعت پس از تزریق بیشترین و با معرفی هورمون انسولین انسانی پس از 3-12 ساعت بود.
از آنجا که lyspro از لحاظ ساختاری با فاکتور رشد I مانند انسولین I (IGF-I) مرتبط است ، بیشتر از انسولین معمولی به گیرنده های IGF-I متصل می شود. از لحاظ تئوریکی ، اثرات IGF-I مانند ممکن است در ایجاد عوارض میکرو عروقی نقش داشته باشد یا به دلیل تجربه با یک ترکیب انسولین دیگر ، باعث ایجاد اثرات سرطان زا شود.

در صورت تجویز بیش از حد دارو ، بیمار هیپوگلیسمی ایجاد می شود ، الکل می نوشد یا مقدار کمی می خورد. ورزش بیش از حد گاهی اوقات می تواند یک واکنش شدید هیپوگلیسمی ایجاد کند.
شایع ترین علائم:
- هایپرهیدروز ،
- لرزش
- افزایش اشتها
- تاری دید.
کمبود قند خون را می توان به سرعت با دکستروز یا یک نوشیدنی شیرین (آب سیب) جبران کرد. بنابراین ، هر فرد دیابتی باید همیشه قند را با خود حمل کند. با وجود هیپوگلیسمی مکرر و دیابت طولانی مدت ، این خطر وجود دارد که بیمار در حالت اغما قرار بگیرد. داروها ، به ویژه مسدود کننده های بتا ، می توانند علائم هیپوگلیسمی را تحت تأثیر قرار دهند.
هایپرگلیسمی وقتی ایجاد می شود که میزان غذا و انسولین به درستی محاسبه نشود. عفونت ها و داروهای خاصی نیز می توانند باعث افزایش قند خون شوند. در افراد دیابتی نوع 1 ، کمبود انسولین به اصطلاح کتواسیدوز منجر می شود - افزایش اسیدیته بدن. این می تواند منجر به از بین رفتن کامل هوشیاری (کما دیابتی) و در بدترین حالت مرگ شود. کتواسیدوز یک وضعیت اضطراری پزشکی است و همیشه باید توسط پزشک معالجه شود.
- حالت تهوع و استفراغ
- تکرر ادرار
- خستگی
- استون
مقدار مصرف و مصرف بیش از حد
طبق دستورالعمل استفاده ، معمولاً دارو به صورت زیر جلدی - در بافت چربی زیر جلدی تجویز می شود. نواحی ترجیحی برای تزریق قسمت تحتانی شکم و ران است. این دارو با یک سوزن بسیار نازک و کوتاه به چین بزرگ شده پوست تزریق می شود. مزیت سرنگ قلم این است که بیمار می تواند مقدار دقیق داروی تجویز شده را ببیند. دوز روزانه توسط پزشک تعیین می شود.
قلمهای انسولین یک سوزن کوتاه نازک دارند. در بالای دسته یک دستگاه دوار قرار دارد. تعداد چرخش های انجام شده میزان انسولین در هنگام تزریق را تعیین می کند.
پمپ های انسولین پمپ های کوچک ، الکترونیکی و قابل برنامه ریزی هستند که بر روی بدن پوشیده می شوند و دوز برنامه ریزی شده ای از انسولین به صورت جداگانه برای بافت چربی از طریق یک لوله پلاستیکی نازک تحویل می دهند.
پمپ انسولین مخصوصاً برای بیماران دیابتی با ریتم نامنظم زندگی مناسب است. اگر گلیسمی حتی با تزریق مکرر انسولین به طور مداوم در حال تغییر است ، یک پمپ انسولین یک جایگزین موثر و بی خطر است.
تعامل
یک دارو می تواند با تمام داروهای تأثیر مستقیم یا غیرمستقیم بر گلیسمی ارتباط برقرار کند.
آنالوگ اصلی دارو:
| نام های تجاری جایگزین ها | ماده فعال | حداکثر اثر درمانی | قیمت هر بسته ، مالش. |
| متفورمین | متفورمین | 1-2 ساعت | 120 |
| گلی بنکلامید | گلی بنکلامید | 3-4 ساعت | 400 |

نظر پزشک و بیمار.
فرم انسولین انسانی دارویی ایمن و اثبات شده است که چندین دهه در دیابت استفاده می شود. با این حال ، قبل از استفاده لازم است دوز دارو تنظیم شود.
کریل الکساندرویچ ، متخصص دیابت
من 5 سال است که دارو را مصرف می کنم و اثرات منفی جدی را احساس نمی کنم. اگر غذا نخورید ، می لرزد ، سر شما می چرخد و قلب شما به سرعت شروع به ضرب و شتم می کند. یک مکعب شکر شرایط را نجات می دهد. حمله به ندرت اتفاق می افتد ، بنابراین من از این دارو راضی هستم.