رژیم های درمانی برای دیابت وابسته به انسولین
(دیابت نوع 1)
دیابت نوع 1 معمولاً در افراد جوان 18 تا 29 سال ایجاد می شود.
در برابر پیش زمینه بزرگ شدن ، ورود به یک زندگی مستقل ، فرد استرس مداوم را تجربه می کند ، عادت های بد به دست می آیند و ریشه می گیرند.
به علت برخی عوامل بیماری زا (بیماری زا)- عفونت ویروسی ، مصرف مکرر الکل ، استعمال سیگار ، استرس ، غذاهای راحتی ، مستعد ارثی در برابر چاقی ، بیماری لوزالمعده - یک بیماری خود ایمنی ایجاد می شود.
ذات آن در این واقعیت نهفته است که سیستم ایمنی بدن شروع به نبرد با خودش می کند و در صورت ابتلا به دیابت ، به سلول های بتا لوزالمعده (جزایر لانگرهان) که انسولین تولید می کنند حمله می شود. زمانی فرا می رسد که لوزالمعده به طور عملی تولید هورمون لازم را به تنهایی متوقف می کند یا آن را به مقدار کافی تولید نمی کند.
تصویر کامل دلایل این رفتار سیستم ایمنی برای دانشمندان مشخص نیست. آنها بر این باورند که توسعه این بیماری هم توسط ویروس ها و هم از عوامل ژنتیکی متاثر می شود. در روسیه ، تقریباً 8٪ از کل بیماران مبتلا به دیابت نوع L هستند. دیابت نوع L معمولاً بیماری جوانان است ، زیرا در بیشتر موارد در بزرگسالی یا جوانی بروز می کند.با این حال ، این نوع بیماری همچنین می تواند در فرد بالغ بروز کند. سلولهای بتا لوزالمعده چندین سال قبل از بروز علائم اصلی تجزیه می شوند. در عین حال ، وضعیت سلامتی فرد در حد طبیعی است.
شروع بیماری معمولاً حاد است و شخص خود می تواند تاریخ شروع اولین علائم را با اطمینان بیان کند: تشنگی مداوم ، ادرار کردن مکرر ، گرسنگی سیری ناپذیر و با وجود خوردن مکرر ، کاهش وزن ، خستگی و اختلال در بینایی.
این را می توان به شرح زیر توضیح داد. سلولهای بتا پانکراس نابود شده قادر به تولید انسولین کافی نیستند ، که اثر اصلی آن کاهش غلظت گلوکز در خون است. در نتیجه بدن شروع به تجمع گلوکز می کند.
گلوکز- یک منبع انرژی برای بدن ، با این وجود ، برای اینکه بتواند وارد سلول شود (به طور قیاس: گاز برای کار موتور لازم است) ، به یک هادی احتیاج دارد -انسولین
اگر انسولین وجود نداشته باشد ، سلولهای بدن شروع به گرسنگی می کنند (از این رو خستگی) ، و گلوکز از بیرون با غذا در خون تجمع می یابد. در عین حال ، سلولهای "گرسنه" سیگنالی را در مورد فقدان گلوکز به مغز می دهند و کبد وارد عمل می شود که از فروشگاه های گلیکوژن خود بخش دیگری از گلوکز را درون خون آزاد می کند. با مقابله با مقدار زیادی گلوکز ، بدن شروع به خارج کردن شدید آن از طریق کلیه ها می کند. از این رو تکرر ادرار. بدن با رفع مکرر تشنگی ، باعث از بین رفتن مایعات می شود. با این حال ، با گذشت زمان ، کلیه ها از کنار آمدن با این کار متوقف می شوند ، بنابراین کمبود آب بدن ، استفراغ ، درد شکم ، اختلال در عملکرد کلیه وجود دارد. ذخایر گلیکوژن موجود در کبد محدود است ، بنابراین وقتی به پایان رسید ، بدن برای تولید انرژی شروع به پردازش سلولهای چربی خود خواهد کرد. این مسئله کاهش وزن را توضیح می دهد. اما تبدیل سلولهای چربی برای آزاد سازی انرژی بسیار کندتر از گلوکز اتفاق می افتد و با ظهور "ضایعات" ناخواسته همراه است.
اجسام کتون (یعنی استون) شروع به تجمع در خون می کنند که افزایش مقدار آن مستلزم شرایطی است که برای بدن خطرناک است - از کتواسیدوزومسمومیت با استون (استون غشاهای چربی سلولها را حل می کند و از نفوذ گلوکز به داخل جلوگیری می کند و فعالیت سیستم عصبی مرکزی را به طرز چشمگیری مهار می کند) تا حالت اغما.
دقیقاً به دلیل وجود افزایش محتوای بدن کتون در ادرار است که تشخیص دیابت نوع 1 انجام می شود ، زیرا ضعف حاد در حالت ketoacidosis فرد را به پزشک سوق می دهد. علاوه بر این ، اغلب دیگران می توانند تنفس "استون" بیمار را حس کنند.
از آنجا که تخریب سلول های بتا لوزالمعده به تدریج است ، حتی در صورت عدم وجود علائم واضح دیابت ، می توان یک تشخیص زودهنگام و دقیق انجام داد. این امر باعث از بین رفتن تخریب و ذخیره انبوه سلولهای بتا که هنوز نابود نشده اند ، می شود.
6 مرحله از ابتلا به دیابت نوع 1 وجود دارد:
1. تمایل ژنتیکی به دیابت نوع 1. در این مرحله از طریق مطالعات نشانگرهای ژنتیکی بیماری می توان نتایج قابل اعتماد به دست آورد. وجود آنتی ژن HLA در انسان خطر ابتلا به دیابت نوع 1 را به شدت افزایش می دهد.
2. لحظه شروع. سلولهای بتا تحت تأثیر عوامل مختلف بیماری زا (بیماری زا) (استرس ، ویروس ها ، تمایل ژنتیکی و ...) قرار دارند و سیستم ایمنی بدن شروع به تشکیل آنتی بادی ها می کند. ترشح انسولین اختلال هنوز اتفاق نیفتاده است ، اما وجود آنتی بادی را می توان با استفاده از آزمایش ایمونولوژیکی مشخص کرد.
3. مرحله پیش دیابت.از بین رفتن سلولهای بتا لوزالمعده توسط آنتی بادی های سیستم ایمنی بدن آغاز می شود. علائم وجود ندارد ، اما اختلال در سنتز و ترشح انسولین از قبل با استفاده از تست تحمل گلوکز قابل تشخیص است. در بیشتر موارد ، آنتی بادی های سلولهای بتا لوزالمعده ، آنتی بادی های انسولین یا وجود هر دو نوع آنتی بادی به طور هم زمان شناسایی می شوند.
4. ترشح انسولین را کاهش می دهد.تستهای استرس می توانند آشکار شوندنقضتحملبهگلوکز(NTG) واختلال قند خون ناشتا(NGPN)
5. ماه عسلدر این مرحله ، تصویر بالینی دیابت با تمام این علائم ارائه می شود. تخریب سلولهای بتا لوزالمعده به 90٪ می رسد. ترشح انسولین به شدت کاهش می یابد.
6. نابودی کامل سلولهای بتا. انسولین تولید نمی شود.
تعیین مستقل وجود دیابت نوع 1 فقط در مرحله ای که همه علائم وجود داشته باشد ، ممکن است. آنها در همان زمان بوجود می آیند ، بنابراین انجام این کار آسان خواهد بود. وجود تنها یک علامت یا ترکیبی از 3-4 ، به عنوان مثال خستگی ، تشنگی ، سردرد و خارش ، به معنای دیابت نیست ، اگرچه ، البته این نشان دهنده بیماری دیگری است.
برای تشخیص دیابت ،آزمایش های آزمایشگاهی مورد نیاز استقند خون و ادرار ،که می تواند هم در خانه و هم در کلینیک انجام شود. این روش اصلی است. با این حال ، باید به خاطر داشت که افزایش قند خون به خودی خود به معنای وجود دیابت قندی نیست. این می تواند به دلایل دیگر ایجاد شود.
از نظر روانشناختی ، همه افراد حاضر به پذیرش وجود دیابت قند نیستند و فرد غالباً به سمت آخر کشیده می شود.با این وجود ، پس از تشخیص نگران کننده ترین علامت - "ادرار شیرین" ، بهتر است به بیمارستان بروید. حتی قبل از شروع آزمایشات آزمایشگاهی ، پزشکان انگلیسی و پزشکان باستانی هندی و شرقی متوجه شدند که ادرار بیماران مبتلا به دیابت حشرات را جذب می کند و دیابت را "بیماری ادرار شیرین" می نامند.
در حال حاضر ، طیف گسترده ای از دستگاه های پزشکی با هدف نظارت مستقل از سطح قند خون فرد تولید می شود - قند خونونوارهای تستبه آنها
نوارهای تستبرای کنترل بصری در داروخانه ها ، آسان برای استفاده و در دسترس همه قرار می گیرد.هنگام خرید نوار تست ، حتما به تاریخ انقضا توجه کنید و دستورالعمل ها را بخوانید.قبل از استفاده از آزمایش ، شما باید دستان خود را به طور کامل بشویید و آنها را خشک کنید. پاک کردن پوست با الکل لازم نیست.
بهتر است از یک سوزن یکبار مصرف با مقطع دور استفاده کنید یا از لانکت مخصوص استفاده کنید ، که در بسیاری از تست ها به آن وصل شده است. سپس زخم سریعتر بهبود می یابد و دردناکتر می شود. بهتر نیست بالش را سوراخ کنید ، زیرا این سطح کار انگشت است و لمس مداوم در بهبودی سریع زخم کمک نمی کند و ناحیه به ناخن نزدیک تر است. قبل از تزریق بهتر است انگشت خود را ماساژ دهید. سپس یک نوار تست بگیرید و یک قطره خون متورم روی آن بگذارید. شایان ذکر است که نباید خون را ریخته و یا آن را به صورت نوار آغشته کنید. شما باید صبر کنید تا قطره های کافی متورم شوند تا هر دو نیمه از قسمت تست را بگیرند. برای انجام این کار ، شما نیاز به یک ساعت مچی با دست دوم دارید. پس از مدت زمان مشخص شده در دستورالعمل ها ، خون را از نوار تست با یک سواب پنبه پاک کنید. در نورپردازی خوب ، رنگ تغییر یافته نوار تست را با مقیاس که معمولاً در جعبه آزمون مشاهده می کنید ، مقایسه کنید.
چنین روش بصری برای تعیین سطح قند خون ممکن است برای بسیاری نادرست به نظر برسد ، اما داده ها کاملاً قابل اعتماد و کافی هستند تا بطور صحیح تشخیص دهند که آیا قند بالا رفته است ، یا برای تعیین میزان لازم انسولین برای بیمار.
مزیت نوارهای آزمایشی نسبت به گلوکزومتر ارزان بودن نسبی آنها است.با این حالگلوكومتر در مقایسه با نوارهای آزمایشی چندین مزیت دارد.آنها قابل حمل ، سبک وزن هستند. نتیجه سریعتر ظاهر می شود (از 5 ثانیه تا 2 دقیقه). یک قطره خون ممکن است اندک باشد. پاک کردن خون از نوار ضروری نیست. علاوه بر این ، گلوکومترها اغلب دارای حافظه الکترونیکی هستند که در آن نتایج اندازه گیری های قبلی وارد می شود ، بنابراین این نوعی دفتر خاطرات آزمایشگاهی است.
در حال حاضر ، دو نوع گلوكومتر وجود دارد.اولی ها همان توانایی چشم انسان را برای تعیین بصری تغییر رنگ میدان آزمایش دارند.
و کار دوم ، حسی ، مبتنی بر روش الکتروشیمیایی است که توسط آن جریان ناشی از واکنش شیمیایی گلوکز در خون با موادی که در یک نوار رسوب شده است ، اندازه گیری می شود. برخی از کنتورهای قند خون ، کلسترول خون را نیز اندازه گیری می کنند ، که برای بسیاری از بیماران دیابتی بسیار مهم است. بنابراین ، اگر شما یک تریپد قند خون کلاسیک کلاسیک دارید: ادرار سریع ، تشنگی مداوم و گرسنگی غیرقابل تحمل ، و همچنین یک گرایش ژنتیکی ، هر کس می تواند از یک متر در خانه استفاده کرده یا نوارهای آزمایشی را در داروخانه بخرد. پس از آن ، البته ، شما نیاز به دکتر دارید. حتی اگر این علائم از دیابت صحبت نکند ، به هر حال آنها به طور اتفاقی رخ ندادند.
هنگام تشخیص ، ابتدا نوع دیابت مشخص می شود ، سپس شدت بیماری (خفیف ، متوسط و شدید). تصویر بالینی دیابت نوع 1 اغلب با عوارض مختلف همراه است.
1. قند خون مداوم- علائم اصلی دیابت ، در حالی که قند خون بالا را برای مدت طولانی حفظ می کند. در موارد دیگر ، بدون داشتن ویژگی دیابتی ، ممکن است قند خون زودگذر در انسان بروز کندعفونیبیماریهادردوره پس از استرسیا اختلالات خوردن ، مانند بولیمیه ، هنگامی که فرد میزان غذای خورده را کنترل نمی کند.
بنابراین ، اگر در خانه با کمک نوار تست می توان افزایش قند خون را تشخیص داد ، به نتیجه نرسید. شما باید به پزشک مراجعه کنید - این به تعیین علت واقعی چربی خون کمک می کند. سطح گلوکز در بسیاری از کشورهای جهان به میلی گرم در دسی لیتر (میلی گرم در دسی لیتر) و در روسیه در میلی لیتر در لیتر (میلی متر در لیتر) اندازه گیری می شود. ضریب تبدیل برای mmol / L در میلی گرم / dl 18 است. جدول زیر نشان می دهد که کدام مقادیر مهم هستند.
گلوکز خون (mol / L)
گلوکز خون (mg / dl)
شدت قند خون
علل دیابت
 دیابت وابسته به انسولین دارای کد ICD 10 - E 10 است. این نوع بیماری عمدتاً در سنین کودکی مشاهده می شود ، هنگامی که اولین علائم ظاهر می شود و تشخیص دیابت نوع 1 ایجاد می شود.
دیابت وابسته به انسولین دارای کد ICD 10 - E 10 است. این نوع بیماری عمدتاً در سنین کودکی مشاهده می شود ، هنگامی که اولین علائم ظاهر می شود و تشخیص دیابت نوع 1 ایجاد می شود.
در این حالت سلولهای لوزالمعده نابود شده توسط بدن از تولید انسولین متوقف می شوند. این هورمونی است که روند جذب گلوکز حاصل از غذا را به بافت و تبدیل آن به انرژی کنترل می کند.
در نتیجه ، قند در خون ایجاد می شود و می تواند منجر به قند خون شود. بیماران مبتلا به دیابت نوع 1 نیاز به تزریق منظم انسولین دارند. در غیر این صورت ، رشد گلوکز می تواند باعث اغما شود.
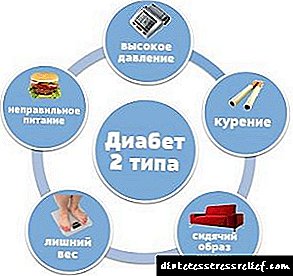 در دیابت نوع 2 ، این هورمون به اندازه کافی تولید می شود ، اما سلول ها دیگر این هورمون را تشخیص نمی دهند ، در نتیجه گلوکز جذب نمی شود و سطح آن بالا می رود. این آسیب شناسی نیازی به تزریق هورمونی ندارد و به آن دیابت وابسته به انسولین گفته نمی شود. این نوع دیابت بعد از 40-45 سال بیشتر بروز می کند.
در دیابت نوع 2 ، این هورمون به اندازه کافی تولید می شود ، اما سلول ها دیگر این هورمون را تشخیص نمی دهند ، در نتیجه گلوکز جذب نمی شود و سطح آن بالا می رود. این آسیب شناسی نیازی به تزریق هورمونی ندارد و به آن دیابت وابسته به انسولین گفته نمی شود. این نوع دیابت بعد از 40-45 سال بیشتر بروز می کند.
هر دو نوع بیماری غیرقابل درمان هستند و برای رفاه و زندگی عادی نیاز به تصحیح مادام العمر غلظت قند در خون دارند. با دیابت نوع 2 ، درمان با قرص های کاهش دهنده قند ، افزایش فعالیت بدنی و یک رژیم غذایی دقیق انجام می شود.
دیابت نوع 1 نشانه ناتوانی در نظر گرفته شده و از نظر عوارض آن خطرناک است. سطح ناپایدار قند منجر به ایجاد تغییرات ویرانگر در دستگاه تناسلی و ایجاد نارسایی کلیوی می شود. این عامل اصلی افزایش مرگ و میر در بیماران دیابتی است.
هنوز دلایل کاهش حساسیت سلول ها به انسولین و اینکه چرا بدن شروع به از بین بردن لوزالمعده می کند ، بررسی شده است ، اما چنین عواملی که در پیشرفت بیماری نقش دارند ، می توان تشخیص داد:
- جنسیت و نژاد. خاطرنشان شد: زنان و نمایندگان نژاد سیاه بیشتر مستعد آسیب شناسی هستند.
- عوامل ارثی. به احتمال زیاد ، در والدین بیمار ، کودک نیز به دیابت مبتلا خواهد شد.
- تغییرات هورمونی. این توضیح بیماری در کودکان و زنان باردار را توضیح می دهد.
- سیروز کبد و آسیب شناسی لوزالمعده.
- فعالیت بدنی کم همراه با اختلالات خوردن ، سیگار کشیدن و سوء مصرف الکل.
- چاقی ، باعث آسیب عروقی آترواسکلروتیک می شود.
- دریافت داروهای ضد روانگردان ، گلوکوکورتیکوئیدها ، بتا بلاکرها و سایر داروها.
- سندرم کوشینگ ، فشار خون بالا ، بیماریهای عفونی.
دیابت اغلب در افراد پس از سکته مغزی ایجاد می شود و با آب مروارید و آنژین صدری تشخیص داده می شود.
چگونه می توان اولین علائم را مشاهده کرد؟
اولین علائم دیابت در انواع مختلف یکسان است ، فقط در نوع 1 برجسته تر است:
- عدم توانایی در رفع عطش - افراد دیابتی می توانند روزانه 6 لیتر آب بنوشند ،
- اشتهای بیش از حد
- تکرر ادرار و مقدار زیادی ادرار.

علاوه بر این ، با دیابت نوع 1 علائم دیگری مشاهده می شود:
- بو و طعم استون ،
- خشکی دهان
- کاهش توانایی در ترمیم ضایعات پوستی ،
- کاهش وزن ناگهانی و ضعف فزاینده ،
- اختلال خواب و حملات میگرنی ،
- مستعد ابتلا به عفونت های قارچی و سرماخوردگی ،
- کمبود آب بدن
- کاهش عملکرد بینایی ،
- فشار خون ناپایدار
- خارش و لایه برداری از پوست.
با بیماری نوع 2 ، علائم مشابه به جز بوی استون ذکر شده است. با این نوع آسیب شناسی بدن کتون شکل نمی گیرد که بوی مشخصی می بخشد.
معنی و اصول درمان انسولین
 در دیابت قندی ، روند جذب قند به سلولها مختل می شود ، زیرا انسولین موجود در بدن اندک است یا توسط سلول ها نادیده گرفته می شود. در حالت اول ، این هورمون باید با تزریق به بدن تحویل داده شود.
در دیابت قندی ، روند جذب قند به سلولها مختل می شود ، زیرا انسولین موجود در بدن اندک است یا توسط سلول ها نادیده گرفته می شود. در حالت اول ، این هورمون باید با تزریق به بدن تحویل داده شود.
اما دوز آن باید با مقدار گلوکز موجود در غذای خورده شده مطابقت داشته باشد. انسولین بیش از حد یا نه به اندازه کافی می تواند باعث هایپو یا قند خون شود.
کربوهیدرات ها منبع گلوکز هستند و مهم است که بدانید چه تعداد از آنها بعد از هر وعده غذایی وارد جریان خون می شوند تا دوز مناسب هورمون را پیدا کنید. همچنین لازم است قبل از هر وعده میزان غلظت قند در خون اندازه گیری شود.
برای افراد دیابتی راحت تر است که قبل از وعده های غذایی ، مقدار کربوهیدرات خورده شده و دوز انسولین یک دفتر خاطرات خاص را که در آن داده های گلوکز را وارد می کنند ، حفظ کنند.
واحد نان چیست؟
 دوز هورمون بسته به میزان کربوهیدراتهای مصرف شده در طول تغذیه محاسبه می شود. برای حفظ رژیم غذایی ، افراد دیابتی باید کربوهیدرات را حساب کنند.
دوز هورمون بسته به میزان کربوهیدراتهای مصرف شده در طول تغذیه محاسبه می شود. برای حفظ رژیم غذایی ، افراد دیابتی باید کربوهیدرات را حساب کنند.
فقط کربوهیدراتهای سریع شمرده می شوند که به سرعت جذب می شوند و منجر به جهش گلوکز می شوند. برای راحتی ، چنین چیزی به عنوان "واحد نان" وجود دارد.
خوردن کربوهیدرات در هر XE به معنای استفاده از همان مقدار کربوهیدرات است که در نصف یک تکه نان به ضخامت 10 میلی متر یا 10 گرم وجود دارد.
به عنوان مثال ، 1 XE شامل موارد زیر است:
- یک لیوان شیر
- 2 قاشق غذاخوری ل سیب زمینی پوره شده
- یک سیب زمینی متوسط
- 4 قاشق غذاخوری ورمیشل ،
- 1 پرتقال
- یک لیوان کواس
باید در نظر داشت که قند باعث افزایش غذاهای مایع سریعتر از غذاهای متراکم می شود و 1 XE حاوی مواد غذایی خام کمتری (غلات ، ماکارونی ، حبوبات) نسبت به غذاهای پخته شده است.
مقدار مجاز XE در روز بسته به سن متغیر است ، برای مثال:
- در 7 سالگی به 15 XE نیاز دارید ،
- در 14 سالگی - پسران 20 ساله ، دختران 17 XE ،
- در 18 سالگی - پسران 21 ساله ، دختران 18 XE ،
- بزرگسالان 21 XE.
شما می توانید بیش از 6-7 XE به طور همزمان بخورید.
 افراد دیابتی قبل از هر وعده باید میزان گلوکز خود را بررسی کنند. در مورد قند کم ، می توانید یک ظرف غنی از کربوهیدرات ، مانند غلات مایع ، تهیه کنید. اگر سطح آن بالا رفته است ، پس باید غذای متراکم و کمتری از کربوهیدرات (ساندویچ ، تخم مرغهای خرد شده) انتخاب کنید.
افراد دیابتی قبل از هر وعده باید میزان گلوکز خود را بررسی کنند. در مورد قند کم ، می توانید یک ظرف غنی از کربوهیدرات ، مانند غلات مایع ، تهیه کنید. اگر سطح آن بالا رفته است ، پس باید غذای متراکم و کمتری از کربوهیدرات (ساندویچ ، تخم مرغهای خرد شده) انتخاب کنید.
برای 10 گرم کربوهیدرات یا 1 XE ، 1.5-4 واحد مورد نیاز است. انسولین هورمون دوز بسته به زمان سال و زمان روز متفاوت است. بنابراین ، در عصر ، دوز انسولین باید کمتر باشد و در صبح نیاز به افزایش آن است. در تابستان می توانید واحدهای کمتری از هورمون را وارد کنید و در زمستان باید مقدار آن افزایش یابد.
با رعایت چنین اصولی ، می توان از تزریق اضافی جلوگیری کرد.
کدام هورمون بهتر است؟
درمان دیابت قند وابسته به انسولین از هر نوع با استفاده از هورمون هایی از انواع مختلف منشا انجام می شود:
- هورمون پانکراس انسانی ،
- هورمون تولید شده توسط آهن آهن
- هورمون گاو.
هورمون انسانی برای اصلاح سطح گلوکز در چنین مواردی الزامی است:
- دیابت در دوران بارداری
- دیابت پیچیده
- دیابت نوع یک که برای اولین بار در یک کودک تشخیص داده شد.
هنگام انتخاب کدام هورمون ترجیح می دهید ، لازم است به محاسبه صحیح دوز دارو توجه شود. فقط به این نتیجه درمانی بستگی دارد و نه به منشا.
انسولین های کوتاه شامل:

تأثیر چنین داروهایی در طی یک چهارم ساعت پس از تزریق رخ می دهد ، اما دوام زیادی ندارد ، 4-5 ساعت. در صورت افزایش قند ، چنین تزریقاتی قبل از غذا و گاهی بین وعده های غذایی نیز باید انجام شود. شما باید همیشه انسولین را نگه دارید.
بعد از 90 دقیقه ، انسولین های متوسط شروع به فعالیت می کنند:
بعد از 4 ساعت ، اوج اثر بخشی آنها وجود دارد. این نوع انسولین در صورت کمبود وقت برای صبحانه مناسب است و مصرف غذا به موقع از زمان تزریق تأخیر می کند.
شما می توانید از این گزینه فقط با دانش موثق درباره اینکه چه غذایی و چه زمانی خورده می شود و چه مقدار کربوهیدرات در این ماده غذایی استفاده می شود استفاده کنید. از این گذشته ، اگر شما از خوردن غذا دیر می کنید ، احتمالاً گلوکز پایین تر از حد قابل قبول است و اگر کربوهیدرات بیشتری خورده شود ، نیاز به تزریق دیگری دارید.
انسولین های طولانی مدت برای صبح راحت تر و عصر مناسب تر هستند.
این موارد عبارتند از:
- هومولین ن ،
- پروتافان
- نوار
- هوموفان
- NM و MS Monotard ،
- ایلتین مون
این هورمون ها بیش از 14 ساعت به طور موثر کار می کنند و 3 ساعت پس از تزریق شروع به فعالیت می کنند.
کجا و چه زمانی تزریق می کنند؟
استاندارد برای درمان دیابت وابسته به انسولین مبتنی بر ترکیبی از تزریق انسولین با مدت زمان مختلف عمل است تا حداکثر شبیه به تولید طبیعی هورمون توسط لوزالمعده باشد.
معمولاً انسولین کوتاه و طولانی قبل از صبحانه ، قبل از آخرین وعده غذایی ، دوباره کوتاه و در شب تزریق طولانی تزریق می شود. در تجسم دیگر ، انسولین با داروی طولانی مدت سوترا و شب ها تجویز می شود و قبل از هر وعده غذایی هورمون کوتاه تزریق می شود.
برای معرفی انسولین ، 4 منطقه تقسیم می شوند.
- ناحیه شکم در هر دو طرف ناف گسترش می یابد و طرفین را ضبط می کند. این منطقه مؤثرترین ، بلکه دردناکترین نیز محسوب می شود. پس از تزریق به معده ، بیش از 90٪ انسولین تزریقی جذب می شود.
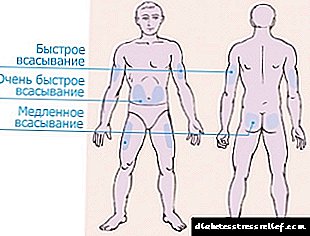 این هورمون 10-15 دقیقه پس از تزریق شروع به فعالیت می کند ، حداکثر تأثیر آن بعد از یک ساعت احساس می شود. برای کاهش درد ، بهترین استفاده از تزریق در خارش پوست در نزدیکی طرفین است.
این هورمون 10-15 دقیقه پس از تزریق شروع به فعالیت می کند ، حداکثر تأثیر آن بعد از یک ساعت احساس می شود. برای کاهش درد ، بهترین استفاده از تزریق در خارش پوست در نزدیکی طرفین است. - ناحیه بازو در قسمت بیرونی اندام از آرنج تا شانه تأثیر می گذارد. این منطقه برای خود مصرف این هورمون با یک سرنگ بسیار ناخوشایند است. شما باید یک قلم بخرید یا از بستگان کمک بخواهید. اما ناحیه دستها حداقل حساس است ، تزریق باعث درد نخواهد شد.
- ناحیه ران در قسمت بیرونی پا از زانو تا کشاله ران واقع شده است. در ناحیه بازوها و پاها بیش از 75٪ هورمون جذب نمی شود و بعد از 60-90 دقیقه از لحظه تزریق شروع به فعالیت می کند. بهتر است از این مکان ها برای انسولین طولانی استفاده شود.
- ناحیه تیغه ناراحت کننده و ناکارآمد است. پس از تزریق به پشت ، کمتر از 40٪ از دوز تجویز شده جذب می شود.
مناسب ترین محل تزریق ناحیه ای است که در 2 انگشت ناف قرار دارد. نباید هر بار در یک مکان لرزید. این می تواند باعث کاهش لایه ای از بافت چربی زیر پوست و تجمع انسولین شود که با شروع به کار باعث تحریک هیپوگلیسمی خواهد شد. مناطق تزریق باید تغییر یابد ، در یک مورد شدید ، تزریق ایجاد شود ، حداقل از 3-4 سانتی متر از محل سوراخ قبلی خارج شود.
چنین الگوی تزریق اغلب استفاده می شود: انسولین کوتاه به شکم تزریق می شود ، و طولانی به داخل ران تزریق می شود. یا از ترکیبات هورمونی مختلط استفاده می شود ، به عنوان مثال ، مخلوط هومالوگ.
آموزش تصویری در مورد مصرف انسولین:
دیابت قندی یک بیماری خطرناک و غیرقابل درمان است که نیاز به پیروی دقیق از تمام توصیه های پزشک ، نظارت منظم بر میزان قند خون و پیروی دقیق از برنامه تزریق انسولین دارد. فقط ترکیبی از همه این اقدامات باعث می شود این بیماری کنترل شود ، از بروز عوارض جلوگیری شود و امید به زندگی را افزایش دهد.
علائم دیابت
گزینه های مختلفی برای طبقه بندی یک بیماری وجود دارد. متخصصان غدد درون ریز در اقدامات پزشکی روزمره انواع اصلی دیابت را مشخص می کنند: وابسته به انسولین (I) و غیر وابسته به انسولین (II). در حالت اول ، این بیماری به وجود می آید زیرا پانکراس انسولین خیلی کمی تولید می کند. در دوم - به دلیل اینکه سلولها قادر به استفاده از آن نیستند و همچنین کمبود گلوکز را تجربه می کنند.
هر دو نوع دیابت علائم مشابه زیادی دارند. آنها عمدتا از نظر شدت تفاوت دارند. علائم بیماری نوع I شدیدتر ، روشن تر است و به سرعت ناگهان ظاهر می شود. افرادی که از بیماری نوع II رنج می برند ، اغلب مدت طولانی متوجه نمی شوند که بیمار هستند. ضعف عمومی می تواند تشخیص واقعی را به راحتی پنهان کند. با این حال ، دیابت به عنوان یک مثلث از علائم کلاسیک شناخته شده است. این است:
- عطش غیرقابل تحمل
- افزایش تشکیل ادرار ،
- احساس گرسنگی پایدار
این بیماری ممکن است علائم دیگری را نشان دهد. این بیماری ها متعدد است ، در بزرگسالان اغلب رخ می دهد:
- گلو درد ،
- طعم "آهن" در دهان ،
- خشکی و لایه برداری پوست ، عفونتهای قارچی ،
- زخم های شفابخش طولانی
- ناتوان کننده خارش در کشاله ران ،
- سردرد
- افت فشار
- بی خوابی
- کاهش بینایی
- مستعد ابتلا به سرماخوردگی
- کاهش وزن
- ضعف عضلانی
- خرابی

چرا لوزالمعده تولید هورمون حیاتی را متوقف می کند؟ دیابت قندی وابسته به انسولین نتیجه فعالیت پاتولوژیک سیستم ایمنی بدن است. او سلولهای غده را بیگانه می داند و آنها را از بین می برد. دیابت وابسته به انسولین در کودکی ، در نوجوانان ، جوانان به سرعت در حال رشد است. این بیماری در برخی از زنان باردار رخ می دهد ، اما پس از زایمان می گذرد. با این حال ، چنین زنانی ممکن است بعداً به بیماری نوع II مبتلا شوند.
دلایل این امر چیست؟ تاکنون فقط فرضیات وجود دارد. دانشمندان معتقدند که دلایل جدی که باعث ایجاد یک نوع بیماری وابسته به انسولین می شود می تواند:
- عفونت های ویروسی
- بیماری های خود ایمنی
- بیماری شدید کبدی
- تمایل ارثی
- اعتیاد به شیرینی ها
- اضافه وزن
- استرس طولانی ، افسردگی.
تشخیص دیابت نوع یک
تعریف یک نوع وابسته به انسولین از بیماری یک کار ساده برای یک متخصص غدد است. شکایات بیمار ، خصوصیات پوست دلیل ایجاد تشخیص اولیه را می دهد که متعاقباً ، به طور معمول ، با آزمایش های آزمایشگاهی تأیید می شود. تشخیص بیماری با استفاده از آزمایشات و آزمایش خون و ادرار انجام می شود.
- برای قند (روی معده خالی و 2 ساعت بعد از خوردن غذا) ،
- تحمل گلوکز (دیابت وابسته به انسولین باید از پیش دیابت متمایز شود) ،

عوارض
این بیماری سیستم ایمنی بدن را به میزان قابل توجهی تضعیف می کند. بیمار در برابر عفونت ها بسیار آسیب پذیر می شود. عواقب بیماری می تواند حاد ، اما زودگذر و مزمن باشد. حادترین عوارض کتواسیدوز ، هیپوگلیسمی است. در جستجوی منبع انرژی ، سلول ها به جای گلوکز چربی ها را تجزیه می کنند. افزایش اسیدیته خون در شرایط کمبود مایعات باعث ایجاد یک وضعیت بحرانی دیابتی - تا یک کما کتواسید کشنده می شود. بیمار از سرگیجه ، تشنگی ، استفراغ و بوی استون از دهان او عذاب می گیرد.
اگر میزان غذای مصرفی و مقدار انسولین در بدن متعادل نباشد ، سطح گلوکز خون به شدت کاهش می یابد (زیر 3.3 میلی مول در لیتر). در این حالت ، ایجاد سندرم خطرناک هیپوگلیسمی اجتناب ناپذیر است. بدن کمبود انرژی دارد و بسیار حاد واکنش نشان می دهد. بیمار در اثر حمله گرسنگی شدید عذاب می یابد ، او را به عرق می اندازد ، بدن وی لرزان است. اگر بلافاصله شیرینی نخورید ، کما می آید.
از عوارض گذرا می توان جلوگیری کرد. عواقب مزمن درمان آن دشوار است. با این حال ، اگر درمان نشود ، یک نوع آسیب شناسی وابسته به انسولین می تواند زندگی یک شخص را به شدت کاهش دهد. شایع ترین عوارض مزمن:
- آترواسکلروز
- فشار خون بالا
- سکته مغزی
- انفارکتوس میوکارد
- زخم های استوایی ، پای دیابتی ، گانگرن اندام ،
- آب مروارید ، آسیب شبکیه ،
- دژنراسیون کلیه

نحوه درمان دیابت
شخصی که به این بیماری مبتلا شده است باید بفهمد: درمان کامل یک نوع وابسته به انسولین از بیماری غیرممکن است. فقط داروها به تنهایی کمک نخواهند کرد - تغذیه مناسب لازم است. درمان باید روشی جدید برای زندگی باشد. مهمترین شرط حفظ سطح قند در حد مطلوب (بالاتر از 6.5 میلی مول در لیتر) نیست ، در غیر این صورت نمی توان از عوارض جدی جلوگیری کرد.
شما باید چندین بار در روز وضعیت خود را با یک گلوکومتر بررسی کنید. کنترل قند به تنظیم سریع دوز داروها و رژیم غذایی کمک می کند. در مرحله اولیه دیابت وابسته به انسولین ، درمان بیشتر با قرص های کاهش دهنده قند آغاز می شود. با این حال ، با گذشت زمان ، شما اغلب باید به تزریق هورمون تغییر دهید یا هر دو را با هم ترکیب کنید.
انسولین درمانی
روشهای معالجه بیماری قند نوع II منحصراً به صورت جداگانه انتخاب می شود. امروزه ، انسولین درمانی یک روش مؤثر برای مسدود کردن روند پاتولوژیک به دلیل داروهای مؤثر است. اینها قرص هایپوگلیسمیک Glyformin ، Glucobay ، Dibikor و Eslidin هستند. انسولین برای تزریق - Actrapid ، Rinsulin ، Insuman و دیگران - به شکل اقدامات سریع و طولانی وجود دارد. بیمار باید یاد بگیرد که خود را تزریق کند. تزریق می تواند پمپ انسولین را جایگزین کند. تجویز هورمون از طریق سوند زیر جلدی بسیار راحت تر است.

محصولات مجاز
اصل رژیم این است که مقدار کم کالری را با کربوهیدرات ها مصرف کنید ، چربی کم مصرف کنید. سپس نوسانات گلوکز در دیابت وابسته به انسولین شدید نخواهد بود. ممنوعیت مطلق همه غذاهای پر کالری و شیرین. اگر از این قانون تغذیه پیروی کنید ، بیماری به حداقل می رسد.
لازم است که در 5-6 پذیرش کمی ، اما غالباً بخورید. غذاهای سالم و سالم شامل موارد زیر است:
- سوپ کلم سبزیجات ، سوپ ها ، سوپ چغندر ، بورشت ، okroshka ،
- فرنی (محدود)
- گوشت بدون چربی ، مرغ ،
- ماهی و غذاهای دریایی ،
- سبزیجات (سیب زمینی کوچک) ،
- لبنیات و لبنیات کم چربی ،
- محصولات آرد خوراکی ،
- میوه های شیرین و ترش ،
- نوشیدنی - با شیرین کننده ها ،
- عزیزم
داروهای مردمی
دستور العمل های طب سنتی و داروهای خانگی بداهه می تواند مفید باشد:
- کنگر فرنگی بیت المقدس در دیابت وابسته به انسولین مؤثر است. غده ها به بهترین وجه خام خورده می شوند.
- تخم مرغ ، با آب 1 لیمو (روی شکم خالی) کتک خورده است.
- تزریق برگ گردو (دم کرده مانند چای معمولی).
- ارزن ، در آسیاب قهوه بریزید. یک قاشق غذاخوری پودر با شیر روی معده خالی شسته می شود (دستور العمل مخصوصاً برای بیماران مبتلا به نوع قند وابسته به انسولین).

فعالیت بدنی
دیابت قندی وابسته به انسولین پیش از افرادی که شیوه زندگی پویا داشته باشند کاهش می یابد. به دلیل فعالیت عضلات ، گلوکز توسط سلول ها بهتر استفاده می شود. دویدن سلامتی ، شنا ، اسکی یا پیاده روی ، باغبانی ، باغبانی می تواند حساسیت سلول ها به انسولین را افزایش دهد و دوز تزریق ها کاهش می یابد. با این حال ، از آنجا که "ستون" اقدامات فعال ساعتهای زیادی طول می کشد ، نمی توان بیش از حد از آن استفاده کرد تا حملات هیپوگلیسمی وجود نداشته باشد. انواع بارهای مجاز باید با پزشک مشورت شود.
دیابت وابسته به انسولین
دیابت وابسته به انسولین (مانند دیابت نوجوانان و نوجوانان) - اینها اسامی منسوخ شده ای برای دیابت نوع 1 است - این چیزی است که اکنون این بیماری نامیده می شود. هنگامی رخ می دهد که پانکراس به دلیل از بین رفتن سلول های بتا ، ترشح انسولین متوقف شود. مصرف انسولین به صورت خوراکی به شکل قرص غیرممکن است ، بنابراین بیمار مجبور می شود خود را به انسولین تزریق کند. انسولین باید به طور مداوم و در طول زندگی انجام شود تا از قند خون بالا جلوگیری شود.
عملکرد اصلی انسولین ، رفع انسداد سلول ها برای ورود گلوکز به آنها است - منبع انرژی ای که از غذایی که به بدن ما رسیده است تولید می شود. منابع غذایی کربوهیدرات ها ، یک بار در بدن ، به گلوکز تجزیه می شوند و انسولین گلوکز را به سلول ها تحویل می دهد.
با یک نوع دیابت وابسته به انسولین ، بیماران از رژیم های درمانی مختلف انسولین استفاده می کنند. پیش از این ، به اصطلاح انسولین درمانی سنتی رایج بود ، که در آن تزریق انسولین 3 بار در روز قبل از غذا انجام می شد. دوز انسولین یکسان بود ، به بیماران فقط توصیه می شد که هر بار وعده های غذایی یکسان را بخورند تا در دوز تجویز شده دارو نگه داشته شوند.
با گذشت زمان ، یک سیستم درمانی دیابت پایه (بولوس) تقویت شد که در آن بیماران از دو نوع انسولین استفاده می کنند - کوتاه مدت و طولانی مدت.
افراد دیابتی وابسته به انسولین قبل از غذا انسولین با عملکرد کوتاه (انسولین منظم یا فوق العاده کوتاه) تجویز می کنند (برای پوشاندن مواد غذایی) و مقدار آن ممکن است بسته به میزان کربوهیدراتهای خوراکی متفاوت باشد.
انسولین طولانی مدت به بیماران وابسته به انسولین کمک جدی می کند این کار از لوزالمعده سالم ، که انسولین طبیعی انسان را تولید می کند ، تقلید می کند. بیماران آن را 1-2 بار در روز تزریق می کنند تا انسولین در بدن ایجاد شود که باعث می شود انسولین در بدن ایجاد شود ، که در برابر پرش و فرونشست قند خون محافظت می کند.

دیابت حاملگی وابسته به انسولین
به خانم های بارداری که قبلاً دیابت نداشته اند اما در دوران بارداری مشخص شده است که قند خون بالایی دارند ، مبتلا به دیابت حاملگی می شوند.
بسته به جمعیت مورد مطالعه ، دیابت حاملگی در 3-9٪ از کل حاملگی ها تجلی می یابد. بیشتر اوقات ، در سه ماهه سوم رخ می دهد. این نوع دیابت فقط 1٪ از زنان زیر 20 سال را مبتلا می کند ، اما 13٪ از کسانی که بالای 44 سال باردار می شوند.
دیابت حاملگی از جهات مختلفی درمان می شود. در ابتدا رژیم غذایی ، ورزش و داروهای خوراکی تجویز می شود و اگر این کار برای کنترل قند خون کافی نباشد ، انسولین درمانی تجویز می شود. از این طریق بیماران مبتلا به دیابت حاملگی همچنین می توانند یک نوع دیابت وابسته به انسولین داشته باشندگرچه به طور موقت
تفاوت دیابت زنان باردار از انواع آن 1 و 2 در این است که پس از تولد نوزاد ، دیابت کاهش می یابد و درمان با انسولین متوقف می شود.
می توان نتیجه گرفت که عدم صحت اصطلاح "دیابت وابسته به انسولین" در این واقعیت آشکار می شود که نوع اول و دوم دیابت در حقیقت بیماریهای مختلفی هستند ، اما ممکن است بیماران هر یک از این نوعها وابسته به انسولین باشند. زنان بارداری که مبتلا به دیابت بارداری هستند نیز با انسولین درمان می شوند. بنابراین ، صحبت کردن در مورد بیماران وابسته به انسولین ، فوراً نمی توان درک کرد که چه نوع دیابت درگیر است.
کودکان وابسته به انسولین
دیابت نوع 1 در درجه اول کودکان ، نوجوانان و جوانان را تحت تأثیر قرار می دهد. گاهی اوقات دیابت از بدو تولد رخ می دهد ، اگرچه چنین مواردی نادر است.
 کودک مبتلا به دیابت باید یاد بگیرد که انسولین خود را بگذارد
کودک مبتلا به دیابت باید یاد بگیرد که انسولین خود را بگذارد
کودک وابسته به انسولین را بزرگ کنید - یک آزمایش دشوار نه تنها برای بیمار بلکه برای والدینش. والدین برای اینکه به فرزندشان روش صحیح تزریق انسولین ، شمارش کربوهیدرات ها و واحدهای نان ، اندازه گیری قند خون خود و اندازه گیری با زندگی عادی را یاد بگیرند ، باید به طور عمیق این بیماری را مطالعه کنند.
والدین فرزندان وابسته به انسولین باید موارد مهم زیر را با متخصص غدد خود مورد بحث قرار دهند:
- کودک چند بار قند خون خود را اندازه می گیرد؟
- چه چیزی بهتر برای انجام انسولین درمانی است: از سیستم پایه بولوس یا پمپ انسولین استفاده کنید؟
- چگونه می توان هیپوگلیسمی و قند خون را تشخیص و درمان کرد؟
- چگونه می توان وجود ketonuria را در کودک تشخیص داد و جلوی آن را گرفت؟
- کربوهیدرات ها چگونه بر قند خون تأثیر می گذارند؟
- چگونه واحد نان را بشماریم؟
- چگونه فعالیت بدنی بر قند خون در کودک وابسته به انسولین تأثیر می گذارد؟
- چگونه یاد بگیریم که بدون درد با دیابت زندگی کنیم - به مدرسه برویم ، از حضور این بیماری خجالت بکشیم ، به کمپ های تابستانی برویم ، به کمپینگ برویم و غیره؟
- چند بار می توانم به یک متخصص غدد و سایر متخصصین مراقبت از دیابت مراجعه کنم؟
ماه عسل برای دیابت نوع 1 یا تبدیل بیمار وابسته به انسولین به یک مستقل از انسولین
در دیابت نوع 1 ، ممکن است شرایطی ایجاد شود که سلولهای لوزالمعده باقیمانده شروع به تولید انسولین کنند ، که منجر به لغو یا کاهش قابل توجه انسولین درمانی تجویز می شود. در این دوره بسیاری از بیماران تصور می کنند که از دیابت بهبود یافته اند ، اما متأسفانه دوره "ماه عسل" دیابت فقط یک لاله موقت است.
چرا برطرف شدن موقت دیابت وجود دارد؟ دیابت نوع 1 در برابر زمینه تخریب سلولهای لوزالمعده تولید کننده انسولین بدن ایجاد می شود. هنگامی که بیمار تزریق انسولین را شروع می کند (وابسته به انسولین است) ، بخشی از بار تولید انسولین خود از لوزالمعده خارج می شود. این دوره استراحت ، با تزریق انسولین ، لوزالمعده را برای تولید انسولین از سلولهای بتا باقی مانده تحریک می کند.
با این حال ، در طی چند ماه ، بخش عمده ای از این سلول های بتا باقی مانده از بین می روند. دوره ماه عسل به پایان می رسد که پانکراس تولید انسولین کافی برای حفظ سطح بهینه قند خون را متوقف می کند.
مطالعه "ماه عسل در كودكان مبتلا به دیابت نوع 1: فراوانی ، طول مدت و تأثیر عوامل مختلف بر روی آن" انجام شد. (PubMedPMID: 16629716). این مقاله می نویسد که دوره ماه عسل دیابت نوع 1 با کاهش نیاز به انسولین و در عین حال کنترل قند خون خوب مشخص می شود. اهمیت بالینی این مرحله یک مداخله دارویی بالقوه برای کاهش سرعت یا متوقف کردن خود تخریب مداوم سلولهای بتا باقی مانده است.
گروهی از 103 كودك مبتلا به دیابت كمتر از 12 سال مورد بررسی قرار گرفتند كه درنتیجه فراوانی ، مدت و عوامل مؤثر بر تركیب جزئی دیابت مورد بررسی قرار گرفت. با توجه به نتایج مطالعه ، مشخص شد كه 71 كودك مبتلا به بهبودی جزئی از دیابت ، و یک نفر كامل - در سه نفر بودند. مدت زمان بهبودی از 4.8 تا 7.2 ماه متغیر بود.
دیابت قندی غیر وابسته به انسولین (دیابت افراد سالخورده یا نوع 2)
لازم به ذکر است که وجود دارد دیابت وابسته به انسولینکه امروزه پزشکان آن را دیابت نوع 2 می نامند. در این نوع دیابت ، لوزالمعده انسولین را در حجم طبیعی ترشح می کند ، اما سلول ها نمی توانند به درستی آن را کنترل کنند.
مشکل اصلی مبتلایان به دیابت نوع دوم اضافه وزن و مقاومت به انسولین (سندرم متابولیک) است که از تعامل مناسب سلول ها با انسولین جلوگیری می کند.
بر خلاف نوع وابسته به انسولین دیابت ، فقط بیماران مبتلا به نوع 2 این بیماری می توانند مستقل از انسولین باشند (بجز موارد بهبودی موقتی دیابت نوع 1). هنوز دیابت مایع وجود دارد ، اما این یک بیماری کاملاً متفاوت است و هیچ ارتباطی با دیابت سنتی ندارد.
اصطلاحات "وابسته به انسولین" و "دیابت قند غیر وابسته به انسولین" اساساً نادرست و منسوخ هستند. نه تنها بیماران مبتلا به دیابت نوع 1 بلکه افراد دیابتی نوع 2 و همچنین زنان مبتلا به دیابت حاملگی می توانند به انسولین وابسته باشند. در حالی که وابسته به انسولین می تواند نه تنها مبتلایان به دیابت نوع 2 باشد ، بلکه افرادی که مبتلا به دیابت نوع یک نیز هستند مدتی استراحت می کنند (در دوره ماه عسل).
دیابت قندی غیر وابسته به انسولین
دیابت غیر وابسته به انسولین نوع 2 ، معمولاً طی چند سال به طور پی در پی توسعه می یابد. ممکن است بیمار به هیچ وجه متوجه تظاهرات نشود. علائم شدیدتر شامل موارد زیر است:
- خستگی
- به آرامی زخم ها را بهبود می بخشد
- اختلال در حافظه
- کاهش عملکرد بینایی.
تشنگی را می توان تلفظ کرد یا به سختی قابل درک بود. همین مورد در مورد ادرار سریع نیز صدق می کند. متأسفانه ، دیابت نوع 2 اغلب به طور تصادفی تشخیص داده می شود. با این حال ، با چنین بیماری ، تشخیص زودرس بسیار مهم است. برای انجام این کار ، شما باید مرتباً آزمایش خون را برای سطح قند انجام دهید.
دیابت وابسته به انسولین در اثر مشکلات پوستی و غشاهای مخاطی بروز می کند. این معمولاً:
- خارش ، از جمله واژن ،
- عفونتهای قارچی
- خشکی
- بهبودی طولانی بخیه های جراحی ، خراش.
با تشنگی شدید ، بیمار می تواند تا 3-5 لیتر در روز بنوشاند. مکرر رفتن شبانه به توالت.
با پیشرفت بیشتر دیابت ، بی حسی و سوزن سوزن شدن در اندام ها ظاهر می شود ، پاها هنگام راه رفتن آسیب می بینند. در زنان ، کاندیدیازیس قابل تحمل مشاهده می شود. در مراحل بعدی بیماری ایجاد می شود:
- کاهش وزن
- مشکلات کلیوی
- گانگرن
- حمله قلبی ناگهانی
- سکته مغزی
علائم شدید فوق در 20-30٪ بیماران اولین علائم بارز دیابت هستند. بنابراین ، امتحان کردن سالانه برای جلوگیری از چنین شرایطی بسیار مهم است.

 این هورمون 10-15 دقیقه پس از تزریق شروع به فعالیت می کند ، حداکثر تأثیر آن بعد از یک ساعت احساس می شود. برای کاهش درد ، بهترین استفاده از تزریق در خارش پوست در نزدیکی طرفین است.
این هورمون 10-15 دقیقه پس از تزریق شروع به فعالیت می کند ، حداکثر تأثیر آن بعد از یک ساعت احساس می شود. برای کاهش درد ، بهترین استفاده از تزریق در خارش پوست در نزدیکی طرفین است.