ویژگی های کفش ارتوپدی برای بیماران دیابتی
توصیه های ساخت
برای بیماران مبتلا به دیابت
O.V. Udovichenko1 ، V.B. Bregovsky6 ، G.Yu. Volkova5 ، G.R. Galstyan1 ، S.V. Gorokhov1 ، I.V. Gurieva2 ، E.Yu. Komelyagina3 ، S.Yu. Korablin2 ، O.A. Levina2 ، T.V. Gusov4 ، B.G. Spivak2
مرکز تحقیقات غدد درون ریز RAMS ، 2 دفتر فدرال پزشکی پزشکی و اجتماعی وزارت بهداشت ، درمان و توسعه اجتماعی ، 3 بخش جراحی غدد درونریز وزارت بهداشت مسکو ، 4 آکادمی پزشکی مسکو به نام I.M. Sechenova ، 5 مرکز طراحی کفش های خاص "Ortomoda" ، مسکو ،
6 مرکز دیابت سرزمینی ، سن پترزبورگ
قسمت 1. الزامات عمومی کفش
اشکال ضایعات اندام تحتانی در دیابت قندی (DM) بسیار متنوع است. عدم توجه به خصوصیات یک بیمار خاص به این واقعیت منجر می شود که کفش های ارتوپدی تولیدی اغلب رضایت بیماران یا پزشکان را ندارند. هر نوع کفش از جمله ارتوپدی می تواند در صورت تولید نادرست باعث آسیب به پای بیمار مبتلا به دیابت شود. بنابراین کنترل کیفیت دقیق کفش های تولیدی و رعایت آنها با مشکلات این بیمار از اهمیت بالایی برخوردار است. در همین راستا ، نمایندگان موسسات مختلف پروفایل غدد درون ریز و ارتوپدی با در نظر گرفتن مشکلات مختلف بالینی در بیماران مبتلا به دیابت ، توصیه های مشترکی در زمینه ساخت کفش ارتوپدی ارائه دادند.
در مرحله حاضر ، کفش های ویژه برای بیماران مبتلا به دیابت به عنوان یک عامل درمانی (مشابه داروها) در نظر گرفته می شود که لازم است همان معیارهای دقیق برای ارزیابی کیفیت و اثربخشی در پزشکی مبتنی بر شواهد ، از جمله کارآزمایی های کنترل شده تصادفی استفاده شود. K. Wfc ^ E. Cb1e1ai نشان می دهد که هر مدل از کفش های مخصوص "دیابتی" برای اثبات کاهش خطر زخم های دیابتی نیاز به آزمایشات تصادفی دارد. تعداد زیادی از مطالعات داخلی و خارجی درباره کفش های ارتوپدی برای دیابت منتشر شده است و این آثار نیز اساس این توصیه ها را تشکیل می دهند.
ویژگی های وضعیت اندام تحتانی
در بیماران دیابتی
5-10٪ از کل بیماران مبتلا به دیابت به سندرم پای دیابتی (SDS) مبتلا می شوند که مهمترین تظاهرات آن زخم های غیر ترمیم کننده (زخم های استوایی) ، گانگرن ، قطع عضو است. تعریف فعلی VTS است
"عفونت ، زخم و / یا تخریب بافت های عمیق مرتبط با اختلالات عصبی و کاهش جریان خون در شریان های اندام تحتانی با شدت های مختلف" (گروه کاری بین المللی پای دیابتی ،). بیماران مبتلا به ضایعات اندام تحتانی به دلیل دیابت ، که شرایط این تعریف را برآورده نمی کند ، یا به تشخیص "گروه خطر برای دیابت" یا نوروپاتی دیابتی یا آنژیوپاتی اندام تحتانی مبتلا می شوند.
نوروپاتی ، آنژیوپاتی و ناهنجاری های پا (دومی که همیشه ناشی از دیابت نیست) عوامل اصلی منجر به SDS هستند. نوروپاتی دیابتی در 30-60 patients از بیماران رخ می دهد ، حساسیت پا را نقض می کند و ضایعات پوستی را بدون درد و غیر قابل تشخیص می کند و فشرده سازی کف پا در کفش غیر قابل تشخیص است. آنژیوپاتی در 10-20 patients از بیماران رخ می دهد ، اما به طور چشمگیری بهبودی از ضایعات پوستی حتی کوچک را مختل می کند و به تبدیل آنها به نکروز بافت کمک می کند. تغییر شکل ها (Hallux valgus ، پرولاپس سر استخوان های متاتارس ، خزنده و چکش مانند انگشتان ، و همچنین عواقب قطع عضو در پا و شکستگی های پاتولوژیکی ناشی از استئوآرتریت دیابتی) منجر به توزیع مجدد قابل توجهی بار در پا ، ظاهر شدن نواحی زیاد بار غیر طبیعی ، فشردگی پا در کفش ، که منجر به آسیب و نکروز بافت های نرم پا می شود.
ثابت شده است که کفش های ارتوپدی با کیفیت بالا به طور قابل توجهی (2-3 بار) خطر ابتلا به VDS 9.18-iEe را کاهش می دهد. تأثیر پیشگیرانه مؤثرتر از بیشتر داروهای تجویز شده برای این منظور دارد. اما در ساخت کفش باید هم افزایش آسیب پذیری پوست پاها به دیابت و هم حساسیت مختصر را به خاطر آورد ، به همین دلیل بیمار احساس ناراحتی نمی کند ، حتی اگر کفش دچار گرفتگی شود یا پا را صدمه دیده باشد. کفش برای بیماران
رفیق دیابت اساساً با کفش های ارتوپدی که برای سایر بیماری ها استفاده می شود متفاوت است.
انواع کفش ارتوپدی برای بیماران مبتلا به دیابت
به کفش های ارتوپدی کفش گفته می شود که طراحی آن با در نظر گرفتن تغییرات پاتولوژیک پا در برخی بیماری ها انجام می شود. اگرچه تمام کفش های مربوط به بیماران مبتلا به دیابت از نظر فنی پیچیده است ، اما از نظر بالینی تفاوت اساسی بین این موارد مهم است: الف) کفش ارتوپدی ساخته شده با توجه به بلوک تمام شده ، و ب) کفش های ساخته شده با توجه به بلوک فردی (اصلاح شده برای این بیمار ، بلوک تمام شده یا گچ). بازیگران / معادل آن). از آنجا که اصطلاحات مشخصی برای این نوع کفش ها وجود ندارد (اصطلاحات "پیچیده" و "بدون عارضه" دارای معنای تکنولوژیکی هستند) ، توصیه می شود از اصطلاحات "کفش روی یک بلوک تمام شده" ("کفش های تمام شده") و "کفش در یک بلوک جداگانه" استفاده کنید ، که با اصطلاحات خارجی مطابقت دارد. کفش های بدون پوسته (از پیش ساخته) و "کفش های سفارشی". تعدادی از متخصصان پیشنهاد می کنند که کفش را روی یک بلوک تمام شده "پیشگیرانه" (به ویژه ، برای بهبود درک بیماران) بفرستید ، اما این عقیده به طور کلی پذیرفته نمی شود.
از آنجا که کفش و کفی ارتوپدی به طور غیرقابل تفکیک با یکدیگر ارتباط دارند ، باید آنها را با هم در نظر گرفت ، که این نیز در ساختار این توصیه ها منعکس شده است.
نشانه هایی از انواع کفش فوق
به "کفش روی بلوک تمام شده": پایی بدون تغییر شکل شدید + ابعاد آن در بلوک های موجود قرار می گیرد (با در نظر گرفتن اندازه های مختلف و کامل بودن آنها).
به "فرد": تغییر شکل های سنگین + اندازه در لنت های استاندارد جای نمی گیرد. به عنوان مثال ، تلفظ می شود
سازندها (Hallux valgus III - قرن چهارم و دیگران) ، تغییر شکلات ناشی از پوکی استخوان دیابتی ("حرکت پا" و مانند آن) ، قطع عضو انگشت I یا V ، قطع عضو انگشتان دست (اگرچه برخی از کارشناسان معتقدند در صورت عدم وجود تغییر شدید شدید "،" کفش روی بلوک تمام شده "با یک کفی جداگانه ساخته شده).
بر اساس وضعیت اندام تحتانی (وجود ناهنجاری ها ، ایسکمی ، نوروپاتی ، زخم ها و قطع عضو در آنامز) ، دسته های مختلف بیماران با نیازهای مختلف برای محصولات ارتوپدی 1،2،6،7،14 مشخص می شوند. نوع کفش ها و کفی های ارتوپدی بر اساس کدام دسته از بیمار تعلق می گیرد. با توجه به قابلیت های تشخیصی محدود نوروپاتی دیابتی و آنژیوپاتی در بسیاری از کارگاه های ارتوپدی ، توضیحات این دسته ها در این توصیه ها به صورت ساده ارائه شده و عمدتا بر اساس درجه تغییر شکل پاها (در صورت عدم وجود اطلاعات در مورد نوروپاتی / آنژیوپاتی ، بیمار باید به نظر می رسد که دارای این عوارض باشد).
دسته 1 (خطر کم VDS - 50-60٪ از کل بیماران): پا بدون ناهنجاری. 1a - با حساسیت عادی ، 16 - با حساسیت به اختلال. آنها می توانند (1a) کفش های آماده را در یک فروشگاه معمولی خریداری کنند ، اما با توجه به قوانین خاصی در مورد انتخاب کفش یا (16) آنها به "کفش های تمام شده کفش" با یک کفی مخصوص جذب شوک نیاز دارند.
دسته 2 (خطر متوسط برای SDS - 15-20٪ از کل بیماران): ناهنجاریهای متوسط (درجه هالوکس valgus I-II ، انگشتهای کوراکوئیدی و چکش متوسط ، انگشت صاف ، پرولاپس خفیف سرهای استخوان متاتارس و غیره) 1. آنها به "کفش روی بلوک تمام شده" (معمولاً عمق اضافی) با یک کفی جداگانه احتیاج دارند.
رده 3 (خطر بالای SDS - 10-15٪ بیماران): ناهنجاری های شدید ، تغییرات پوستی قبل از زخم ، زخم های استوایی (همراه با اضافه بار پا هنگام راه رفتن) در گذشته ، قطع عضو در پا. آنها به "کفش های جداگانه" با کفی های جداگانه احتیاج دارند.
دسته 4 (5-7٪ از بیماران): زخم های جوش و زخم ها در زمان معاینه. کفش ارتوپدی بی اثر است ، دستگاه های بارگیری ("نیمه کفش" ، Total Contact Cast (TCC)) قبل از بهبود زخم مورد نیاز است ، در آینده - کفش ارتوپدی برای دسته 2 یا 3.
1 معیار "تعدیل" تغییر شکل در اینجا مطابقت تمام اندازه های پا با لنت های موجود است.
اختلال شدید حسی و فعالیت حرکتی بالا (و همچنین علائم ناکارآمدی کفش های تولیدی) اغلب نیاز به بیمار دارد که به یک دسته بالاتر اختصاص یابد.
مکانیسم های عملکرد کفش / کفی ارتوپدی
وظایف کفش ارتوپدی در بیماران مبتلا به دیابت
• کار اصلی: کاهش فشار بر روی قسمتهای احتقان سطح کفپوش (که ممکن است از قبل از بروز زخم ها باشد). برای این کار طراحی خاصی از کفش و کفی ارتوپدی مورد نیاز است. کارهای باقیمانده را می توان با کفش های غیر ارتوپدی با کیفیت بالا حل کرد.
• از اصطکاک افقی (نیروهای برشی) جلوگیری کنید ، پوست پا را مالش ندهید. در دیابت ، حساسیت اغلب مختل می شود ، پوست آسیب پذیر است. بنابراین ، اصطکاک افقی هنگام راه رفتن اغلب علت ایجاد زخم دیابتی است.
• پا را فشار ندهید ، حتی با تغییر شکل (که اغلب آن Hallux valgus است) ، با بالای سخت صدمه ای وارد نکنید
• از پا در مقابل سکته های جلویی و دیگر محافظت کنید (اگرچه در عمل روزمره چنین اعتصاباتی منجر به پیشرفت VTS به ندرت می شود).
• علاوه بر خصوصیات کاملاً مکانیکی - تأمین تهویه کافی پا ، راحتی ، راحتی هنگام قرار دادن و خارج کردن ، امکان تنظیم حجم صدا در طول روز.
در نتیجه ، هدف اصلی کفش های ارتوپدی محافظت از پا در برابر ایجاد زخم های دیابتی است. باید بار دیگر تأکید کرد که از کفش های ارتوپدی (که در این شرایط ناکارآمد هستند) برای درمان زخم های دیابتی استفاده نمی شود بلکه از دستگاه های بارگیری موقت استفاده می شود.
چگونه کفش مشکل اصلی را حل می کند - اضافه بار بخش های فردی سطح کف را کاهش می دهد؟ برای دستیابی به این هدف عناصر ساختاری زیر شرح داده شده است.
1. سفت و محکم (کف سفت و سخت) با رول. هنگام راه رفتن روی پیشانی ، بار را کاهش می دهد ، - در وسط و پشت.
شکل 2. کفش هایی با کف سفت و سخت و رول.
شکل 3. بالش metatarsal (MP بصورت شماتیک).
نقاط نشان دهنده سرهای استخوانهای متاتارس است ، میزان بار تحت عمل بالش متاتارس كاهش می یابد.
شکل 4- غلتک metatarsal (بصورت شماتیک).
نقاط نشان دهنده سر استخوان متاتارس است.
شکل 5. الگوی درج مواد نرم در ضخامت کفی (1) و کف کفش (2).
2. پد metatarsal (پد metarsal) استخوان های metatarsal را "بالا می برد" ، باعث کاهش بار روی سر آنها می شود.
3. نوار metatarsal (نوار metatarsal) به طور مشابه عمل می کند ، اما عرض بیشتری دارد - از لبه داخلی کفی تا بیرونی
4- کفی ، تکرار شکل کف پا و ساخته شده از مواد جذب کننده شوک (کفی قالب). برای کاهش فشار بر روی نقاط احتقان ، درج هایی از مواد نرمتر در این مناطق (شاخه های کفی) کمک می کند.
5. در زیر ناحیه بارگذاری شده ، می توانید یک شکاف در کف ساخته شده و همچنین با مواد نرم (پلاستیک میانی) پر شود (شکل 5 را ببینید).
لازم به ذکر است که تعدادی از روشها (به عنوان مثال بالش متاتارس) ممکن است در هیچ بیمار مورد استفاده قرار نگیرد ، علائم و موارد منع مصرف بر روی آنها در زیر مورد بحث قرار گرفته است).
الزامات عمومی کفش ارتوپدی
برای بیماران مبتلا به دیابت
این الزامات در کار F. Tovey بر اساس دانش تجربی تدوین شد ، بعداً در کارآزمایی های بالینی کفش های خاص تأیید شد و امروزه به طور کلی پذیرفته می شود2.
• حداقل تعداد درزها ("یکپارچه سازی").
• عرض کفش از عرض پا کمتر نیست (خصوصاً در مفاصل متاتارسوفالانژال).
• حجم اضافی در کفش (برای تعبیه کفی های ارتوپدی).
• عدم وجود cap3: مواد الاستیک (کششی) از بالا و روکش.
• پشتی دراز ، رسیدن به سر استخوان های متاتارس (جبران از بین رفتن قدرت و پایداری ناشی از عدم وجود یک انگشت پا).
• حجم قابل تنظیم (با توری یا بست های Velcro در صورت افزایش تورم در شب).
ویژگی های طراحی اضافی نیز برای انواع کفش های دیابتی الزامی است:
• کف سفت و سخت (سفت و سخت) با رول (راک یا غلتک - زیر را ببینید) در تعدادی از مارک های برجسته کفش های خارجی دیابت (لوکرو) ، یک رول4 کوچک روی همه مدل های کفش دیابتی وجود دارد ، اگرچه ، ظاهراً برای همه بیماران لازم نیست.
• پاشنه پا با لبه جلویی پیچ دار (زاویه چاق کننده بین سطح جلوی پاشنه پا و قسمت اصلی باعث کاهش خطر سقوط می شود).
الزامات عمومی کفی برای دیابت
• تولید مواد جذب کننده شوک (پلاستیک ، فوم پلی اورتان) با خاصیت ارتجاعی در قسمت قدامی ساحل حدود 20 درجه (تقریباً برابر با کشش بافت چربی زیر جلدی) ، در قسمت پشت - حدود 40 درجه. چوب پنبه و پلاستیک مواد جاذب بدون شوک و خیلی سفت هستند و حتی نباید از آنها برای حمایت از قوس طولی کف پا و به عنوان پایه (لایه پایین) پشت کفی استفاده شود. برای این منظور از مواد الاستیک (لاستیک فوم ، تبخیر و ...) استفاده می شود.
• ضخامت کفی برای دسته های بیماران 2 و 3 - حداقل 1 سانتی متر ، حتی در بخش قدامی 5.
• ریزسنجی کافی مواد.
• یک کفی مسطح با ضخامت کافی می تواند باعث کاهش فشار بر روی نقاط احتقان در بیماران با ریسک متوسط شود (و این کفی در کفش های ارتوپدی خارجی تعدادی از مارک های پیشرو استفاده می شود). با این حال ، با کاشت بالا
الف - شماتیک به رنگ آبی نشان داده شده است. ب - ویژگی های متمایز کفش بدون درپوش انگشت پا (قسمت بالای نرم).
فشار کفی ، با الگوبرداری از شکل کف پا و حمایت از قوسهای آن ، به طور مؤثر اضافه بار را مطابق با پدوگرافی از یک تخت 4.7 از بین می برد.
• کارشناسان خارجی R. Zick ، P. Cavanagh 6.7 روشی که به طور کلی پذیرفته شده است را برای استفاده از درج مواد نرمتر در ضخامت کفی در مناطق پر فشار کف پا (شاخه های کفی) در نظر می گیرند. این درج می تواند به ضخامت کف کفش (پلاستیک میانی) عمیق تر شود ، با این حال ، داده های تحقیقات بالینی در این مورد بسیار کمیاب است.
• حداکثر طول عمر کفی های جذب شوک 6 تا 12 ماه است. بیمار باید در مورد لزوم ساخت کفی های جدید (یا تعویض جزئی مواد کفی) حداقل 1 بار در سال هشدار داده شود.
طبق یک کارآزمایی بالینی تصادفی ، به مدت 1 سال استفاده از "کفش تمام شده" انتخاب شده (لوکرو) ، 45٪ در خطر عود زخم تروفیک کاهش یافته است ؛ NNT (تعداد بیمارانی که برای جلوگیری از 1 مورد زخم باید این روش درمانی را انجام دهند) 2.2 بود. بیمار سالانه ویژگی های متمایز این مدل کفش عبارتند از: الف) یک سفت و محکم با رول ، ب) یک بالاتنه نرم و بدون بند انگشت ، ج) یک کفی مسطح شوک تخت (بدون ساخت فردی) با ضخامت 9 میلی متر در کلیه قسمت های پا.
2 این شرایط در ساخت کفش های ارتوپدی از هر کلاس برای بیماران مبتلا به دیابت الزامی است ، اما اجرای آنها به خودی خود باعث نمی شود کفش ها در جلوگیری از زخم های دیابتی مؤثر باشد. برای حل این مشکل ، کفش ها باید با در نظر گرفتن مشکلات خاص بالینی بیمار ، که در زیر توضیح داده می شود ، ساخته شوند.
3 کلاه انگشت - قسمت سختی از لایه میانی قسمت فوقانی کفش است که در قسمت انگشتان پا قرار دارد و برای محافظت از انگشتان در برابر تأثیرات خارجی و حفظ شکل کفش در خدمت است. در یک مطالعه (پرش ، 1999) ، وجود درپوش انگشت پا یکی از سه دلیل اصلی ایجاد نقایص زخم هنگام پوشیدن کفش های ارتوپدی (همراه با پوشیدن گاه به گاه کفش های معمولی و عدم مطابقت با کانتور کفش و شکل پا با تغییر شکل شدید)
4 در کفش های لوکرو ، غلتک اندکی به صورت بیرونی جابجا شده است ("رول پیش تیر") ، فاصله "نقطه جداسازی" از پاشنه 65-70٪ از طول تنها ، ارتفاع بلند کردن در حدود 1-2 سانتی متر است. (انواع و خصوصیات لازم رول با جزئیات بیشتر خواهد شد) در بخش دوم مقاله توضیح داده شده است).
5 چنین کفی تقریباً همیشه به کفشهای با عمق فوق العاده احتیاج دارند - اینها در اصل کفشهای ارتوپدی آماده هستند.
ساخت ارتوپدی است
کفش ساخته شده فقط از مواد طبیعی؟
به طور سنتی اعتقاد بر این بود که فقط از مواد طبیعی به دلیل بهترین خواص بهداشتی (ریزسنجی ، نفوذپذیری هوا و غیره) باید استفاده شود. اما ، پس از ظهور مواد مصنوعی که از نظر قابل ملاحظه ای از لحاظ قابلیت انعطاف پذیری (لاتکس فوم) یا توانایی کوسنینگ (پلاستیک ، سیلوپرن برای تولید کفی) از نظر طبیعی بسیار برتر است ، نصب برای رد مواد مصنوعی به نفع مواد طبیعی دلیل کافی ندارد.
کفی های ارتوپدی قابل قبول هستند
بدون کفش خاص؟
با توجه به اینکه حداقل ضخامت کفی ارتوپدی برای اطمینان از تأثیر 1 سانتی متر در قسمت قدامی ، قرار دادن کفی های ساخته شده به صورت جداگانه در کفش های غیر ارتوپدی که توسط بیمار پوشیده شده است قابل قبول نیست ، زیرا اغلب باعث ایجاد زخمهای دیابتی می شود. ساخت چنین کفی ها تنها در صورتی امکان پذیر است که بیمار کفش هایی با عمق اضافی داشته باشد (که مطابق با بلوک تمام شده یا جداگانه ساخته شده است) ، اندازه آن با این کفی ها مطابقت دارد.
در بخش قابل توجهی از بیماران (خصوصاً افراد سالخورده) بیشتر مراحل در روز انجام می شود نه در خیابان و نه در خیابان ، بنابراین در معرض خطر بالای زخم های دیابتی ، تخلیه "مناطق خطرناک" روی پا باید در خانه انجام شود. در عین حال ، تغییر کفی های ارتوپدی به دمپایی نیز بی اثر است. در خانه توصیه می شود از کفش های نیمه باز ارتوپدی (مانند صندل) استفاده کنید ، که در آن کفی های ارتوپدی قرار داده شده و با اطمینان ثابت شوند. اما باید به خاطر داشت که در فصل سرما نباید پای بیمار خنک شود. چنین کفش هایی همچنین می توانند یک تنگ سفت و سخت با رول داشته باشند. همچنین پوشیدن یک جفت تابستانی کفش ارتوپدی در خانه نیز ممکن است.
ارزیابی کیفیت و کارآیی
ایجاد کفش های ارتوپدی تمام عیار و بدون داخلی داخلی (توسط خود کارگاه) و خارجی (از طرف پزشکان با در نظر گرفتن نظرات بیماران) غیرممکن است و کنترل کیفی و اثربخشی کفش های تولید شده امکان پذیر نیست.
به معنای کیفیت ، انطباق کفش با استانداردها (توصیه ها) با در نظر گرفتن مشکلات بالینی این بیمار است.
اثربخشی کفش توانایی آن در جلوگیری از ایجاد زخم های استوایی مرتبط با صدمات پا است
هنگام راه رفتن می توان اثربخشی کفش را با روشهای زیر تخمین زد:
1) استفاده از پدوگرافی داخل کفش (اندازه گیری فشار در کفش) ،
2) برای کاهش تغییرات قبل از زخم در "مناطق خطر" ،
3) برای کاهش دفعات زخم های جدید (به استثنای مواردی که مربوط به کفش نیستند) به شرطی که به طور مرتب پوشیده شوند.
روش شماره 2 برای ارزیابی نتایج پوشیدن کفش در یک بیمار خاص ، روش شماره 3 - برای کارآزمایی های کنترل شده تصادفی کاربردی است. همچنین باید در نظر داشت که اثر موجود در کارآزمایی های بالینی بستگی به درجه اولیه خطر ابتلا به سندرم پای دیابتی در بیمارانی که در مطالعه وجود دارد ، دارد. بنابراین ، اثرات پیشگیری کننده کفش ارتوپدی در کارهایی که بیماران در گروه پرخطر (زخم های استوایی در طول تاریخ) را شامل می شد ، اثبات شد 3،5،12،13،15 ، اما در گروه های کم خطر 12،17،19 تأیید نشده است. این نکته حائز اهمیت است که مطالعات باید نه تنها تعداد زخم های جدید بلکه تعداد زخم های ناشی از کفش های ناکافی (زخم های مربوط به کفش) را نیز در نظر بگیرند.
در موارد دشوار ، کفش حتی اگر "به طور صحیح" ساخته شده باشد ، نمی تواند اثر مطلوب داشته باشد. بیمار می تواند کفش ارتوپدی با کیفیت و گران قیمت را بپوشد ، که در این شرایط به سادگی ناکافی است. در این حالت ، برای دستیابی به نتیجه مطلوب (از بین بردن مناطق اضافه بار در هنگام پدوگرافی + عدم وجود زخم های جدید) لازم است کفش های تولیدی را اصلاح کنید. در بیمار مبتلا به یک راه رفتن غیرمعمول (چرخش شدید پا به سمت خارج) ، علی رغم کفش هایی که دارای یک سفت و سخت و رول است ، زخم در ناحیه سر اولین استخوان متاتارس عود می کند. پدوگرافی نشان داده است كه هنگام راه رفتن "بلندی نورد" در ناحیه زخم وجود دارد. ساخت کفش با محور نورد کفپوش در زاویه ای به محور کفش (عمود بر محور حرکت پا در مرحله فشار) مانع از عود مجدد زخم می شود.
آموزش بیمار در پوشیدن مناسب
این یکی از شرایط استفاده مداوم آن (رعایت بیمار) است. هنگام صدور کفش ارتوپدی ، لازم به یادآوری است که:
- این تنها با سایش مداوم (> 60-80٪ از کل زمان پیاده روی) سود می کند. Chantelau ، 1994 ، Striesow ، 1998 ،
- کفش و کفی - یک واحد: شما نمی توانید کفی های ارتوپدی را به کفش های دیگر منتقل کنید ،
- سفارش دادن کفی های جدید حداقل 1 بار در سال (با فشار زیاد زیاد) -
- پوشیدن کفش های ارتوپدی در خانه ضروری است. این امر به ویژه در مورد بیمارانی که فشار متوسطی دارند و کسانی که مقدار کمی پیاده روی در خارج از خانه دارند (بیشتر افراد سالخورده) صادق است.
وجود کفش ارتوپدی ، بیمار را از لزوم رعایت استاندارد "قوانین پیشگیری از زخم های دیابتی" رها نمی کند ، به ویژه در مورد چک کردن روزانه کفشها برای شناسایی اشیاء خارجی که در آن سقوط کرده اند ، پاره شدن پارچه ، کفی و غیره.
معاینه منظم در مطب دیابتی پا ضروری است ، به خصوص ، برای از بین بردن به موقع هایپرکراتوزهایی که حتی در پوشیدن کفش های ارتوپدی با کیفیت بالا نیز می توانند شکل بگیرند (زیرا بعضی اوقات با کفش / کفی ارتوپدی ممکن است کاهش یابد ، اما از بین نرود ، اضافه بار منطقه خطر را بر روی پلانتار کاهش می دهد. سطح پا).
استفاده از یک کف سفت و سخت با رول نیاز به آموزش های اضافی برای بیمار دارد. لازم است از قبل هشدار داده شود که چنین روش متداول کنترل کیفیت هنگام خرید کفش به عنوان توانایی خم شدن کف تنها با دستان شما ، در این مورد کاربردی ندارد. قدم زدن در چنین کفشهایی به تکنیکی کمی متفاوت نیاز دارد (مرحله فشار کاهش می یابد) و طول مرحله کاهش می یابد.
جنبه های زیبایی کفش های ارتوپدی
این مسائل همیشه باید مورد توجه قرار گیرد. نارضایتی بیمار (بیمار) از ظاهر کفش بطور قابل توجهی بدتر شد -
انطباق با توجه به کاربرد آن. تعدادی روش ارائه شده است که باعث بهبود درک کفش توسط بیماران (و از همه مهم تر بیماران) 7.11. رضایت بیمار از پوشیدن کفش های ارتوپدی را می توان با عناصر تزئینی (کفش باریک بصری) ، انتخاب رنگ بیمار ، مشارکت بیمار در طراحی کفش و غیره بدست آورد. در صورت نیاز به پوشیدن کفش های بلند ، حتی در تابستان ، از چنین راه حل طراحی به عنوان پهن استفاده کنید (1.5-2 سانتی متر) سوراخ هایی در قسمت فوقانی آن وجود دارد. بدون اینکه در میزان تثبیت کف پا تأثیر بگذارد ، بصری آنها کفش را "تابستان" تر می کنند ، همچنین در هنگام پوشیدن راحتی آن را افزایش می دهند. در ساخت کفش با رول تخلیه پیشنهاد می شود از ارتفاع پاشنه پا کاسته شود تا از ضخامت کلی کف پا کاسته شود. پر کردن انگشت پا در هنگام قطع عضو قسمت دیستال پا ، از جمله موارد دیگر ، مشکل بهبود زیبایی شناسی را نیز حل می کند.
رعایت قوانین فوق در ساخت کفش برای بیماران مبتلا به دیابت الزامی است. اما حتی اگر کفش را ارتوپدی (و به طور رسمی آن) نامیدیم ، این بدان معنی نیست که به طور صحیح برای حل مشکلات یک بیمار خاص ساخته شده است. برای حل این مشکلات ، لازم است قوانین بیومکانیکی را بر اساس نتایج تحقیق درک کنیم ، که در بخش دوم مقاله مورد بحث قرار خواهد گرفت.
1. Spivak B.G. ، Guryeva I.V. تظاهرات بالینی تغییرات پاتولوژیک در پای بیماران مبتلا به دیابت و اصول پشتیبانی ارتوپدی / پروتز و پروتز (کارهای جمع آوری شده TsNI-IPP) ، 2000 ، شماره. 96 ، ص. 42-48
2. FGU Glavortpomosch از وزارت کار فدراسیون روسیه. توصیه شماره 12 / 5-325-12 "در مورد شناسایی ، مراجعه به مراکز پروتز و ارتوپدی (کارگاههای آموزشی) و تهیه کفش ارتوپدی برای بیماران مبتلا به سندرم پای دیابتی". مسکو ، 10 سپتامبر 1999
3. Baumann R. Industriell gefertigte Spezialschuhe fur den diabetischen Fuss./ Diab.Stoffw، 1996، v.5، p 107-112
4. Bus SA، Ulbrecht JS، Cavanagh PR. تسکین فشار و توزیع مجدد بار توسط کفی های سفارشی در بیماران دیابتی مبتلا به نوروپاتی و ناهنجاری پا. / Clin Biomech. 2004 ژوئیه ، 19 (6): 629-38.
5. Busch K ، Chantelau E. اثربخشی یک مارک جدید کفش "دیابتی" سهام برای محافظت در برابر عود زخم پای دیابتی. یک مطالعه کوهورت آینده نگر. / پزشکی دیابتی ، 1382 ، v.20 ، ص 665-669
6. Cavanagh P. ، / کفش یا افراد مبتلا به دیابت (سخنرانی). سمپوزیوم بین المللی "پای دیابتی". مسکو ، 1-2 ژوئن 2005
7. Cavanagh P. ، Ulbrecht J.، Caputo G. بیومکانیک پا در دیابت قند / در: پای دیابتی ، چاپ ششم. Mosby، 2001.، p. 125-196
8. Chantelau E ، Haage P. / ممیزی از کفش های دیابتی کوسن: مربوط به انطباق بیمار ./ Diabet Med، 1994، v. 11، p. 114-116
9. ادموندس م ، بلوندل م ، موریس M. و همکاران. / بهبود بقای پای دیابتی ، نقش کلینیک تخصصی پا. / کوارت جی مد ، 1986 ،
v 60 ، No232 ، ص. 763-771.
10. کارگروه بین المللی پا پای دیابتی. اجماع بین المللی در مورد پای دیابتی. آمستردام ، 1999
11. Morbach S. تشخیص ، درمان و پیشگیری از سندرم پای دیابتی. نسخه پزشکی هارتمن ، 2004.
12. Reiber G ، Smith D ، Wallace C، et al. / تأثیر کفش درمانی بر روی مجدد پا در بیماران مبتلا به دیابت. یک کارآزمایی کنترل شده تصادفی. / JAMA، 2002، v.287، p.2552-2558.
13. Samanta A ، Burden A ، Sharma A، Jones G. مقایسه ای بین کفشهای "LSB" و کفشهای "فضا" در زخم پای دیابتی. / عمل. دیابت.اینترنت ، 1989 ، ش 6 ، ص 26
14. شرودر O. ویژگی های کفش های ارتوپدی برای دیابت (سخنرانی). کفش ارتوپدی برای بیماران مبتلا به دیابت (سمینار علمی و عملی). ESC RAMS ، م. ، 30 مارس 2005
15. Striesow F. Konfektionierte Specialschuhe zur Ulkusrezidivprophylaxe beim diabetischen Fusssyndrom. / مد. کلین 1998 ، جلد 93 ، ص. 695-700
16. Tovey F. ساخت کفش های دیابتی. / پزشکی دیابتی ، 1984 ، جلد. 1 ، ص 69-71
17. Tyrrell W، Phillips C، Price P، et al. نقش ارتز درمانی در به حداقل رساندن خطر زخم در پای دیابتی. (چکیده) / دیابتولوژی ، 1378 ، 42 ، 42 ، ج 1 ، A308.
18. Uccioli L. ، Faglia E ، Monticone G. et al. / کفش ساخته شده در جلوگیری از زخم پای دیابتی. / مراقبت از دیابت ، 1995 ، v. 18 ، شماره 10 ، ص. 1376-1378.
19. Veitenhansl M، Hierl F، Landgraf R. / Ulkus- und Rezidivprophylaxe durch vorkonfektionierte Schuhe bei Diabetikem mit diabetisches Fusssyndrom: eine prespektive randomisierte Studie. (چکیده) ./ Diabetes & Stoffwechsel، 2002، v. 11، ap. 1، p. 106-107
20. Zick R. ، Brockhaus K. Diabetes mellitus: Fußfibel. Leitfaden خز Hausa'rzte. - ماینز ، کیرشیم ، 1999
قسمت 2. رویکرد متمایز به گروههای مختلف بیماران
کفش های ارتوپدی برای بیماران مبتلا به دیابت همیشه باید شرایط مندرج در قسمت اول مقاله را برآورده کنند. با این حال ، مشکلات اندام تحتانی در دیابت متنوع است و دسته های مختلفی از بیماران به کفش هایی با پیچیدگی و طراحی متفاوت نیاز دارند. هنگام معاینه پاهای بیمار قبل از ساختن کفش (ترجیحاً با مشارکت متخصص ارتوپدی) ، لازم است بدانید که چرا این بیمار در ساخت کفش است. تغییر شکل های مختلف منجر به اضافه بار قسمت های مختلف پا می شود. بنابراین ، راه حل های سازنده در ساخت کفش ممکن است برای همه بیماران یکسان نباشد. بارگیری آن قسمت هایی که تغییرات پوستی قبل از زخم قابل مشاهده است (هایپرکاتوز با خونریزی ، هایپرکراتوز دردناک در سطح کف پا ، سیانوز و هیپرمی پوست در قسمت پشتی) باید خصوصاً فعال باشد. در اینجا روش هایی برای محافظت از این "مناطق خطر" از اضافه بار و تشکیل زخم های استوایی در شرایط مختلف بالینی وجود دارد.
1. کف صاف عرضی (پرولاپس سر استخوان های متاتارس) ، تغییرات قبل از زخم در ناحیه سرهای استخوان های متاتارس II ، III ، IV.
بارگیری بیش از حد سطح کفپوش در پیشانی با پای صاف توسط سایر اختلالات بیومکانیکی دیابت تشدید می شود - محدود کردن تحرک مفاصل مفصل تارسوس و مچ پا ، اعتدال مفاصل مچ پا (به دلیل کوتاه شدن عضله گوساله). وظیفه کفش توزیع مجدد بار ، کاهش فشار بر روی مناطق احتقان است.
راه های توزیع مجدد بار
کف سفت و سخت با رول. یک رول تخلیه ارتوپدی واقعی اساساً با بلند بودن معمول قسمت انگشتان پا تعبیه شده در کفش (که معمولاً برای کفش های پاشنه پا تا 1.5 سانتی متر) متفاوت است. تفاوت در ضخامت متغیر کف در جلو و ارتفاع انگشت پا (2.25-3.75 سانتی متر) است. توصیه های کاربرد این روش براساس مطالعات بیشمار 9،17،25 توسط پ. کاواناغ و همکاران شرح داده شده است:
• راکر تنها (نمای جانبی رول به شکل خط شکسته) و رول را انتخاب کنید (نمای جانبی به شکل یک منحنی). گزینه اول تا حدودی مؤثرتر است (کاهش بار اضافی 7 تا 9٪ ، مطابق پدوگرافی داخل کفش).
شکل 7. انواع رولرهای کفپوش.
ب - راکر (توضیح در متن).
فلش موقعیت مکانی "نقطه جدایی" را نشان می دهد.
طبق تحقیقات ، فاصله مطلوب "نقطه جداسازی" از پاشنه پا 55-65٪ از طول است (اگر می خواهید سرهای استخوان متاتارس را تسکین دهید ، به 55 برای تخلیه انگشتان پا نزدیک تر از 55 است).
• کارآیی توزیع مجدد بار با زاویه افزایش ارتفاع جلوی کف مشخص می شود (که تا حدی مطابق با ارتفاع لبه جلویی کف بالای طبقه با طول تنها "استاندارد" است). ارتفاع بالابری مدل "استاندارد" 2.75 سانتی متر (با اندازه کفش 10 (30) سانتی متر) است. این شاخص می تواند از 2.25 (حداقل) تا 3.75 سانتی متر باشد (دومی در ترکیب با ارتز با ریسک بسیار بالا استفاده می شود).
تعدادی از تکنیک ها شرح داده شده است که زیبایی شناسی و درک کفش توسط بیماران را بهبود می بخشد (کاهش قد پاشنه برای کاهش ضخامت کلی کف و غیره).
کفی جاذب شوک (فوم پلی اورتان ، پلاستیک آقا). فرورفتگی ها و / یا درج های سیلیکونی در کفی در طرح ریزی سرهای استخوان متاتارس امکان پذیر است.
کوسن متاتارسال (= پشتیبانی از قوس عرضی کف پا = اصلاح کف صاف عرضی) امکان پذیر است ، اما با احتیاط و فقط در ترکیب با سایر روش های انتقال بار. به گفته کارشناسان ، "با توجه به لایه بالشتک در بالای آن ، در صورت تحرک می توان از بالش متاتارس استفاده کرد.
("تصحیح") قوس عرضی پا (که توسط ارتوپد هنگام معاینه تعیین می شود). در تعدادی از بیماران با تغییرات پیش از زخم در ناحیه سر استخوان متاتارس ، تخلیه این منطقه بدون بالش متاتارس کافی نخواهد بود. " این نباید باعث ناراحتی بیمار شود ، باید به درستی قرار داشته باشد ، افزایش تدریجی در ارتفاع آن امکان پذیر است. باید در نظر داشت که قوس عرضی پا در بیماران مبتلا به SDS اغلب غیرقابل تصحیح است.
دستگاه های جذب شوک وجود دارد که روی پا پوشیده شده است (از جمله سیلیکون) ، حداقل 3 مدل مختلف. آنها را می توان در ترکیب با کفش استفاده کرد (اما کفش باید فضای اضافی برای آنها داشته باشد). برخی از متخصصان در راحتی آنها برای بیمار تردید دارند (ممکن است تعداد بیمارانی که مرتباً آنها را می پوشند حداقل باشد).
2- صاف شدن طول ، تغییرات قبل از زخم (هایپرکراتوز) بر روی سطح کفپوش مفصل متاتارسوفاژانژال I.
اهداف کفش: انتقال بار از قسمت جلوی پا در جهت های جانبی و عقب.
روشهای تخلیه مناطق خطر
پشتیبانی (پشتیبانی قوس) برای قوس طولی پا ،
کف سفت و سخت با رول (نگاه کنید به شکل 1) ،
مواد کفی بالشتک (قسمت 1 را ببینید).
3. انگشتان تاج دار و چکش ، تغییرات قبل از زخم در سطح پشتیبان (بالای انگشتان) و در قسمت انتهایی مفاصل interphalangeal اغلب با کف صاف pelecanic ترکیب می شوند.
وظایف کفش: I - فشار بارهای بالای انگشتان را کاهش می دهم ، و II - فشار بالای کفش را در قسمت انتهایی مفاصل interphalangeal کاهش می دهم.
راه حل اول
کف سفت و سخت با یک رول (بار را در کل پیشانی کاهش می دهد - به بالا مراجعه کنید) ،
خصوصیات کوسن کفی (قسمت 1 را ببینید)
تعدادی از پزشکان به منظور تخلیه بار ، اصلاح کننده های منقار (گویول ، شول و ...) را تجویز می کنند. این روش به عنوان قابل قبول شناخته شده است (اگر موقعیت انگشت قابل اصلاح باشد ، اقدامات احتیاطی انجام می شود ، به بیمار به درستی دستور داده می شود و کاهش محسوس در حساسیت وجود ندارد) ، اما لازم است برای سفارش کفش با در نظر گرفتن پوشیدن اصلاح کننده ، اندازه گیری هایی انجام شود. اصلاح کننده که با کمک نوار برای انگشت دوم یا سوم ثابت شده است ، نسبت به مدل های "تمام سیلیکون" که انگشت در سوراخ اصلاح کننده قرار دارد ، بسیار ایمن تر است.
راه حل دوم
مواد بالایی قابل ارتجاع (لاتکس فوم ("کشش") به شکل درج در قسمت پشت انگشتان یا چرم نرم) ، عدم وجود کلاه انگشت پا. استفاده سنتی از کلاه انگشت پا (بالاتنه یا جلو) در کفش های ارتوپدی خانگی مبتنی بر ایده خطر آسیب انگشت در هنگام ضربه جلویی (که در واقع بسیار اندک است) و تشکیل چین های چرمی بالای کفش بدون کلاه انگشت است ، که می تواند باعث آسیب به قسمت عقب پا شود. راه حل مشکل چین خوردگی: کف پوش با جوشکاری برای محافظت از پا در مقابل ضربه های جلویی هنگام راه رفتن ، یک روکش متخلخل آتروماتیک قسمت بالای کفش (از پا محافظت می کند و به کفش در شکل خود کمک می کند) ، سفتی کف پوش (از جلوگیری از خم شدن جلوی کفش در هنگام راه رفتن).
4- Hallux valgus ، تغییرات قبل از زخم در ناحیه مفاصل بیرون زده من metatarsophalangeal و روی سطوح انگشتان I و II رو به روی یکدیگر. شاید ترکیبی با استحکام انگشت اول (هایپرکراتوز در سطح پلانتار) باشد.
راه حل: کفش با عرض کافی ، با روکش بالا از مواد کششی (چرم نرم ، لاتکس فوم). تقسیم کننده های متقابل (سیلیکون) ممکن است ، اما تنها در صورت "تصحیح" وضعیت انگشت اول (تعیین شده توسط معاینه پزشکی).
با استحکام انگشت اول:
کف سفت و سخت با رول (نگاه کنید به بالا) ،
خاصیت جذب شوک کفی (قسمت 1 را ببینید).
5- قطع عضو منتقل شده در پا ، هر قطع عضو "كوچك" منجر به تغییر اساسی در بیومكانیك كف پا می شود ، كه در ظاهر در سطح مسطح مناطق با بار غیر طبیعی زیاد ، در جابجایی مفاصل پا با ایجاد آرتروز آنها و همچنین افزایش بار در پای مخالف بروز می كند. .
بومی سازی تغییرات قبل از زخم بستگی به نوع قطع عضو دارد. انواع قطع عضو متنوع هستند ، عواقب بیومکانیکی مداخلات مختلف توسط H. Schoenhaus ، J. Garbalosa مورد مطالعه قرار گرفته است. لازم به ذکر است تعدادی از مطالعات داخلی 1،2،12،13 ، که هم بر اساس داده های پاتوگرافی و هم بر روی مشاهده ای 4 ساله بیمارانی که مبتلا به دیابت هستند تحت عمل قطع عضو کوچک قرار گرفته اند. به طور خلاصه ، پیامدهای اصلی قطع عضو در داخل پا در جدول نشان داده شده است. اما با در نظر گرفتن تغییرات در تکنیک قطع عضو و عملکرد تعدادی از عوامل دیگر (به عنوان مثال ، وجود ناهنجاری های پا قبل از مداخله) ، میزان اضافه بار آن
1 قطع عضو کوچک - قطع عضو در زیر پا ، قطع عضو - بالاتر از سطح مفصل مچ پا (در سطح پای تحتانی یا ران).
مشکلات بعد از قطع عضو در پا
نوع قطع عضو عوارض جانبی
1. جداسازی (بیرون زدگی) انگشت بدون برداشتن استخوان متاتارس (دارای عواقب بیومکانیکی شدیدتر از قطع عضو انگشت با برداشتن سر متاتارس است) • جابجایی سر متاتارس به سمت پلانتار با تشکیل ناحیه ای از فشار بیشتر در پیش بینی سر. تغییرات ویژه قبل از زخم در ناحیه سر در حین قطع عضو انگشت I یا V مشخص می شود. • جابجایی انگشتان مجاور به سمت غایب • در هنگام قطع قطع انگشت I - تغییر شکل coracoid II.
2. قطع عضو انگشت با برداشتن از سر متاتارس • انگشتان II ، III یا IV • انگشتان I یا V • عواقب آن حداقل است ، اما اضافه بار سرهای استخوان متاتارس مجاور وجود دارد • نقض ساختار قوس های طولی و عرضی پا (اما عواقب منفی چنین مداخله ای کمتر است) با ذره بینی ساده این انگشتان)
3. ”برداشتن عرضی” کف پا (قطع عضو از طریق انتقال خون ، بیرون زدگی در مفصل لیسفرانک یا چوپارد) • اضافه بار و آسیب دیدگی قشر قدامی-فوقانی و قدامی-تحتانی. دلایل این امر (به ترتیب) عبارت است از: آسیب پذیری پوست در ناحیه زخم بعد از عمل ، تروما به پا با چین های بالای کفش یا درزهای روکش ، کاهش در ناحیه حمایت از استامپ ، بدشکلی اعتدال و همچنین جابجایی پا در جهت جلویی هنگام حرکت در کفش هایی که مچ پا را نمی گیرند) برای قطع عضو مطابق با Shopar و Lisfranc - چرخش پا به سمت داخل یا خارج (تلفظ / مکش)
یا نواحی دیگر پا ممکن است متفاوت باشد ، بنابراین توصیه می شود جهت شناسایی نقاط احتقان ، پدوگرافی انجام دهید. تأثیر کفش و کفی ارتوپدی بر پارامترهای بیومکانیکی در بیماران با قطع عضو در پا توسط مولر 1516 مورد بررسی قرار گرفت ، توصیه هایی برای ساخت کفش بسته به طول کف پا و فعالیت بیمار در کاواناگ 7،8 ارائه شده است.
علاوه بر این عواقب ، قطع عضو "کوچک" نیز منجر به احتقان پای مقابل می شود. علاوه بر این ، کفش های روی پای عمل شده (اول از همه ، بعد از برداشتن عرضی عرضی ، پس از قطع 4 یا 5 انگشت) به صورت خاصی تغییر شکل می یابند: به دلیل خم شدن بیش از حد کف کفش در امتداد مرز جلو استامپ ، چین هایی از قسمت بالای کفش تشکیل می شود که باعث می شود قشر فوقانی قدامی آسیب ببیند.
یک وضعیت خاص قطع عضو بخشی از انگشت (در سطح مفصل interfalangeal) است. شاید اصطکاک استامپ در انگشت بعدی باعث ایجاد زخم در انگشت فرقه یا همسایه شود. با این وجود ، این مسئله با پوشیدن سیلیکون و واشرهای مشابه ، بیشتر از کفش ارتوپدی ، تا حد زیادی حل می شود ، بنابراین در این سند به تفصیل مورد بررسی قرار نمی گیرد.
وظایف کفش های ارتوپدی بعد از قطع عضو ، تفاوت های زیادی با وظایف کفش های ارتوپدی در زمینه دیابت به طور کلی دارد و به شرح زیر است.
1- تخلیه مناطق بار اضافی که بعد از قطع عضو روی سطح کف پا ظاهر می شوند (پیش بینی
محلی سازی که می تواند براساس داده های جدول باشد).
2. کاهش خطر آسیب به قسمت پشتی کف پا (به دلیل تغییر شکل انگشتان پس از قطع عضو و به دلیل تشکیل چین های انگشت در انگشت پا).
3. ثابت و ایمن بودن کف پا ، که مانع از جابجایی افقی آن در هنگام کفش در هنگام حرکت می شود.
4- جلوگیری از تغییر شکل کف پا (فقط در مراحل اولیه ممکن است اصلاح ناهنجاری ها خطرناک و غیرقابل قبول باشد!): الف) تثبیت قسمت پشت پا برای جلوگیری از تغییر شکل (مفاصل یا ختنه) - خصوصاً با ضربات کوتاه (لیسفرانک ، عملیات چوپار) ، ب) با عدم وجود سر استخوان متاتارس I یا V - جلوگیری از فروپاشی قوس کف پا ، ج) با بیرون کشیدن انگشتان II ، III یا IV - جلوگیری از پرولاپس سر استخوان متاتارس مربوطه (با نقض قوس عرضی پا) ، د) در موارد مشابه ، از سانتی متر جلوگیری می کند schenie انگشتان همسایه در جهت از دست رفته (آنها).
5- کاهش فشار بر روی قسمتهای احتقان پای مقابل.
راه حل این مشکلات به دلیل ویژگی های تکنولوژیکی زیر در کفش حاصل می شود.
1. برای تخلیه قسمت جلوی پا و همچنین برای جلوگیری از ایجاد خارش در قسمت بالای کفش ، یک کف صلب با رول لازم است.
2. کفی ها باید مطابق با تأثیر پا ساخته شوند و قوسهای آنها را کاملاً تکرار کنید بدون اینکه بخواهید در طرف قطع عضو اصلاح شود. اگر خواص بالشتک کفی برای کاهش فشار بر روی قسمتهای احتقان سطح کفپوش کافی نباشد ، یک درج نرم در زیر این بخش ها برای بالشتک اضافی لازم است.
3. پر کردن حفره های نرم با مواد کوسن به جای قسمت های مفقود شده پا. در صورت عدم وجود انگشتان مجرد ، این کار با پوشیدن "پروتز انگشت" سیلیکون حاصل می شود و از جابجایی انگشتان مجاور به سمت انگشت های غایب جلوگیری می کند. با برداشتن عرضی کف پا (عدم وجود انگشتان دست) ، پر شدن مانع از خیس شدن قسمت بالای کفش شده و از جابجایی افقی پا در هنگام راه رفتن جلوگیری می کند. این امر با یک برآمدگی صاف در قسمت جلوی کفی حاصل می شود. با برداشتن طولی کف پا (قطع عضو یک یا دو تا سه انگشت پا با استخوان متاتارس) ، پر کردن حفره ها خطرناک است (خطر تروما را افزایش می دهد). سؤال از ضرورت و فواید پرکردن حفره ها قابل بحث و بررسی است. در اثر M. Mueller و همکاران. مدل های مختلف کفش برای بیماران مبتلا به دیابت پس از برداشتن برداشتن پا از کف پا مورد مطالعه قرار گرفت. کفش هایی با طول استاندارد با کف صلب و پر کردن قسمت جلویی مناسب ترین و قابل قبول ترین بیماران بود. به عنوان یک جایگزین ، کفش هایی با طول کمتر برای پا تحت عمل جراحی ، کفش هایی که دارای ارتز در قسمت پایینی پا و پا هستند (برای کاهش بار روی استامپ) و کفش هایی با طول استاندارد و بدون پر کردن حفره ها در نظر گرفته می شوند. پر کردن (به شرط استفاده از مواد نرم و ریخته گری استامپ) به شما کمک می کند تا پا را از جابجایی های پیشرونده قرار ندهید ، اما لبه جلوی این استامپ به راحتی آسیب می بیند. بنابراین ، استامپ باید در جایی بیشتر توسط کفش های سواری نگه داشته شود تا از پر کردن.
4- زبان كفشها در بيماران با برداشتن عرقي پا بايد بطور كامل باشد ، زيرا در غیر این صورت ، بخیه در محل اتصال زبان باعث آسیب دیدگی و زخمهای مکرر در قسمت قدامی قوزک می شود.
5- با یک "فرقه کوتاه" (قطع عضو طبق Lys-franc و Chopard) ، کفش های بالای مفصل مچ پا برای رفع پا لازم است. برای تثبیت اضافی استامپ در این بیماران ، یک درج سفت و سخت به زبان کفش امکان پذیر است (با یک لنت نرم در سمت استامپ). یک راه حل جایگزین شیر سخت جلوی جلو روی کفی (از شروع پر شدن قطع عضو) با یک لایه نرمی در طرف استامپ است. برای جلوگیری از صاف کردن / ختنه ، این بیماران نیاز به پشتی سخت (برشهای سخت دایره ای) دارند و کفی باید یک فنجان سنگین عمقی داشته باشد.
6. با "فرقه کوتاه" به دلیل کاهش شدید در ناحیه پا عود می شود
زخم هایی که بر روی سطح کف پا وجود دارد ، با وجود تمام تلاش برای کاهش بار کفش و کفی. علاوه بر این ، عدم وجود بیشتر پا هنگام راه رفتن مشکلات قابل توجهی ایجاد می کند. در این موارد ، ترکیبی از کفش با وسایل پروتز و ارتوپدی که بخشی از بار روی پای پای خود را نشان می دهد (ارتز در استامپ پا و پای پایینی که روی آن کفش پوشیده شده است ، یا کفش هایی با ارتز یکپارچه پای پایین 7.8) نشان داده شده است.
تاکتیک های جراحی صحیح می تواند عواقب جانبی بیومکانیکی نامطلوب قطع عضوهای کوچک را کاهش دهد. در برخی موارد ، تمایل به حفظ حداکثر بافتهای زنده منجر به شکل گیری یک بدنه بی هوشی بیولوژیکی می شود (نمونه بارز آن قطع عضو انگشت بدون برداشتن از سر متاتارس است). علاوه بر این ، با توسعه ناهنجاری ناشی از استین انسداد با زخمهای مکرر در قسمت جلوی سطح صاف آن ، می توان از افزایش جلدی جلدی تاندون آشیل (لنت شدن آش-آشیل ، TAL) استفاده کرد. اثربخشی این روش در تعدادی از مطالعات 3-5 ، 14-16 تأیید شده است. این روش همچنین برای اضافه بار بیش از حد پیشانی به دلیل کشش بیش از حد تاندون آشیل (نه تنها بعد از قطع عضو) کاربرد دارد.
6. استئوآتروپاتی دیابتی (OAP ، پای Charcot)
محلی سازی تغییرات قبل از زخم بستگی به محل ضایعه و شدت تغییر شکل دارد. پای پا (Charcot) - تخریب غیر چرکی استخوان ها و مفاصل به دلیل نوروپاتی دیابتی ، کمتر از 1٪ از بیماران مبتلا به دیابت را درگیر می کند (در بخش های "پای دیابتی" نسبت بیماران مبتلا به OA تا 10٪). لازم است که پای پا (Charcot) از پوکی استخوان بسیار مکرر استخوان های پا ، ورم مفاصل مفاصل پا و تخریب چرکی بافت استخوان (استئومیلیت ، آرتریت چرکی) متمایز شود. ویژگی های لازم کفش ارتوپدی با OAP بسته به مکان و مرحله فرایند بسیار متفاوت است.
انواع بومی سازی OAP. به طور کلی پذیرفته می شود که به 5 نوع تقسیم شود.
مراحل OAP (ساده شده): حاد (6 ماه یا بالاتر - بدون درمان تخریب کامل استخوان های پا ، تغییر شکل تشکیل شده ، خطر بسیار زیاد زخم ها هنگام پوشیدن کفش های معمولی رخ داده است). در مرحله حاد ، پای آسیب دیده دارای درجه حرارت بالا است ، اختلاف دما (هنگام اندازه گیری با دماسنج مادون قرمز) از 2 درجه سانتیگراد فراتر می رود. یکی از معیارهای اصلی برای تکمیل مرحله حاد ، تساوی دمای هر دو پا است.
درمان زودرس - تخلیه با استفاده از Contact Cast یا آنالوگها - به شما امکان می دهد روند جلوگیری از شکل گیری ناهنجاری های پا را در مرحله حاد متوقف کنید. داروها از ترشحات کامل اهمیت کمتری دارند. بنابراین ، در مرحله حاد (که در اصل است
شکل 8. محلی سازی OAP (طبقه بندی سندرز ، Frykberg) که نشان دهنده فراوانی خسارت (داده های شخصی) است.
I - مفاصل متاتارسوفاژانژال ، II - مفاصل تارسال-متاتارس ، III - مفاصل تارسال ، IV - مفاصل مچ پا ،
V - calcaneus.
شکستگی استخوان های پا را نشان می دهد) بیمار به کفش ارتوپدی احتیاج ندارد ، اما کفش پس از ترک مرحله حاد ، کفشهای ارتوپدی را با استفاده از کفش و کفش در بازیگران قرار می دهد.
الزامات مربوط به کفش / کفی بستگی به شرایط خاص دارد (به تصویر زیر مراجعه کنید). در صورت وجود تغییر شکل ظاهری پا ، کفش در یک بلوک مجزا مورد نیاز است.
خواص کفی اجباری برای OAP
• ممنوعیت کامل در تلاش برای اصلاح ناهنجاری های پا با استفاده از بالش های متاتار ، گلوله ها و غیره.
• در صورت تغییر شکل کف پا ، کفی ها باید بصورت جداگانه ساخته شوند ، به طور کامل تکرار تسکین سطح کف پا ، راست و چپ با عدم تقارن در شکل کف نمی تواند یکسان باشد.
• در صورت بروز تغییر شکل ، کفی باید کوسن شده باشد ، اما خیلی نرم نباشد (در غیر این صورت خطر جابجایی بیشتر قطعات استخوانی وجود دارد) ، سفتی مطلوب حدود 40 درجه ساحل است. در این حالت ، یک درج نرم ، یک شکاف زیر مناطق بیرون زده بیش از حد در مرکز پا (به ویژه با تغییرات قبل از زخم!) ، یک سطح تماس نرم شده از کفی می تواند باعث کاهش بار در این مناطق شود.
شرایط بالینی مختلف در بیماران مبتلا به OAP
در صورت عدم تغییر شکل
الف) روند هر محلی سازی ، در مراحل اولیه متوقف می شود: مناطق پر ازدحام با برنج
com زخم وجود ندارد ، اما لازم است هنگام راه رفتن ، حرکات در مفاصل پاها کاهش یابد تا از وقوع بدون بقای OAP جلوگیری شود. راه حل: کف صلب با رول ، کفی که قوس کف پا را تکرار می کند ، بدون هیچ گونه تلاشی برای اصلاح. حمایت از مچ پا برای ضایعات مفصل مچ پا.
با تغییر شکل های توسعه یافته
ب - نوع اول (مفاصل متاتارسوفالانژالی و بین فالانژال): ناهنجاری و خطر زخم اندک است. کفش: تخلیه پیشانی (جلو + ویژگی های فوق الذکر کفی برای OAP).
ب) انواع II و III (اتصالات تارسال متاتارس و اتصالات برشی): ناهنجاری شدید شدید ("حرکت پا") با خطر بسیار زیاد زخم در وسط پا. اهداف کفش: برای کاهش بار در قسمت میانی پا + برای محدود کردن حرکت در مفاصل کف هنگام راه رفتن (این کار از رشد تغییر شکل نوع "چرخیدن پا جلوگیری می کند) جلوگیری می کند. راه حل: تنها سفت و سخت با رول. یک رول عقب نیز برای تسهیل راه رفتن در دسترس است. کفی (ساخته شده با توجه به قوانین شرح داده شده با مراقبت ویژه). در حالت ایده آل ، نتایج را با استفاده از عکسبرداری در داخل کفش (Pedar ، Diasled ، و غیره) بررسی کنید ، در صورت لزوم کفی ها را بهبود بخشید تا اینکه فشار بر روی مناطق بیرون زده کمتر از 500-700 kPa باشد (مقدار آستانه برای ایجاد زخم 2).
اگر اقدامات توصیف شده کافی نباشد (فشار بیش از آستانه یا عود زخم در قسمت میانی پا با وجود پوشیدن کفش در خانه و بیرون از خانه باقی می ماند) ، علاوه بر کفش ، می توانید علاوه بر کفش ، بخشی از بار روی پای پای (ارتز در پای و پا) را منتقل کنید. طبق Cavanagh (2001) ، مولر (1997) ، کفش هایی که چنین ارتز دارند در از بین بردن اضافه بار "مناطق خطرناک" روی پا مؤثر است ، اما استفاده از آن به دلیل ناراحتی بیمار محدود است.
G. نوع IV (آسیب در مفصل مچ پا). مشکل: تغییر شکل مفصل (زخم روی سطوح جانبی) + تخریب بیشتر مفصل ، کوتاه شدن اندام. راه حل: کفش هایی که از آسیب دیدگی مچ پا جلوگیری می کنند ، جبران کوتاه شدن اندام. اگرچه تلاش می شود کفش هایی با کمر سخت و کمربند بالا (اما با روکش نرم در داخل) تهیه شود ، اما معمولاً این مشکل آسیب دیدگی را برطرف نمی کند.بیشتر این بیماران به ارتز دائمی روی ساق و پا احتیاج دارند (تعبیه شده یا تعبیه شده در کفش).
در پوکی استخوان دیابتی ، از روشهای جراحی نیز برای از بین بردن ناهنجاری های 19،22،23 استفاده می شود - برداشتن قطعات استخوانی درشت ، آرتروز ، جابجایی
طبق مطالعات انجام شده توسط Hsi ، 1993 ، Wolfe ، 1991 ، فشار حداکثر 500 کیلو پاسکال برای یک زخم تروفیک در بعضی از بیماران کافی است. با این حال ، با توجه به نتایج آرمسترانگ ، 1998 ، پیشنهاد شد که مقدار آستانه 700 kPa به دلیل نسبت بهینه حساسیت و ویژگی در این مورد در نظر گرفته شود.
3 برآمدگی سفت و سخت - قسمت خاصی در لایه میانی کفش فوقانی برای محدود کردن تحرک در مفاصل مچ پا و ساب تالار ، پوشاندن سطوح پشتی و جانبی کف پا و قسمت پایینی پای پایینی.
قطعات استخوانی با استفاده از دستگاه Ilizarov ، که خطر ابتلا به زخم را کاهش می دهد و ساخت کفش را تسهیل می کند. پیش از این عمدتاً از تثبیت داخلی یا آرتروز استفاده می شد (چسباندن قطعات با پیچ ، صفحات فلزی و غیره) ، اکنون روش اصلی جابجایی تثبیت خارجی (دستگاه الیزاروف) است. چنین درمانی نیاز به تجربه گسترده جراح و تعامل بین رشته ای دارد (جراحان ، متخصصان مشخصات دیابتی پا ، ارتوپدی ها). این مداخلات علیرغم تصحیح کامل ارتوپدی برای عود زخمها توصیه می شوند.
D. نوع V (شکستگی های جدا شده از سنگ آهک) نادر است. در مرحله مزمن ، با ایجاد تغییر شکل ، توصیه می شود کوتاه شدن اندام را جبران کنید ، بخشی از بار را به پای پایینی منتقل کنید.
7. تغییر شکل های دیگر
انواع نادرتر ناهنجاری های دیگر نیز ممکن است ، همچنین ترکیبی از دیابت با سایر ضایعات اندام تحتانی (کوتاه شدن و تغییر شکل در اثر شکستگی های ضربه ای ، فلج اطفال و غیره) وجود دارد. در این موارد ، ویژگی های "دیابتی" کفش های ارتوپدی باید با الگوریتم های تصویب شده در سایر زمینه های ارتوپدی و فناوری تولید کفش ارتوپدی ترکیب شوند.
بنابراین ، درک الگوهای بیومکانیکی ، بر اساس نتایج مطالعات ، به شما امکان می دهد کفش هایی را برای یک بیمار خاص ایجاد کنید که واقعاً در جلوگیری از زخم های دیابتی موثر باشد. با این وجود ، کار زیادی لازم است تا این دانش و قوانین عملی شود.
1. Bregovsky VB و همکاران ضایعات اندام تحتانی دیابت. سن پترزبورگ ، 2004
2. Tsvetkova T.L. ، Lebedev V.V. / سیستم تخصصی پیش بینی پیشرفت زخم های پلانتار در بیماران مبتلا به دیابت قندی. / VII کنفرانس بین المللی سن پترزبورگ "انفورماتیک منطقه ای - 2000" ، سن پترزبورگ ، 5-8 دسامبر 2000
3. آرمسترانگ D. ، پیترز ای. ، آتاناسیو K. ، لاوری ل. / آیا برای شناسایی بیماران در معرض خطر زخم پای عصبی ، سطح بحرانی کف پا وجود دارد؟ / J. پا مچ پا سورگ. ، 1998 ، جلد. 37 ، ص 303-307
4- آرمسترانگ D. ، Stacpoole-Shea ، N. Nguyen H. ، Harkless L. / طولانی شدن تاندون آشیل در بیماران دیابتی که در معرض خطر زیادی برای زخم پا قرار دارند. / J Bone Joint Surg Am ، 1999 ، جلد. 81 ، ص. 535-538
5- روش های بری D. ، Sabacinsky K. ، Habershaw G. ، Giurini J. ، Chzzan J. / Tendo آشیل برای زخمهای مزمن در بیماران دیابتی با قطع عضو transatasal. / J Am Podiatr Med Assoc، 1993، Vol. 83 ، ص. 96-100
6. Bischof F. ، Meyerhoff C. ، Turk K. / Der diabetische Fuss. تشخیص ، Therapie und schuhtechnische Versorgung. Ein Leitfaden خز ارتوپدی شوماخر. / گیسلینگن ، مورر ورلاگ ، 2000
7. Cavanagh P. ، Ulbrecht J.، Caputo G. / بیومکانیک پا در دیابت قند / در: پای دیابتی ، چاپ ششم. Mosby، 2001.، p. 125-196
8. Cavanagh P. ، / کفش یا افراد مبتلا به دیابت (سخنرانی). سمپوزیوم بین المللی "پای دیابتی". مسکو ، 1-2 ژوئن 2005
9. کلمن دبلیو. / تسکین فشارهای پیشانی با استفاده از اصلاحات کف کفش بیرونی. در: پاتیل K ، Srinivasa H. (eds): مجموعه مقالات کنفرانس بین المللی بیومکانیک و کینزیولوژی بالینی دست و پا. مادراس ، هند: موسسه فناوری هند ، 1985 ، ص. 29-31
10. Garbalosa J. ، P. Cavanagh ، Wu c. و همکاران / عملکرد پا در بیماران دیابتی پس از قطع عضو. / پا مچ پا ، 1996 ، جلد. 17 ، ص 43-48
11. Hsi W. ، Ulbrecht J. ، Perry J. et al. / آستانه فشار پلانتار برای خطر زخم با استفاده از سکوی EMED SF. / دیابت ، 1372 ، شفاف. 1 ، ص 103A
12. Lebedev V. ، Tsvetkova T. / سیستم متخصص مبتنی بر قانون برای پیش بینی خطر زخم پا در بیماران دیابتی با قطع عضو. / جلسه علمی EMED. مونیخ ، آلمان ، 2-6 اوت 2000.
13. Lebedev V. ، Tsvetkova T. ، Bregovsky V. / چهار سال پیگیری بیماران دیابتی با قطع عضو. / جلسه علمی EMED. کاناناسکیس ، کانادا ، 31 ژوئیه - 3 اوت 2002.
14. لین S ، Lee T ، Wapner K. / زخم پیشانی پا با تغییر شکل اعتدال مچ پا در بیماران دیابتی: تأثیر طولانی مدت تاندو آشیل و ریخته گری تماس کامل. / ارتوپدی ، 1996 ، جلد. 19 ، ص. 465-475
15. Mueller M. ، Sinacore D. ، Hastings M.، Strube M.، Johnson J. / اثر طولانی شدن تاندون آشیل بر زخم های پلانتار نوروپاتیک. / J Bone Joint Surg ، 2003 ، جلد. 85-الف ، ص. 1436-1445
16- Mueller M. ، Strube M. ، Allen B. / کفش های درمانی می توانند فشارهای کف پا را در بیماران مبتلا به دیابت کاهش دهند و قطع عضو را تغییر دهند. / مراقبت از دیابت ، 1997 ، جلد. 20 ، ص. 637-641
17. فشارهای پیشانی ntar. / جی ام. Podiatr مد Assoc.، 1988، Vol. 78 ، ص. 455-460
18. Presch M. / Protektives schuhwerk beim neuropathischen diabetischen Fuss mit niedrigem und hohem Verletzungrisiko. / مد. اورت فنی ،
1999 ، جلد. 119 ، ص. 62-66
19. Resch S. / جراحی اصلاحی در ناهنجاری پای دیابتی. / تحقیقات و بررسی های متابولیسم دیابت ، 2000 ، جلد 20 (عرضه 1) ، ص. S34-S36
20. Sanders L. ، Frykberg R. / استئوآرپروپاتی نوروپاتی دیابتی: پای Chaocot./ این: Frykberg R. (Ed.): پاهای خطرناک در دیابت قند. نیویورک ، چرچیل لیوینگستون ، 1991
21. Schoenhaus H. ، Wernick E. Cohen R. بیومکانیک پای دیابتی.
در: پای پرخطر در دیابت قندی. اد توسط Frykberg R.G. نیویورک ، چرچیل لیوینگستون ، 1991
22. Simon S. ، Tejwani S.، Wilson D.، Santner T.، Denniston N. / Arthrodesis به عنوان یک جایگزین اولیه برای مدیریت غیر عملی جراحی آرتروپاتی چاکوت پای دیابتی. / J Bone Joint Surg Am ، 2000 ، جلد. 82-الف ، شماره 7 ، ص 939-950
23. استون N ، دانیلز T. / آرتروز میانی و میانی پا در آرتروپاتی دیابتی Charcot. / Can J Surg، 2000، Vol. 43 ، شماره 6 ، ص. 419-455
24. Tisdel C. ، Marcus R.، Heiple K. / Triple arthrodesis برای نوروآرتروپاتی دیابتی محیطی دیابتی. / پا مچ پا Int ، 1995 ، جلد. 16 ، شماره 6 ، ص. 332-338
25. Van Schie C. ، Becker M.، Ulbrecht J، et al. / محل مطلوب محور در کفش های زیرین تکی. / خلاصه کتاب دومین سمپوزیوم بین المللی پای دیابتی ، آمستردام ، مه 1995.
26. Wang J.، Le A.، Tsukuda R. / تکنیک جدیدی برای بازسازی پا Charcot. / J Am Podiatr Med Assoc ، 2002 ، جلد. 92 ، شماره 8 ، ص. 429-436
27. Wolfe L، Stess R.، Graf P. / تجزیه و تحلیل فشار دینامیکی پای دیابتی Charcot. / جی ام. Podiatr مد Assoc.، 1991، Vol. 81 ، ص. 281-287
الزامات اساسی کفش ارتوپدی برای دیابت
هدف اصلی کفش های ارتوپدی برای بیماران مبتلا به دیابت (DM) پیشگیری از سندرم پای دیابتی (DIABETIC STOP SYNDROME) است.
DYBETIC FOOT SYNDROME - این با اختلالات عصبی (نوروپاتی دیابتی ، پای چپ) و اختلالات عروقی (آنژیوپاتی دیابتی) ، آسیب به بافت های سطحی و عمیق پا همراه است.
DIABETIC FOOT SYNDROME توسط زخم های طولانی مدت غیر شفابخش ، تخریب و مرگ بافت ها بروز می یابد ، که درمان با یک عفونت همزمان دشوار است.
متأسفانه ، غالباً با گانگرن و قطع عضو خاتمه می یابد.
پوست پا با آنژیوپاتی دیابتی (10-20٪ از بیماران مبتلا به دیابت) نازک است ، آسیب پذیری را افزایش داده است ، یک بهبود طولانی از زخم ها ، بریدگی ها ، زخم ها وجود دارد. خشکی ، لایه برداری و خارش از عوامل تحریک کننده ضایعات پوستی و عفونت هستند. با احتقان وریدی ، ترومبوز ، ترومبوفلبیت ، نارسایی قلبی ، تورم و سیانوز می پیوندند. ادم بافت زیر جلدی ناهموار است ، در جاهایی که تخریب بافت اسکار کمتری دارد ، برجسته تر است.
در نوروپاتی دیابتی (30-60 patients از بیماران) ، درد ، لمس و حساسیت دما در پاها مختل می شود. بیماران اغلب متوجه بروز ترک ، کالوس ، جوش و جراحات جزئی نمی شوند ، احساس نمی کنند که کفش پا را فشار می دهد یا به آن آسیب می رساند.
یک شکل خاص از نوروپاتی دیابتی منجر به استئوآرپروپاتی (OAP) (پای چارکوت) می شود - اسکلت پا شکننده می شود ، قادر به تحمل فشارهای روزمره عادی نیست ، شکستگی های خود به خود هنگام راه رفتن ، میکروتروما ایجاد می شود.
بنابراین ، بیشتر بیماران مبتلا به دیابت کفشهای مخصوص نشان داده می شوند که می توانند به صورت تمام شده یا روی بلوک ارتوپدی فردی دوخته شوند.
کفش های ساخته شده طبق یک بلوک استاندارد در صورت عدم تغییر شکل شدید کف پا نشان داده می شوند ، هنگامی که اندازه های آن بدون فشار در ابعاد یک بلوک استاندارد قرار می گیرد ، با در نظر گرفتن کامل بودن و کمک های آنها.
کفش هایی که طبق یک کفش ارتوپدی فردی ساخته می شوند در صورت تغییر شکل استفاده می شوند و یا اگر اندازه پا مطابق استاندارد نیست.
تغییر شکل پاها در بیماران مبتلا به دیابت می تواند به دیابت قندی (پا Charcot - پوکی استخوان دیابتی) و قطع عضو منتقل شود ، یا ناهنجاری نامشخص - والگوس انگشت اول (هالوکس والگوس) ، صاف کردن عرضی پیشانی (کف پا عرضی) با پرولاپس سرهای متاتارس ، تغییر شکل واروس انگشت کوچک (تغییر شکل تیلور) ، نصب واروس یا والگوس قسمت های میانی و پاشنه پا ، مفصل مچ پا ، صاف کردن طولی کف پا (طولی کف صاف ، کف پاها صاف) و غیره
تنظیمات پاتولوژیکی و تغییر شکل پاها منجر به توزیع نادرست بار ، ظاهر شدن مناطق دارای بار اضافی قابل توجه می شود ، جایی که بافت های خونی تغییر یافته و کافی از نظر پاتولوژیکی تحت فشار اضافی قرار می گیرند.
بنابراین ، در طراحی کفی ، برای بیمارانی که از دیابت قند رنج می برند ، لازم است عناصر ارتوپدی لازم جهت اصلاح تنظیمات پاتولوژیک و بارگیری تغییر شکل ها ، و توزیع یکنواخت بار در پا انجام شود.
از آنجا که تغییر شکل ها و تنظیمات برای هر بیمار فردی است ، عناصر ارتوپدی درج (کفی) باید فردی باشند ، حداکثر تکرار پا ، که مربوط به هر تغییر شکل خاص است.
مکانهایی که در آنها تغییرات قبل از زخم مانند هایپرکراتوز با خونریزی ، هایپرکراتوزهای عمیق دردناک در سطح پلانتار ، سیانوز و هیپرمی پوست در قسمت پشتی کف پا وجود دارد ، باید بطور ویژه تخلیه شوند.
مواد در تماس با پا باید نرم و الاستیک باشد ، برآمدگی استخوان ها و برآمدگی کف پا را جذب کند ، کفی باید ضخیم و نرم باشد. هنگام برش روکش کفش لازم است از فن آوری های یکپارچه یا محاسبه محل درز در مناطقی که تماس بین روکش و پا و احتمال مالش استفاده می شود ، محاسبه شود. حجم داخلی و تخلیه باید در حد کافی باشد ، در حالی که تثبیت کفش مناسب در پا حفظ شده است تا از آسیب دیدگی و ساییدگی جلوگیری شود.
کمبود آلرژی در مواد مورد استفاده بسیار مهم است. بروز یک واکنش التهابی آلرژیک بیشتر بر تغذیه بافت ها تأثیر می گذارد و یک عامل تحریک کننده برای عفونت است.
به منظور محافظت در برابر صدمات و تأثیرات بیرونی در کفش ، برای بیمارانی که از دیابت قندی رنج می برند ، لازم است از مواد بادوام و جذب شوک استفاده شود ، لازم است برای عناصر سفت و سختی که با پا در تماس نیستند ، تهیه شود.
استفاده از درپوش انگشت پا در کفش های ارتوپدی با ایده جلوگیری از خطر مستقیم ضربه و تشکیل چین های قسمت بالای کفش همراه است که می تواند به پای عقب آسیب برساند. درپوش انگشت پا ، برای محافظت در برابر صدمات و حفظ شکل کفش ، نباید در تماس با بافتهای پا باشد و فقط باید در قسمت جلوی کفش قرار بگیرد (مانند سپر) برای جلوگیری از برخورد جلوی جلو ، کف تنها می تواند با کشش و جوش کوچک باشد. استفاده از مواد الاستیک جدید قسمت بالایی و روکش کفش و یک صلب سفت و محکم که از خم شدن قسمت جلویی هنگام راه رفتن جلوگیری می کند از تشکیل چین ها جلوگیری می کند.
نصب کفش باید نرم ، گسترده باشد ، فشار ناشی از آن باید در یک منطقه بزرگ توزیع شود.
در نوروپاتی دیابتی ، لمس و حساسیت نسبت به پا رنج می برد ، هماهنگی حرکات مختل می شود ، ثبات و توانایی حفظ تعادل کاهش می یابد. تنها کفش های ارتوپدی برای بیماران مبتلا به دیابت باید پاشنه های پائین ، پهن ، دارای حداکثر پشتیبانی و پایداری باشد.
کفش های تخصصی که اندازه پاها را در نظر می گیرند ، تغییر شکل آن ها ، شدت آسیب شناسی دیابتی ، مراقبت صحیح و به موقع از پا و توصیه های پزشک مراجعه کننده می توانند 2-3 برابر خطر ابتلا به سندرم پای دیابتی را کاهش دهند.
کلیه عوامل و ویژگی های فوق در تولید کفش ارتوپدی فردی در مرکز ارتوپدی پرسه مورد توجه قرار می گیرد.
راه حلهای فارسی برای بیماران مبتلا به دیابت را می توان در اینجا یافت.
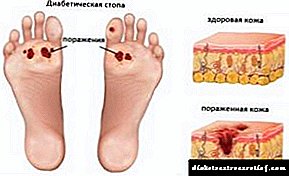
مشکلات پای دیابتی
دلایل مشکلات پا عبارتند از:
- اختلالات متابولیک در بافت ها ، رسوب پلاک های کلسترول در رگ ها - ایجاد آترواسکلروز ، واریس.
- افزایش قند خون - هایپرگلیسمی - منجر به ایجاد تغییرات پاتولوژیک در انتهای عصب ، ایجاد نوروپاتی می شود. کاهش در هدایت باعث از بین رفتن حساسیت در اندام تحتانی ، افزایش صدمات می شود.
برای بیماران مبتلا به دیابت ، آسیب شناسی سیستم عصبی محیطی مشخصه است.
علائم آسیب پا عبارتند از:
- کاهش احساس گرما ، سرما ،
- افزایش خشکی ، لایه برداری پوست ،
- تغییر رنگدانه ،
- سنگینی مداوم ، احساس تنگی ،
- عدم حساسیت به درد ، فشار ،
- تورم
- ریزش مو
خونرسانی ضعیف باعث ترمیم طولانی مدت زخم ها می شود و به عفونت می پیوندد. از کمترین صدمات ، التهاب چرکی ایجاد می شود که برای مدت طولانی از بین نمی رود. پوست اغلب زخم می شود ، که می تواند منجر به گانگرن شود.

حساسیت ضعیف اغلب باعث شکستگی استخوان های کوچک کف پا می شود ، بیماران بدون توجه به آنها به راه خود ادامه می دهند. پا تغییر شکل یافته است ، پیکربندی غیر طبیعی را بدست می آورد. به این بیماری اندام پای دیابتی گفته می شود.
به منظور جلوگیری از گانگرن و قطع عضو ، یک بیمار مبتلا به دیابت باید دوره های حمایتی از درمان ، فیزیوتراپی و کنترل قند را پشت سر بگذارد. برای تسهیل وضعیت پاها ، به کفش های ارتوپدی ویژه منتخب کمک می کند.
مشخصات کفش مخصوص
متخصصان غدد درون ریز ، در نتیجه سالها مشاهده ، متقاعد شده اند که پوشیدن کفش های ویژه فقط به بیماران کمک نمی کند تا راحت تر حرکت کنند. باعث کاهش تعداد صدمات ، زخم های استوایی و درصد ناتوانی ها می شود.
برای برآورده کردن الزامات ایمنی و راحتی ، کفش های پا درد باید دارای خصوصیات زیر باشند:
- پنجه سختی ندارید.
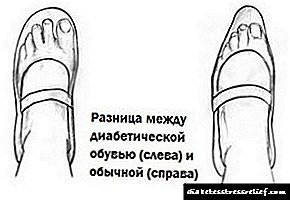 به جای محافظت از انگشتان در معرض کبودی ، یک بینی محکم فرصتی اضافی برای فشار ، تغییر شکل و ایجاد گردش خون ایجاد می کند. عملکرد اصلی یک بینی محکم در کفش در واقع افزایش عمر سرویس و نه محافظت از پا است. دیابتی ها نباید از صندل های انگشت باز استفاده کنند ، و یک انگشت پا نرم محافظت کافی را در اختیار شما قرار می دهد.
به جای محافظت از انگشتان در معرض کبودی ، یک بینی محکم فرصتی اضافی برای فشار ، تغییر شکل و ایجاد گردش خون ایجاد می کند. عملکرد اصلی یک بینی محکم در کفش در واقع افزایش عمر سرویس و نه محافظت از پا است. دیابتی ها نباید از صندل های انگشت باز استفاده کنند ، و یک انگشت پا نرم محافظت کافی را در اختیار شما قرار می دهد. - درزهای داخلی نداشته باشید که به پوست آسیب برساند.
- در صورت لزوم استفاده از کفی ، کفش و چکمه های بزرگتر مورد نیاز است. این باید در هنگام خرید در نظر گرفته شود.
- کف سخت یک قسمت ضروری از کفش مناسب است. این است که او در برابر جاده های سخت ، سنگ ها محافظت می کند. یک نرم نرم راحت برای دیابتی انتخابی نیست. برای ایمنی ، باید یک سفت و سخت سفت و سخت انتخاب شود. راحتی هنگام حرکت خم خاصی را ایجاد می کند.
- انتخاب اندازه مناسب - انحراف از هر دو جهت (اندازه کوچک یا خیلی بزرگ) قابل قبول نیست.
- مواد خوب بهترین چرم اصل است. این امکان را برای تهویه فراهم می کند تا از بروز بثورات پوشک و عفونت جلوگیری شود.
- تغییر حجم در طول روز با سایش طولانی. به گیره های مناسب رسیده است.
- زاویه صحیح پاشنه پا (زاویه کف لبه جلو) یا یک کف محکم با افزایش جزئی کمک می کند تا از افتادن جلوگیری شود و از ریزش جلوگیری می کند.

پوشیدن کفش های استاندارد ، که مطابق با استانداردهای فردی ساخته نشده است ، برای بیمارانی که دارای ناهنجاری های قابل توجه و زخم های استوایی نیستند نشان داده شده است. این می تواند توسط یک بیمار با اندازه طبیعی پا ، کامل بودن و بدون مشکلات قابل توجهی حاصل شود.
در صورت لزوم ، ویژگی های پاها را می توان به طور جداگانه کفی ساخت. هنگام خرید ، باید حجم اضافی را برای آنها در نظر بگیرید.
کفش کف پای دیابتی (Charcot) مطابق با استانداردهای ویژه انجام می شود و تمام تغییر شکل ها به خصوص اندام ها را کاملاً در نظر می گیرد. در این حالت ، پوشیدن مدل های استاندارد غیرممکن و خطرناک است ، بنابراین مجبور خواهید بود کفش های مجزا را سفارش دهید.
قوانین انتخاب
برای اینکه در هنگام انتخاب اشتباه نکنید ، باید قوانین زیر را رعایت کنید:
- بهتر است در اواخر بعد از ظهر ، هنگامی که پا تا حد ممکن متورم است ، خرید کنید.
- شما باید هنگام ایستادن ، نشستن ، اندازه گیری کنید ، همچنین باید قدردانی کنید تا از راحتی آن قدردانی کنید.
- قبل از رفتن به فروشگاه ، پا را دور بزنید و طرح کلی بریده شده را با خود بگیرید. آن را داخل کفش قرار دهید ، اگر ورق خم شده باشد ، مدل فشار را فشار داده و مالش می دهد.
- اگر کفی وجود دارد ، باید کفش ها را با آنها اندازه بگیرید.
اگر کفش هنوز کوچک بود ، نمی توانید آنها را بپوشید ، فقط باید آنها را تغییر دهید. نباید در کفش های جدید مدت زیادی بروید ، 2-3 ساعت برای بررسی راحتی کافی است.
فیلم از کارشناس:
انواع مختلف
تولید کنندگان طیف گسترده ای از محصولات را تولید می کنند که به بیماران مبتلا به دیابت کمک می کند توانایی حرکت و محافظت از پاهای خود را از اثرات آسیب زا حفظ کنند.

در خط مدل های بسیاری از شرکت ها انواع کفش های زیر وجود دارد:
- دفتر:
- ورزش
- کودکان
- فصلی - تابستان ، زمستان ، فصل زمستان ،
- کارهای خانه
بسیاری از مدل ها به سبک یونیکس ساخته می شوند ، یعنی مناسب برای آقایان و خانم ها.
پزشکان توصیه می کنند که کفش های ارتوپدی را در خانه بپوشند ، بسیاری از بیماران بیشتر روز را در آنجا می گذرانند و در دمپایی های ناراحت کننده مجروح می شوند.
انتخاب مدل لازم با توجه به میزان تغییرات پا انجام می شود.
بیماران به دو دسته تقسیم می شوند:
- دسته اول تقریباً نیمی از بیمارانی را شامل می شود که به سادگی به کفش راحتی ساخته شده از مواد با کیفیت و دارای ویژگی های ارتوپدی ، بدون نیازهای فردی ، با کفی استاندارد احتیاج دارند.
- برای دوم - حدود یک پنجم از بیماران مبتلا به ابتلا به بدشکلی ، پاهای صاف و یک کفی فردی اجباری ، اما یک مدل استاندارد است.
- دسته سوم بیماران (10٪) مشکلات جدی در زمینه دیابت ، زخم ها ، قطع عضو انگشت دارند. با سفارش ویژه ساخته شده است
- این قسمت از بیماران برای حرکت شخصیت شخصی به وسایل مخصوصی احتیاج دارند که پس از بهبود وضعیت کف پا ، می توان کفش های دسته سوم را جایگزین کرد.
تخلیه کفش های ساخته شده با توجه به کلیه نیازهای ارتوپدی ها به شما کمک می کند:
- بطور صحیح بار را روی پا توزیع کنید ،
- از تأثیرات خارجی محافظت کنید ،
- پوست را مالش ندهید
- راحت است که آن را خاموش و روشن کنید.
کفش های راحت برای افراد دیابتی توسط Comfortable (آلمان) ، سورسیل اورتو (روسیه) ، ارتوتیتان (آلمان) و دیگران تولید می شود. این شرکت ها همچنین محصولات مرتبط تولید می کنند - کفی ، ارتز ، جوراب ، کرم.
همچنین لازم است که از کفش ، شستشو ، خشک مراقبت خوبی انجام شود. برای جلوگیری از ابتلا به عفونت پوست و ناخن ها با قارچ ، باید مرتباً سطوح را با مواد ضد عفونی کننده درمان کنید. قارچ اغلب در بیماران مبتلا به دیابت بروز می کند.
مدل های زیبا و مدرن و راحت امروزی توسط بسیاری از تولید کنندگان تولید می شوند. از این وسیله قابل اعتماد برای تسهیل حرکت غافل نشوید. این محصولات گران هستند ، اما آنها سلامت پاها را حفظ کرده و کیفیت زندگی را بهبود می بخشند.

 به جای محافظت از انگشتان در معرض کبودی ، یک بینی محکم فرصتی اضافی برای فشار ، تغییر شکل و ایجاد گردش خون ایجاد می کند. عملکرد اصلی یک بینی محکم در کفش در واقع افزایش عمر سرویس و نه محافظت از پا است. دیابتی ها نباید از صندل های انگشت باز استفاده کنند ، و یک انگشت پا نرم محافظت کافی را در اختیار شما قرار می دهد.
به جای محافظت از انگشتان در معرض کبودی ، یک بینی محکم فرصتی اضافی برای فشار ، تغییر شکل و ایجاد گردش خون ایجاد می کند. عملکرد اصلی یک بینی محکم در کفش در واقع افزایش عمر سرویس و نه محافظت از پا است. دیابتی ها نباید از صندل های انگشت باز استفاده کنند ، و یک انگشت پا نرم محافظت کافی را در اختیار شما قرار می دهد.