دستورالعمل استفاده از مواد مخدر ، آنالوگ ، بررسی
انسولین یک داروی خاص برای کاهش قند است ، توانایی تنظیم سوخت و ساز کربوهیدرات را دارد ، جذب گلوکز توسط بافت ها را تقویت کرده و تبدیل آن به گلیکوژن را ترویج می کند ، و همچنین نفوذ گلوکز به سلول های بافت را تسهیل می کند.
انسولین علاوه بر تأثیر هیپوگلیسمی (کاهش قند خون) دارای تعدادی اثر دیگر است: باعث افزایش ذخایر گلیکوژن ماهیچه ها ، تحریک سنتز پپتید ، کاهش مصرف پروتئین و غیره می شود.
قرار گرفتن در معرض انسولین با تحریک یا مهار (سرکوب) برخی آنزیم ها ، گلیکوژن سنتتاز ، پیروات دهیدروژناز ، هگزوکیناز تحریک می شود ، اسیدهای چرب فعال چربی لیپاز ، چربی های چربی ، لیپوپروتئین لیپاز ، باعث کاهش انسداد خون پس از وعده غذایی سرشار از چربی ها می شوند.
میزان بیوسنتز و ترشح (ترشح) انسولین بستگی به غلظت گلوکز در خون دارد. با افزایش محتوای آن ، ترشح انسولین توسط لوزالمعده افزایش می یابد ، در مقابل ، کاهش غلظت گلوکز در خون باعث کاهش ترشح انسولین می شود.
در اجرای اثرات انسولین ، نقش اصلی در تعامل آن با یک گیرنده خاص بومی سازی شده بر روی غشای پلاسمایی سلول و تشکیل مجتمع گیرنده انسولین ایفا می کند. گیرنده انسولین در ترکیب با انسولین به سلول نفوذ می کند ، جایی که بر فسفولاسیون پروتئین های سلولی تأثیر می گذارد ، واکنش های داخل سلولی بیشتر کاملاً درک نمی شود.
انسولین اصلی ترین درمان خاص برای دیابت است ، زیرا باعث کاهش قند خون (افزایش قند خون) و گلیکوزیوری (وجود قند در ادرار) می شود ، انبار گلیکوژن موجود در کبد و ماهیچه ها را دوباره تقویت می کند ، تولید گلوکز را کاهش می دهد و لیپمی دیابتی (وجود چربی در خون) را کاهش می دهد. وضعیت عمومی بیمار را بهبود می بخشد.
انسولین برای مصارف پزشکی از لوزالمعده گاو و خوک ها به دست می آید. روشی برای سنتز شیمیایی انسولین وجود دارد ، اما غیرقابل دسترسی است. اخیراً روشهای بیوتکنولوژیکی برای تولید انسولین انسانی ایجاد شده است. انسولین به دست آمده توسط مهندسی ژنتیک کاملاً با سری آمینو اسیدهای انسولین انسانی مطابقت دارد.
در مواردی که انسولین از لوزالمعده حیوانات به دست می آید ، ناخالصی های مختلفی (پروینسولین ، گلوکاگون ، خود استاتین ، پروتئین ها ، پلی پپتیدها و غیره) ممکن است به دلیل عدم تصفیه کافی در آماده سازی وجود داشته باشد. آماده سازی انسولین ضعیف می تواند باعث عوارض جانبی مختلفی شود.
روشهای نوین امکان دستیابی به تمیز کردن (یکپارچه - کروماتوگرافی خالص شده با انتشار "اوج" انسولین) ، بسیار تمیز (تک قطعه) و آماده سازی انسولین کریستالیزه را فراهم می آورد. در حال حاضر ، انسولین کریستالی انسانی به طور فزاینده ای مورد استفاده قرار می گیرد. از آماده سازی انسولین با منشأ حیوانی ، اولویت با انسولین حاصل از پانکراس خوک ها است.
فعالیت انسولین از نظر بیولوژیکی (با توانایی کاهش قند خون در خرگوشهای سالم) و با یکی از روشهای فیزیکوشیمیایی (الکتروفورز روی کاغذ یا کروماتوگرافی روی کاغذ) تعیین می شود. برای یک واحد عمل (UNIT) ، یا واحد بین المللی (IE) ، فعالیت 0.04082 میلی گرم انسولین کریستالی را انجام دهید.
تکنیک کاربرد:
در درمان دیابت ، از آماده سازی انسولین با مدت زمان مختلف عمل استفاده می شود (به تصویر زیر مراجعه کنید).
انسولین کوتاه مدت نیز در برخی فرایندهای آسیب شناختی دیگر استفاده می شود: برای ایجاد حالت هیپوگلیسمی (کاهش قند خون) در اشکال خاص اسکیزوفرنی ، به عنوان یک داروی آنابولیک (تقویت پروتئین پروتئین) با خستگی عمومی ، کمبود تغذیه ، فورونکولوز (التهاب چرکی چندگانه پوست) ، تیروتوکسیکوز (بیماری تیروئید) ، با بیماری های معده (آتونی / از بین رفتن تن / ، گاستروپتوز / پرولاپس معده /) ، هپاتیت مزمن (التهاب بافت کبد) ، NYH اشکال سیروز کبدی، و همچنین به عنوان یک جزء "پلاریزه" راه حل های مورد استفاده برای درمان نارسایی حاد کرونر (عدم تطابق بین نیاز به اکسیژن قلب و تحویل آن).
انتخاب انسولین برای درمان دیابت بستگی به شدت و ویژگی های دوره بیماری ، وضعیت عمومی بیمار و همچنین سرعت شروع و مدت اثر هیپوگلیسمی دارو دارد. هدف اصلی انسولین و ایجاد دوز ترجیحاً در بیمارستان (بیمارستان) انجام می شود.
آماده سازی انسولین کوتاه مدت راه حل هایی است که برای تجویز زیر پوستی یا عضلانی در نظر گرفته شده است. در صورت لزوم ، آنها نیز به صورت داخل وریدی تجویز می شوند. آنها یک اثر کاهش سریع و نسبتاً کوتاه قند دارند. معمولاً آنها 15-20 دقیقه قبل از غذا از یک تا چند بار در طول روز به صورت زیر جلدی یا عضلانی تجویز می شوند. اثر بعد از تزریق زیر جلدی بعد از 15-20 دقیقه رخ می دهد ، بعد از 2 ساعت به حداکثر می رسد ، کل زمان عمل بیشتر از 6 ساعت نمی باشد .اینها عمدتاً در بیمارستان استفاده می شوند تا دوز مورد نیاز انسولین را برای بیمار تعیین کنند ، همچنین در مواردی که دستیابی سریع لازم است تغییر در فعالیت انسولین در بدن - با یک کما دیابتی و precom (از دست دادن کامل یا جزئی آگاهی به دلیل افزایش ناگهانی شدید قند خون).
علاوه بر بیش از 9 مورد ، از داروهای انسولین کوتاه مدت به عنوان یک ماده آنابولیک استفاده می شود و به طور معمول در دوزهای کوچک (4-8 واحد 1-2 بار در روز) تجویز می شود.
آماده سازی طولانی مدت انسولین طولانی مدت (طولانی مدت) به شکل های مختلف دوز با دوام مختلف اثر کاهش قند (نیمه تمام ، طولانی ، فراطولی) موجود است. برای داروهای مختلف ، اثر از 10 تا 36 ساعت به طول می انجامد و به لطف این داروها می توان تعداد تزریق روزانه را کاهش داد. آنها معمولاً به صورت تعلیق (تعلیق ذرات جامد دارو در مایع) تولید می شوند و فقط به صورت زیر جلدی یا عضلانی تجویز می شوند ، تجویز داخل وریدی مجاز نیست. در کما دیابتی و شرایط شایع ، از داروهای طولانی استفاده نمی شود.
هنگام انتخاب یک داروی انسولین ، لازم است اطمینان حاصل شود که دوره حداکثر تأثیر قند با زمان مصرف آن مطابقت دارد. در صورت لزوم ، 2 دارو با عمل طولانی مدت می توانند در یک سرنگ تجویز شوند. برخی از بیماران نه تنها به طولانی مدت بلکه به عادی سازی سریع سطح قند خون احتیاج دارند. آنها باید داروهای انسولین طولانی مدت و کوتاه مدت را تجویز کنند.
به طور معمول ، داروهای طولانی مدت قبل از صبحانه تجویز می شوند ، اما در صورت لزوم ، تزریق در ساعات دیگر نیز قابل انجام است.
تمام آماده سازی انسولین منوط به رعایت رژیم غذایی است. تعریف مقدار انرژی نوشتن (از 1700 تا 3000 کال) باید از نظر وزن بدن بیمار در طول دوره درمانی ، براساس نوع فعالیت تعیین شود. بنابراین با کاهش تغذیه و کار سخت بدنی ، تعداد کالری مورد نیاز در روز برای بیمار حداقل 3000 است ، با تغذیه بیش از حد و سبک زندگی بی تحرک نباید از 2000 تجاوز کند.
معرفی دوزهای بیش از حد زیاد و همچنین کمبود کربوهیدرات با غذا ، می تواند حالت هیپوگلیسمی (پایین آوردن قند خون) ایجاد کند و همراه با احساس گرسنگی ، ضعف ، تعریق ، لرز بدن ، سردرد ، سرگیجه ، تپش قلب ، سرخوشی (خلق و خوی بی علت) یا پرخاشگری باشد. . پس از آن ، ممکن است کما هیپوگلیسمیک (از دست دادن هوشیاری ، که با کمبود کامل واکنش بدن به محرکهای خارجی به دلیل کاهش شدید قند خون مشخص می شود) همراه با از دست دادن هوشیاری ، تشنج و کاهش شدید فعالیت قلبی ایجاد شود. برای جلوگیری از وضعیت هیپوگلیسمی ، بیماران نیاز به نوشیدن چای شیرین یا خوردن چند تکه شکر دارند.
با یک کما هیپوگلیسمیک (همراه با کاهش قند خون) ، یک محلول گلوکز 40٪ به مقدار 10-40 میلی لیتر و گاهی اوقات تا 100 میلی لیتر به داخل ورید تزریق می شود.
اصلاح هیپوگلیسمی (کاهش قند خون) به صورت حاد با استفاده از تزریق عضلانی یا زیر جلدی گلوکاگون انجام می شود.
حوادث جانبی:
با تجویز زیر جلدی داروهای انسولین ، لیپودیستروفی (کاهش مقدار بافت چربی در بافت زیر جلدی) ممکن است در محل تزریق ایجاد شود.
آماده سازی انسولین مدرن بسیار تمیز نسبتا به ندرت باعث پدیده آلرژی ، با این حال ، چنین مواردی مستثنی نیست. ایجاد یک واکنش آلرژیک حاد نیاز به حساسیت زدایی فوری (جلوگیری یا جلوگیری از واکنش های آلرژیک) درمانی و جایگزینی دارو دارد.
موارد منع مصرف:
موارد منع مصرف انسولین بیماری هایی است که با کمبود قند خون ، هپاتیت حاد ، سیروز ، زردی همولیتیک (زرد شدن پوست و غشاهای مخاطی چشم ها ایجاد می شود که در اثر شکستن گلبول های قرمز خون ایجاد می شود) ، پانکراس (التهاب لوزالمعده) ، نفریت (التهاب کلیه) بیماری کلیوی مرتبط با اختلال در متابولیسم پروتئین / آمیلوئید) ، urolithiasis ، زخم معده و اثنی عشر ، نقایص قلب جبران نشده (نارسایی قلبی به دلیل نارسایی قلبی بیماری دریچه های او).
در درمان بیماران مبتلا به دیابت ، از نارسایی عروق کرونر (عدم تطابق بین نیاز قلب به اکسیژن و تحویل آن) و اختلال در مغز احتیاط زیادی لازم است | گردش خون در استفاده از انسولین احتیاط لازم است! در بیماران مبتلا به بیماری تیروئید ، بیماری آدیسون (عملکرد کافی آدرنال) ، نارسایی کلیوی.
انسولین درمانی باردار باید با دقت کنترل شود. در طول سه ماهه اول بارداری ، نیاز به انسولین معمولاً کمی کاهش می یابد و در سه ماهه دوم و سوم افزایش می یابد.
مسدود کننده های آلفا-آدرنرژیک و بتا آدرنرمی کننده ها ، تتراسایکلین ها ، سالیسیلات ها ترشح انسولین درون زا (دفع شکل گرفته از بدن) را افزایش می دهند. دیوتیک های تیازید (دیورتیک ها) ، بتا بلاکرها ، الکل می توانند منجر به هیپوگلیسمی شوند.
شرایط ذخیره سازی:
در دمای +2 تا + 10 * C نگهداری شود. یخ زدن دارو مجاز نیست.
Depo-N-insulin، Isofaninsulin، Iletin I، Insulinatard، انسولین B، انسولین B SC ، انسولین BP ، انسولین M ، انسولین اکراپید MS ، انسولین Actrapid FM ، انسولین Actrapid FM Penfill ، انسولین ولوسولین ، انسولین نوار ، انسولین نوار ، انسولین نوار ، انسولین نوار نوار انسولین MK ، انسولین monotard ، انسولین monotard MK ، انسولین monotard NM ، انسولین پروتئین NM Penfill ، انسولین رکارد MK ، انسولین ام اس سیلنت ، انسولین سوپر لنت ، انسولین اولتنت ، انسولین اولتنتنت MS ، انسولین انسولین ، انسولین لنگ ، انسولین لنگ ، انسولین ، Insulong، Insulrap GP ، Insulrap R، Insulrap SPP، Insum basal، Insum basal، Insuman fast، Insuman fast for optipena، Comb-N-insulin Hoechst، Tape ilethin I، Tape ilethin II، Monosuinsulin، N-Insulin Hoechst، N-Insulin Hoehst 100 Iletin I، NPH Iletin II، Regular Iletin I، Regular Iletin II، Suinsulin، Homorap-100، Homofan 100، Humulin L، Humulin Mi، Humulin Mj، Humulin Mz، Humulin M4، Humulin N، Humulin NPH، Humulin R هومولین S ، نوار هومولین ، هومولین به طور منظم ، اولتراسانت هومولین.
1 میلی لیتر محلول یا سیستم تعلیق معمولاً حاوی 40 واحد است.
بسته به منابع تولید ، انسولین از لوزالمعده حیوانات جدا شده و با استفاده از روشهای مهندسی ژنتیک سنتز می شود. با توجه به درجه تصفیه ، آماده سازی انسولین از بافتهای حیوانات به مونوپیک (MP) و تک قطعه (MK) تقسیم می شود. در حال حاضر از لوزالمعده خوک ها به دست می آیند ، علاوه بر این با حرف C (SMP - گوشت خوک ، SMK - تک قطعه گوشت خوک) ، گاو - حرف G (گوشت گاو: GMP - مونوپود گاو ، GMK - تک قطبی از گوشت گاو) مشخص می شوند. آماده سازی انسولین انسانی با حرف C مشخص شده است.
بسته به مدت زمان عمل ، انسولین ها به:
الف) داروهای انسولین با كوتاه مدت: شروع عمل پس از 15-30 دقیقه ، حداكثر عمل بعد از 1 / 2-2 ساعت ، مدت كل عمل 4-6 ساعت
ب) داروهای طولانی مدت انسولین شامل داروهای با مدت متوسط (شروع بعد از 1 / 2-2 ساعت ، اوج بعد از 3-12 ساعت ، مدت زمان کل 12-12 ساعت) ، داروهای طولانی مدت (شروع بعد از 4-8 ساعت ، اوج بعد از 8-18 ساعت ، مدت زمان کل 30-20 ساعت).
آماده سازی یک اقدام مشابه:
اگر تجربه تجویز این دارو را برای بیماران خود دارید - نتیجه را به اشتراک بگذارید (نظر دهید)! آیا این دارو به بیمار کمک کرده ، آیا در طول درمان عوارض جانبی ایجاد کرده است؟ تجربه شما هم برای همکاران و هم برای بیماران مورد توجه شما خواهد بود.
اگر این دارو برای شما تجویز شده است و تحت یک دوره درمانی قرار گرفته اید ، به من بگویید که آیا مؤثر است (چه کمک کند) ، چه عوارض جانبی داشته باشد ، چه چیزی را دوست دارید یا دوست ندارید. هزاران نفر به دنبال بررسی های آنلاین داروهای مختلف هستند. اما فقط تعداد معدودی آنها را ترک می کنند. اگر شخصاً بازخوردی در مورد این موضوع نگذارید - بقیه چیز خواندن نخواهند داشت.
نام: انسولین
موارد استفاده:
نشانه اصلی استفاده از انسولین ، دیابت نوع یک (وابسته به انسولین) است ، اما در شرایط خاصی برای دیابت نوع II (وابسته به انسولین) نیز تجویز می شود.
اقدام دارویی:
انسولین یک داروی خاص برای کاهش قند است ، توانایی تنظیم سوخت و ساز کربوهیدرات را دارد ، جذب گلوکز توسط بافت ها را تقویت کرده و تبدیل آن به گلیکوژن را ترویج می کند ، و همچنین نفوذ گلوکز به سلول های بافت را تسهیل می کند.
انسولین علاوه بر تأثیر هیپوگلیسمی (کاهش قند خون) دارای تعدادی اثر دیگر است: باعث افزایش ذخایر گلیکوژن ماهیچه ها ، تحریک سنتز پپتید ، کاهش مصرف پروتئین و غیره می شود.
قرار گرفتن در معرض انسولین با تحریک یا مهار (سرکوب) برخی آنزیم ها ، گلیکوژن سنتتاز ، پیروات دهیدروژناز ، هگزوکیناز تحریک می شود ، اسیدهای چرب فعال کننده لیپاز ، بافت چربی ، لیپوپروتئین لیپاز ، که باعث کاهش "مه" سرم خون پس از خوردن غنی از چربی ها می شود ، تحریک می شود.
میزان بیوسنتز و ترشح (ترشح) انسولین بستگی به غلظت گلوکز در خون دارد. با افزایش محتوای آن ، ترشح انسولین توسط لوزالمعده افزایش می یابد ، در مقابل ، کاهش غلظت گلوکز در خون باعث کاهش ترشح انسولین می شود.
در اجرای اثرات انسولین ، نقش اصلی در تعامل آن با یک گیرنده خاص بومی سازی شده بر روی غشای پلاسمایی سلول و تشکیل مجتمع گیرنده انسولین ایفا می کند. گیرنده انسولین در ترکیب با انسولین به سلول نفوذ می کند ، جایی که بر فسفولاسیون پروتئین های سلولی تأثیر می گذارد ، واکنش های داخل سلولی بیشتر کاملاً درک نمی شود.
انسولین اصلی ترین درمان خاص برای دیابت است ، زیرا باعث کاهش قند خون (افزایش قند خون) و گلیکوزیوری (وجود قند در ادرار) می شود ، انبار گلیکوژن موجود در کبد و ماهیچه ها را دوباره تقویت می کند ، تولید گلوکز را کاهش می دهد و لیپمی دیابتی (وجود چربی در خون) را کاهش می دهد. ، وضعیت عمومی بیمار را بهبود می بخشد.
انسولین برای مصارف پزشکی از لوزالمعده گاو و خوک ها به دست می آید. روشی برای سنتز شیمیایی انسولین وجود دارد ، اما غیرقابل دسترسی است. در سالهای اخیر روشهای بیوتکنولوژیکی برای تولید انسولین انسانی تدوین شده است. انسولین به دست آمده توسط مهندسی ژنتیک کاملاً با سری اسیدهای آمینه انسولین انسانی سازگار است.
در مواردی که انسولین از لوزالمعده حیوانات به دست می آید ، ناخالصی های مختلفی (پروینسولین ، گلوکاگون ، خود استاتین ، پروتئین ها ، پلی پپتیدها و غیره) به دلیل تصفیه کافی ممکن است در محصول وجود داشته باشد. محصولات انسولین تمیز نشده می توانند عوارض جانبی مختلفی ایجاد کنند.
روشهای نوین امکان دستیابی به خالص (تک رنگ - کروماتوگرافی خالص شده با انتشار "اوج" انسولین) ، بسیار تمیز (تک قطعه) و محصولات انسولین کریستالیزه شده را دارند. در حال حاضر ، انسولین کریستالی انسانی به طور فزاینده ای مورد استفاده قرار می گیرد. از بین محصولات انسولین با منشأ حیوانی ، اولویت با انسولین حاصل از لوزالمعده خوک ها است.
فعالیت انسولین از نظر بیولوژیکی (با توانایی کاهش قند خون در خرگوشهای سالم) و با یکی از روشهای فیزیکوشیمیایی (الکتروفورز روی کاغذ یا کروماتوگرافی روی کاغذ) تعیین می شود. برای یک واحد عمل (UNIT) ، یا واحد بین المللی (IE) ، فعالیت 0.04082 میلی گرم انسولین کریستالی را انجام دهید.
دوز و تجویز انسولین:
در درمان دیابت از محصولات انسولین با مدت زمان مختلف عمل استفاده می شود (به تصویر زیر مراجعه کنید).
انسولین کوتاه مدت نیز در چندین فرآیند آسیب شناختی دیگر استفاده می شود: برای ایجاد حالت هیپوگلیسمی (کاهش قند خون) در اشکال خاص اسکیزوفرنی ، به عنوان یک داروی آنابولیک (تقویت پروتئین پروتئین) با خستگی عمومی ، سوء تغذیه ، فورونکولوزیس (التهاب چند منظوره پوست). ) تیروتوکسیکوز (بیماری تیروئید) ، همراه با بیماری های معده (آتونی / از بین رفتن تن / ، گاستروپتوز / پرولاپس معده /) ، هپاتیت مزمن (التهاب بافت کبد) ، اشکال مایع سیروز کبدی ، و همچنین مؤلفه ای از راه حل های "قطبی" که برای درمان نارسایی حاد عروق کرونر استفاده می شود (عدم تطابق بین نیاز اکسیژن قلب و زایمان آن).
انتخاب انسولین برای درمان دیابت بستگی به شدت و ویژگی های دوره بیماری ، وضعیت عمومی بیمار و همچنین سرعت شروع و مدت زمان اثر قند آور محصول دارد. هدف اصلی انسولین و ایجاد دوز ترجیحاً در بیمارستان (بیمارستان) انجام می شود.
آماده سازی انسولین کوتاه مدت راه حل هایی است که برای تجویز زیر پوستی یا عضلانی در نظر گرفته شده است. در صورت لزوم ، آنها نیز به صورت داخل وریدی تجویز می شوند. آنها یک اثر کاهش سریع و نسبتاً کوتاه قند دارند. معمولاً آنها 15-20 دقیقه قبل از غذا از یک تا چند بار در طول روز به صورت زیر جلدی یا عضلانی تجویز می شوند. اثر بعد از تزریق زیر جلدی بعد از 15-20 دقیقه رخ می دهد ، بعد از 2 ساعت به حداکثر می رسد ، کل زمان عمل بیش از 6 ساعت نمی باشد .اینها عمدتاً در بیمارستان استفاده می شوند تا دوز مورد نیاز انسولین را برای بیمار تعیین کنند ، همچنین در مواردی که دستیابی سریع لازم است تغییر در فعالیت انسولین در بدن - با یک کما دیابتی و precom (از دست دادن کامل یا جزئی آگاهی به دلیل افزایش ناگهانی شدید قند خون).
علاوه بر بیشتر از 9 ، محصولات انسولین کوتاه مدت به عنوان یک ماده آنابولیک استفاده می شود و به طور معمول در دوزهای کوچک (4-8 واحد 1-2 بار در روز) تجویز می شود.
آماده سازی طولانی مدت انسولین طولانی مدت (طولانی مدت) به شکل های مختلف دوز با دوام مختلف اثر کاهش قند (نیمه تمام ، طولانی ، فراطولی) موجود است. برای محصولات مختلف ، اثر از 10 به 36 ساعت می رسد و به لطف این محصولات می توان تعداد تزریق روزانه را کاهش داد. آنها معمولاً به صورت تعلیق (تعلیق ذرات جامد یک محصول در مایع) تولید می شوند و فقط به صورت زیر جلدی یا عضلانی تجویز می شوند ، تجویز داخل وریدی مجاز نیست. در کما دیابتی و شرایط شایع از محصولات طولانی مدت استفاده نمی شود.
هنگام انتخاب یک محصول انسولین ، لازم است که اطمینان حاصل شود که دوره حداکثر اثر کاهش قند با زمانی که می نویسید مطابقت دارد. در صورت لزوم ، 2 محصول با عمل طولانی مدت می توانند در یک سرنگ تجویز شوند. برخی از بیماران نه تنها به طولانی مدت بلکه به عادی سازی سریع سطح قند خون احتیاج دارند. آنها مجبورند محصولات انسولین طولانی مدت و کوتاه مدت را تجویز کنند.
معمولاً محصولات دارای نسخه طولانی قبل از صبحانه تجویز می شوند ، اما در صورت لزوم می توان در زمان های دیگر تزریق کرد.
در صورت برآورده شدن نیاز رژیم غذایی از تمام محصولات انسولین استفاده می شود. تعریف مقدار انرژی نوشتن (از 1700 تا 3000 کال) باید از نظر وزن بدن بیمار در طول دوره درمانی ، براساس نوع فعالیت تعیین شود. بنابراین ، با کاهش تغذیه و کار سخت جسمی ، تعداد کالری مورد نیاز در روز برای بیمار حداقل 3000 است ، با تغذیه بیش از حد و سبک زندگی بی تحرک ، نباید از 2000 تجاوز کند.
تجویز دوزهای زیاد و همچنین کمبود کربوهیدرات با غذا ، می تواند حالت هیپوگلیسمی (کاهش قند خون) ایجاد کند و همراه با احساس گرسنگی ، ضعف ، تعریق ، لرزش بدن ، سردرد ، سرگیجه ، تپش قلب ، سرخوشی (خلق و خوی بی دلیل) یا پرخاشگری باشد. در حالت بعدی کما هیپوگلیسمی ممکن است ایجاد شود (از دست دادن هوشیاری ، که با کمبود کامل واکنش بدن به محرک های خارجی به دلیل کاهش شدید قند خون) همراه با از دست دادن هوشیاری ، تشنج و کاهش شدید فعالیت های قلبی است. برای جلوگیری از وضعیت هیپوگلیسمی ، بیماران نیاز به نوشیدن چای شیرین یا خوردن چند تکه شکر دارند.
با یک کما هیپوگلیسمیک (همراه با کاهش قند خون) ، یک محلول گلوکز 40٪ به مقدار 10-40 میلی لیتر و گاهی اوقات تا 100 میلی لیتر به داخل ورید تزریق می شود.
اصلاح هیپوگلیسمی (کاهش قند خون) به صورت حاد با استفاده از تزریق عضلانی یا زیر جلدی گلوکاگون انجام می شود.
موارد منع مصرف انسولین:
موارد منع مصرف انسولین بیماری هایی است که با کمبود قند خون ، هپاتیت حاد ، سیروز ، زردی همولیتیک (زرد شدن پوست و غشاهای مخاطی چشم ها ایجاد می شود که در اثر شکستن گلبول های قرمز خون ایجاد می شود) ، لوزالمعده (التهاب لوزالمعده) ، نفریت (التهاب کلیه) بیماری کلیوی مرتبط با اختلال در متابولیسم پروتئین / آمیلوئید) ، urolithiasis ، زخم معده و اثنی عشر ، نقایص قلب جبران نشده (نارسایی قلبی به دلیل انسداد levania از دریچه های آن).
در درمان بیماران مبتلا به دیابت ، احتیاط زیادی لازم است ، از نارسایی عروق کرونر (عدم تطابق بین نیاز به اکسیژن در قلب و زایمان آن) و اختلال در مغز | گردش خون در استفاده از انسولین احتیاط لازم است! در بیماران مبتلا به بیماری تیروئید ، بیماری آدیسون (عملکرد کافی آدرنال) ، نارسایی کلیه.
انسولین درمانی باردار باید تحت نظارت دقیق انجام شود. در طول سه ماهه اول بارداری ، نیاز به انسولین معمولاً کمی کاهش می یابد و در سه ماهه دوم و سوم افزایش می یابد.
مسدود کننده های آلفا-آدرنرژیک و بتا آدرنرمی کننده ها ، تتراسایکلین ها ، سالیسیلات ها ترشح انسولین درون زا (دفع شکل گرفته از بدن) را افزایش می دهند. دیوتیک های تیازید (دیورتیک ها) ، بتا بلاکرها ، الکل می توانند منجر به هیپوگلیسمی شوند.
عوارض جانبی انسولین:
با تجویز زیر جلدی محصولات انسولین ، لیپودیستروفی (کاهش حجم بافت چربی در بافت زیر جلدی) ممکن است در محل تزریق رخ دهد.
محصولات مدرن انسولین با خلوص بالا نسبتاً به ندرت باعث ایجاد پدیده آلرژی می شوند ، اما چنین مواردی مستثنی نیستند. ایجاد یک واکنش آلرژیک حاد نیاز به حساسیت زدایی فوری (جلوگیری یا جلوگیری از واکنش های آلرژیک) درمانی و جایگزینی محصول دارد.
فرم انتشار:
انسولین سرنگ در | بطری های شیشه ای بصورت هرمتی بسته شده با درپوش های لاستیکی با شکستن آلومینیوم.
مترادف:
Depo-N-insulin، Isofaninsulin، Iletin I، Insulinatard، انسولین B، انسولین B SC ، انسولین BP ، انسولین M ، انسولین اکراپید MS ، انسولین Actrapid FM ، انسولین Actrapid FM Penfill ، انسولین ولوسولین ، انسولین نوار ، انسولین نوار ، انسولین نوار ، انسولین نوار نوار انسولین MK ، انسولین monotard ، انسولین monotard MK ، انسولین monotard NM ، انسولین پروتئین NM Penfill ، انسولین رکارد MK ، انسولین ام اس سیلنت ، انسولین سوپر لنت ، انسولین اولتنت ، انسولین اولتنتنت MS ، انسولین انسولین ، انسولین لنگ ، انسولین لنگ ، انسولین ، Insulong، Insulrap GP ، Insulrap R، Insulrap SPP، Insum basal، Insum basal، Insuman fast، Insuman fast for optipena، Comb-N-insulin Hoechst، Tape ilethin I، Tape ilethin II، Monosuinsulin، N-Insulin Hoechst، N-Insulin Hoehst 100 Iletin I، NPH Iletin II، Regular Iletin I، Regular Iletin II، Suinsulin، Homorap-100، Homofan 100، Humulin L، Humulin Mi، Humulin Mj، Humulin Mz، Humulin M4، Humulin N، Humulin NPH، Humulin R هومولین S ، نوار هومولین ، هومولین به طور منظم ، اولتراسانت هومولین.
شرایط ذخیره سازی:
در دمای +2 تا + 10 * C نگهداری شود. انجماد محصولات مجاز نیست.
ترکیب انسولین:
1 میلی لیتر محلول یا سیستم تعلیق معمولاً حاوی 40 واحد است.
بسته به منابع تولید ، انسولین از لوزالمعده حیوانات جدا شده و با استفاده از روشهای مهندسی ژنتیک سنتز می شود. با توجه به درجه تصفیه ، آماده سازی انسولین از بافتهای حیوانات به مونوپیک (MP) و تک قطعه (MK) تقسیم می شود. در حال حاضر از لوزالمعده خوک ها به دست می آیند ، علاوه بر این با حرف C (SMP - گوشت خوک ، SMK - تک قطعه گوشت خوک) ، گاو - حرف G (گوشت گاو: GMP - مونوپود گاو ، GMK - تک قطبی از گوشت گاو) مشخص می شوند. آماده سازی انسولین انسانی با حرف C مشخص شده است.
بسته به مدت زمان عمل ، انسولین ها به:
الف) محصولات انسولین با كوتاه مدت: شروع عمل پس از 15-30 دقیقه ، حداكثر عمل بعد از 1 / 2-2 ساعت ، مدت كل عمل 4-6 ساعت ،
ب) محصولات انسولین طولانی مدت شامل محصولاتی با طول متوسط (شروع بعد از 1 / 2-2 ساعت ، اوج بعد از 3-12 ساعت ، مدت زمان کل 12 تا 12 ساعت) ، محصولات طولانی مدت (شروع بعد از 4-8 ساعت ، اوج بعد از 8-18 ساعت ، مدت زمان کل 30-20 ساعت).
توجه!
قبل از استفاده از دارو ، باید با پزشک خود مشورت کنید.
دستورالعمل ها فقط برای آشنایی با "" ارائه شده است.
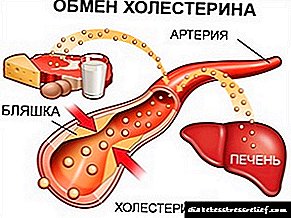
وظیفه اصلی هورمون انسولین نه تنها پایین آوردن بیش از حد سطح گلوکز به حد طبیعی ، بلکه رساندن آن و همچنین سایر مواد مغذی که فرد با غذا دریافت می کند به کلیه سلول های بدن می رسد. گیرنده انسولین واقع در سطح هر سلول و وظیفه آن انتقال مواد مغذی و انسولین در داخل سلول ها به جذب مواد کمک می کند.
اگر لوزالمعده ، که در آن هورمون تولید می شود ، وظایف خود را برطرف نکرده و آن را به مقدار مناسب تولید نمی کند ، فرد انرژی لازم را از مواد غذایی مصرفی دریافت نمی کند. اگرچه سطح گلوکز خون بالا است ، اما از آن برای هدف در نظر گرفته شده استفاده نمی شود و سلول هایی که در آن دریافت نشده است ، شروع به گرسنگی می کنند و پس از مدتی می میرند.
ابتدا این منجر به نقص در بدن و سپس به مرگ می شود. کمی بیش از یک قرن پیش ، بیمار مبتلا به دیابت تشخیص داده شد که محکوم شد. اما بعد از کشف انسولین ، افراد دیابتی این شانس را دارند که یک سبک زندگی سالم را طی کنند ، به خصوص که آماده سازی انسولین به راحتی برای فروش در دسترس است: هزینه آنها نسبتاً ارزان است و در هر داروخانه ای قابل خریداری است.
داروی گروه دارویی بلافاصله انسولین تجویز نمی شود: آنها بعد از قرص هایی که سطح گلوکز را پایین می آورند ، این کار را انجام می دهند. شکل دارو یک مایع شفاف بی رنگ یا زرد است. محصولی که برای تزریق منزل در نظر گرفته شده است در بطری ها تولید می شود ، فرم انتشار آن پنج و ده میلی لیتر است. انسولین برای استفاده پزشکی یک فرم آزاد کننده یک پودر محلول در آب سفید و سفید است که محلول در آب است.
در حال حاضر هیچ جایگزینی برای تزریق وجود ندارد ، آنها به صورت زیر جلدی ، عضلانی یا داخل وریدی (فقط انسولین با خلوص کوتاه و کوتاه مدت در آب تزریق وریدی تزریق می شود). تزریق های زیر جلدی و عضلانی با یک سرنگ انسولین یا یک انژکتور انسولین انجام می شود. دستگاه از نوع دسته ای مناسب برخوردار است ، هورمون با استفاده از دکمه معرفی می شود ، بنابراین می تواند با شما حمل شود و حتی کودک نیز قادر به تزریق است.
با استفاده از آن ، یک فرد دیابتی نه تنها می تواند به خودش تزریق کند ، بلکه دارو را به طور مستقل به طور صحیح نیز مصرف کند. دستگاه قابل استفاده مجدد است ، فقط روی کارتریج های اصلی کار می کند ، بسیار گران است ، بنابراین همه نمی توانند آن را تحمل کنند ، به خصوص هنگامی که فکر می کنید دیابتی ها به سه دستگاه نیاز دارند.
انسولین موجود در قرص ها در پزشکی عملی نمی شود ، زیرا این نوع ترشح تاثیری در بدن مانند تزریقات زیر جلدی ، عضلانی یا داخل وریدی ندارد. درست است ، دانشمندان ادعا می کنند که آنها قادر به ایجاد دارویی برای تجویز خوراکی هستند که بدتر از تزریقات عمل نخواهد کرد ، اما این شکل از انتشار دارو در آزمایشات بالینی هنوز گذشت و در حال توسعه است.
سرچشمه
طبق طبقه بندی ، آماده سازی انسولین از نظر منشا ، مدت زمان عمل ، میزان تصفیه مشخص می شود. محصولات انسولین بر اساس هورمونهای بدست آمده از لوزالمعده یک گاو ، یک خوک و به وسیله مصنوعی ساخته می شوند و آنالوگ هورمون انسانی هستند. انسولین گوشتی از نظر هورمون انسانی در سه اسید آمینه متفاوت است ، که متعاقباً می تواند واکنشهای حساسیتی شدید را برانگیزد و منجر به عوارض دیابت در آینده شود.
بدن انسان انسولین خوک را خیلی بهتر جذب می کند: از نظر هورمون انسان تنها با یک اسید آمینه متفاوت است ، بنابراین حساسیت کمتری دارد ، اگرچه حاوی ناخالصی های پروینسولین و پپتید C نیز هست که باعث آلرژی می شود. بنابراین ، به ویژه برای مبتلایان به آلرژی ، داروهای انسولین بسیار تمیز ساخته شده است که احتمال وقوع آن را کاهش می دهد ، و همچنین آنالوگ های هورمون انسانی ، که به لطف مهندسی ژنتیک به دست می آیند (آنها را "انسولین انسانی" می گویند ، با تأکید بر هویت کامل).

به عنوان بخشی از هورمون مصنوعی ، هیچ پروینسولینی وجود ندارد که باعث آلرژی شود ، بنابراین بهتر جذب بدن می شود ، یک واکنش آلرژیک به آن بسیار نادر است و محصول آن هیچگونه منع مصرف ندارد.
این هورمون توسط سویه های مخمر قرار داده شده در یک ماده مغذی خاص و باکتری E. coli اصلاح شده ، قادر به تولید انسولین ژنتیکی انسانی است. از آنجا که مقدار تولید شده بسیار زیاد است ، دانشمندان تمایل دارند فکر کنند انسولین حیوانات به زودی به طور کامل جایگزین می شود.
دوره اعتبار
داروهای گروه دارویی انسولین در طول مدت عمل متفاوت است: کوتاه ، متوسط و طولانی هستند.محصولاتی که دارای یک عمل کوتاه هستند (حدود شش ساعت) با سرعت قرار گرفتن در معرض بدن مشخص می شوند: آنها در طی نیم ساعت پس از تزریق شروع به تأثیر آن می کنند و حداکثر دو تا سه ساعت پس از تزریق دارند.
محصولاتی که به عنوان داروهای با مدت متوسط در طبقه بندی قرار می گیرند حاوی روی هستند ، به همین دلیل هورمون آرامتر آزاد می شود. آنها بعداً شروع به عمل می کنند - پس از دو ساعت ، حداکثر میزان ممکن است بعد از 8-14 ساعت مشاهده شود ، اثر حدود یک روز ادامه می یابد.
تولید دارو برای مدت زمان طولانی بیشتر ناشی از نیاز به تسکین بیماران با تزریق مکرر انسولین (در حدود سه تا چهار بار در روز) بود: از آنجا که روان به هر تزریق منفی نشان می دهد ، و بنابراین باعث درد می شود. علاوه بر این ، پس از تزریق مکرر در ناحیه تزریق ، هماتوم ممکن است تشکیل شود یا عفونت ممکن است وارد شود.
در بعضی موارد ، پزشکان توصیه می کنند محصولات انسولین متوسط و کوتاه را با هم ترکیب کنند. در این حالت ، توصیه می شود داروخانه ها را از همان تولید کننده در داروخانه خریداری کنید ، زیرا شکل انتشار دارو از شرکت های مختلف ، گرچه تفاوت چندانی ندارند ، تزریق است ؛ به عنوان یک مؤلفه ، مواد مختلفی اضافه می شود که در صورت خریداری از تولید کنندگان مختلف ، ملزم به خنثی کردن یکدیگر هستند.
آماده سازی انسولین وجود دارد که مدت زمان آن از 24 تا 36 ساعت است. آنها دو ساعت پس از ورود به بدن تأثیر می گذارند ، دوره حداکثر عملکرد 16-20 ساعت است ، سپس شروع به کاهش می کند.
اینگونه داروها معمولاً برای بیماران با حساسیت کم به انسولین تجویز می شوند ، همچنین برای افراد مسن یا افرادی که مشکل بینایی دارند قادر به تزریق به خودی خود نیستند و بستگی به ورود پرستار دارد. فرم انتشار داروهای طولانی مدت بطری های استریل 5 و 10 میلی لیتری با درپوش لاستیکی مهر و موم شده است.
اگرچه تأثیر داروهای طولانی مدت بیشتر طول می کشد ، پزشکان انسولین های کوتاه و متوسط را ترجیح می دهند. بیماران آنها را بهتر تحمل می کنند: اگر تأثیر داروی تجویز بیش از بیست و چهار ساعت باشد ، در صبح ممکن است مشکل هیپوگلیسمی وجود داشته باشد.
برنامه های پذیرش
چه نوع دارویی از گروه انسولین برای مصرف ، و در کدام دوزها باید توسط پزشک تعیین شود و دستورالعمل خاصی را ارائه دهد: شاخص ها در هر مورد فردی هستند و هیچ روش اصلاح واحدی وجود ندارد. سطح گلوکز خون باید دائماً کنترل شود و در صورت لزوم تنظیم شود.
 اگر در مورد هورمونی که لوزالمعده یک فرد سالم تولید می کند صحبت کنیم ، میزان آن در روز از 30 تا 40 واحد است. همان هنجار (از 30 تا 50 واحد) بدون در نظر گرفتن منشا انسولین برای دیابتی لازم است. در این حالت ، 2/3 از هنجار باید در صبح گرفته شود ، بقیه - در عصر. با توجه به دستورالعمل ها ، انتقال از حیوان به انسولین انسانی کاهش می یابد ، زیرا هورمون مهندسی ژنتیکی توسط بدن بهتر جذب می شود.
اگر در مورد هورمونی که لوزالمعده یک فرد سالم تولید می کند صحبت کنیم ، میزان آن در روز از 30 تا 40 واحد است. همان هنجار (از 30 تا 50 واحد) بدون در نظر گرفتن منشا انسولین برای دیابتی لازم است. در این حالت ، 2/3 از هنجار باید در صبح گرفته شود ، بقیه - در عصر. با توجه به دستورالعمل ها ، انتقال از حیوان به انسولین انسانی کاهش می یابد ، زیرا هورمون مهندسی ژنتیکی توسط بدن بهتر جذب می شود.
اعتقاد بر این است که با ترکیب داروهای کوتاه و متوسط در معرض قرار گرفتن در معرض بهترین نتایج می توان نتیجه گرفت ؛ بر این اساس ، برنامه مصرف دارو به آن بستگی دارد. در میان تعداد زیادی از رژیم های درمانی ، موارد زیر در حال حاضر انجام می شود:
- صبح هنگام صبحانه ، دارویی با مدت كوتاه عمل و همچنین مدت زمان متوسط (نحوه انجام این كار ، پزشك به شما بگوید) مصرف كنید. قبل از شام - بازی کوتاه ، در شب ، در 22 یا 23 ساعت - یک آماده سازی متوسط ،
- انسولین با مدت کوتاهی از عمل ، قبل از صبحانه ، ناهار و شام ، قبل از خواب ، ساعت 23 - تزریق انسولین با مدت طولانی یا متوسط ،
- انسولین متوسط یا طولانی مدت در طلوع آفتاب ، کوتاه - قبل از صبحانه ، ناهار و شام (این روش از روش قبلی راحت تر است).
اگر پزشک فقط یک دارو تجویز کرده باشد ، یک داروی با مدت کوتاه عمل توصیه می شود روزانه سه بار ، به طور متوسط - دو بار در روز تزریق شود: باید 45 دقیقه قبل از صبحانه و قبل از شام تزریق شود. نکته دیگری که هنگام صحبت در مورد استفاده از انسولین نباید فراموش شود این است که انسولین خنثی را می توان نه تنها به صورت عضلانی یا زیر جلدی بلکه بلکه به صورت داخل وریدی تزریق کرد. داروی طولانی مدت (فرم آزادسازی 5 و 10 میلی لیتر) به صورت داخل وریدی تجویز نمی شود.
عوارض جانبی
انسولین تقریباً هیچگونه منع مصرف ندارد: اگر یک محصول مناسب نباشد ، همیشه می تواند جایگزین دیگری شود اما عوارض جانبی ایجاد می شود. رعایت دوز در درمان دیابت بسیار مهم است: تجاوز بیش از حد یا کاهش دوز به شدت ممنوع است. هم به دلیل عدم قند خون و هم بیش از حد نرمال ، می توانید در حالت اغما قرار گیرید و بمیرید (طبق آمار ، چهار درصد بیماران زیر پنجاه سال به همین دلیل می میرند).
یکی دیگر از مشکلات شایع آلرژی است که می تواند در آماده سازی انسولین با منشأ حیوانی رخ دهد. در اولین علائم (ظاهر خارش ، بدتر شدن وضعیت بهزیستی) ، باید با پزشک مشورت کنید و به انسولین انسانی تغییر دهید. توصیه می شود چنین انتقال در بیمارستان را زیر نظر پزشک انجام دهید ، جایی که امکان نظارت مداوم بر میزان گلوکز و تنظیم دوز صحیح وجود دارد.
یک واکنش جانبی دیگر ممکن است آتروفی یا هیپرتروفی بافت چربی در محل تزریق باشد. این مشکل اغلب با استفاده از انسولین گوشت گاو اتفاق می افتد و هنگام استفاده از گوشت خوک تمیز یا انسولین انسانی نادر است. این آسیب چندانی به همراه ندارد ، اما ناحیه تزریق باید تغییر یابد ، زیرا جذب انسولین مختل شده است. این کار فقط با مشورت پزشک باید انجام شود ، زیرا هر ناحیه از بدن قابلیت هضم متفاوت دارو را دارد.
انسولین یک داروی خاص برای کاهش قند است. ، توانایی تنظیم متابولیسم کربوهیدرات را دارد ، جذب بافت گلوکز را تقویت کرده و تبدیل آن به گلیکوژن را ترویج می کند ، همچنین نفوذ گلوکز به سلول های بافت را تسهیل می کند.
انسولین علاوه بر تأثیر هیپوگلیسمی (کاهش قند خون) دارای تعدادی اثر دیگر است: باعث افزایش ذخایر گلیکوژن ماهیچه ها ، تحریک سنتز پپتید ، کاهش مصرف پروتئین و غیره می شود.
قرار گرفتن در معرض انسولین با تحریک یا مهار (مهار) آنزیم های خاص همراه است ، گلیکوژن سنتتاز ، پیروات دهیدروژناز ، هگزوکیناز تحریک می شوند ، اسیدهای چرب فعال کننده لیپاز بافت چربی ، لیپوپروتئین لیپاز ، کاهش پوشش خون را بعد از وعده غذایی سرشار از چربی ها مهار می کنند.
میزان بیوسنتز و ترشح (ترشح) انسولین بستگی به غلظت گلوکز در خون دارد.
با افزایش محتوای آن ، ترشح انسولین توسط لوزالمعده افزایش می یابد ، در مقابل ، کاهش غلظت گلوکز در خون باعث کاهش ترشح انسولین می شود.
در اجرای اثرات انسولین ، نقش اصلی در تعامل آن با یک گیرنده خاص بومی سازی شده بر روی غشای پلاسمایی سلول و تشکیل مجتمع گیرنده انسولین ایفا می کند.
گیرنده انسولین بهمراه انسولین در سلول نفوذ می کند ، که در آن بر فسفولاسیون پروتئین های سلولی تأثیر می گذارد ، واکنش های داخل سلولی بیشتر کاملاً درک نشده است.
انسولین اصلی ترین درمان خاص برای دیابت است ، زیرا باعث کاهش قند خون (افزایش قند خون) و گلیکوزیوری (وجود قند در ادرار) می شود ، انبار گلیکوژن در کبد و ماهیچه ها را دوباره تقویت می کند ، تولید گلوکز را کاهش می دهد و لیپمی دیابتی (وجود چربی در خون) را کاهش می دهد. ، وضعیت عمومی بیمار را بهبود می بخشد .
انسولین برای مصارف پزشکی از لوزالمعده گاو و خوک ها به دست می آید . روشی برای سنتز شیمیایی انسولین وجود دارد ، اما غیرقابل دسترسی است.
اخیراً روشهای بیوتکنولوژیکی برای تولید انسولین انسانی ایجاد شده است. انسولین به دست آمده توسط مهندسی ژنتیک کاملاً با سری اسیدهای آمینه انسولین انسانی سازگار است.
در مواردی که انسولین از لوزالمعده حیوانات به دست می آید ، ناخالصی های مختلفی (پروینسولین ، گلوکاگون ، خود استاتین ، پروتئین ها ، پلی پپتیدها و غیره) ممکن است به دلیل عدم تصفیه کافی در آماده سازی وجود داشته باشد.
آماده سازی انسولین ضعیف می تواند باعث عوارض جانبی مختلفی شود.
روشهای نوین امکان دستیابی به تمیز کردن (یکپارچه - کروماتوگرافی خالص شده با انتشار "اوج" انسولین) ، بسیار تمیز (تک قطعه) و آماده سازی انسولین کریستالیزه را فراهم می آورد.
در حال حاضر ، انسولین کریستالی انسانی به طور فزاینده ای مورد استفاده قرار می گیرد.
از آماده سازی انسولین با منشأ حیوانی ، اولویت با انسولین حاصل از پانکراس خوک ها است.
فعالیت انسولین از نظر بیولوژیکی تعیین می شود (با توانایی کاهش قند خون در خرگوشهای سالم) و یکی از روشهای فیزیکوشیمیایی (الکتروفورز روی کاغذ یا کروماتوگرافی روی کاغذ). برای یک واحد عمل (UNIT) ، یا واحد بین المللی (IE) ، فعالیت 0.04082 میلی گرم انسولین کریستالی را انجام دهید.
نشانه اصلی استفاده از انسولین ، دیابت نوع یک (وابسته به انسولین) است ، اما در شرایط خاصی برای دیابت نوع II (وابسته به انسولین) نیز تجویز می شود.
در درمان دیابت از داروهای آماده سازی انسولین با مدت زمان مختلف عمل استفاده کنید .
انسولین کوتاه مدت همچنين در برخي فرآيندهاي آسيب شناسي ديگر براي ايجاد حالت هيپوگليسميك (كاهش قند خون) در فرم هاي خاصي از اسكيزوفرني ، به عنوان يك عامل آنابوليك (تقويت كننده پروتئين) با فرسودگي عمومي ، عدم تغذيه ، فوركنولوز (التهاب خفيف متعدد پوست) ، تيروتوكسيكوز (بيماري تيروئيد) غدد) ، در بیماری های معده (آتونی / از بین رفتن تن / ، گاستروپتوز / پرولاپس معده /) ، هپاتیت مزمن (التهاب بافت کبد) ، اشکال اولیه سیروز کبدی و همچنین جزء "پلاریزه" راه حل استفاده می شود به نارسایی درمان حاد کرونر (عدم تطابق بین نیاز به اکسیژن قلب و تحویل آن).
انتخاب انسولین برای درمان دیابت بستگی به شدت و ویژگی های دوره بیماری ، وضعیت عمومی بیمار و همچنین سرعت شروع و مدت اثر هیپوگلیسمی دارو دارد.
قرار ملاقات اولیه انسولین و تعیین دوز ترجیحاً در بیمارستان انجام می شود (بیمارستانها)
آماده سازی انسولین کوتاه مدت - این راه حل هایی است که برای تجویز زیر جلدی یا عضلانی در نظر گرفته شده است.
در صورت لزوم ، آنها نیز به صورت داخل وریدی تجویز می شوند.
آنها یک اثر کاهش سریع و نسبتاً کوتاه قند دارند.
معمولاً آنها 15-20 دقیقه قبل از غذا از یک تا چند بار در طول روز به صورت زیر جلدی یا عضلانی تجویز می شوند.
اثر پس از تزریق زیر جلدی در 15-20 دقیقه رخ می دهد ، پس از 2 ساعت به حداکثر می رسد ، مدت کل عمل بیش از 6 ساعت نمی باشد.
آنها بطور عمده در بیمارستان برای تعیین دوز انسولین لازم برای بیمار و همچنین در مواردی که لازم است برای تغییر سریع فعالیت انسولین در بدن - با کما دیابتی و precom (از دست دادن کامل یا جزئی آگاهی به دلیل افزایش ناگهانی ناگهانی قند خون) مورد استفاده قرار می گیرد ، استفاده می شود. .
بعلاوه ، داروهای انسولین با كوتاه مدت به عنوان ماده آنابولیك مورد استفاده قرار می گیرند و به طور معمول در دوزهای كوچك (4-8 واحد 1-2 بار در روز) تجویز می شوند.
آماده سازی انسولین طولانی مدت (طولانی مدت) در اشکال دوزهای مختلف با ماندگاری های مختلف اثر کاهش قند (نیمه تمام ، طولانی ، فراطولی) در دسترس هستند.
برای داروهای مختلف ، اثر از 10 تا 36 ساعت طول می کشد.
با تشکر از این داروها ، می توانید تعداد تزریق روزانه را کاهش دهید.
آنها معمولاً به صورت تعلیق تولید می شوند. (تعلیق ذرات جامد دارو در مایع) ، که فقط به صورت زیر جلدی یا عضلانی تجویز می شود ، تجویز داخل وریدی مجاز نیست. در کما دیابتی و شرایط شایع ، از داروهای طولانی استفاده نمی شود.
هنگام انتخاب یک داروی انسولین ، لازم است اطمینان حاصل شود که دوره حداکثر تأثیر قند با زمان مصرف آن مطابقت دارد.
در صورت لزوم ، 2 دارو با عمل طولانی مدت می توانند در یک سرنگ تجویز شوند.
برخی از بیماران نه تنها به طولانی مدت بلکه به عادی سازی سریع سطح قند خون احتیاج دارند. آنها باید داروهای انسولین طولانی مدت و کوتاه مدت را تجویز کنند.
معمولاً داروهای طولانی مدت قبل از صبحانه تجویز می شوند اما در صورت لزوم تزریق در سایر مواقع نیز ممکن است انجام شود.
تمام آماده سازی انسولین منوط به رعایت رژیم غذایی است.
تعریف مقدار انرژی نوشتن (از 1700 تا 3000 کال) باید از نظر وزن بدن بیمار در طول دوره درمانی ، براساس نوع فعالیت تعیین شود. بنابراین با کاهش تغذیه و کار سخت بدنی ، تعداد کالری مورد نیاز در روز برای بیمار حداقل 3000 است ، با تغذیه بیش از حد و سبک زندگی بی تحرک نباید از 2000 تجاوز کند.
معرفی دوزهای بیش از حد بالا و همچنین عدم دریافت کربوهیدرات با مواد غذایی می تواند یک وضعیت هیپوگلیسمی ایجاد کند (کاهش قند خون) همراه با احساس گرسنگی ، ضعف ، تعریق ، لرز بدن ، سردرد ، سرگیجه ، تپش قلب ، سرخوشی (نارضایتی بی علت) یا پرخاشگری.
پس از آن ، ممکن است کما هیپوگلیسمیک (از دست دادن هوشیاری ، که با کمبود کامل واکنش بدن به محرکهای خارجی به دلیل کاهش شدید قند خون مشخص می شود) همراه با از دست دادن هوشیاری ، تشنج و کاهش شدید فعالیت قلبی ایجاد شود.
برای جلوگیری از وضعیت هیپوگلیسمی ، بیماران نیاز به نوشیدن چای شیرین یا خوردن چند تکه شکر دارند.
با کما هیپوگلیسمی (همراه با کاهش قند خون) 40٪ محلول گلوکز به مقدار 10-40 میلی لیتر و گاهی تا 100 میلی لیتر به داخل ورید تزریق می شود ، اما بیشتر نیست.
اصلاح هیپوگلیسمی (کاهش قند خون) به صورت حاد می توان با استفاده از عضلانی یا زیر جلدی گلوکاگون انجام شد.
با تجویز زیر جلدی داروهای انسولین ، لیپودیستروفی (کاهش مقدار بافت چربی در بافت زیر جلدی) ممکن است در محل تزریق ایجاد شود.
آماده سازی انسولین مدرن بسیار تمیز نسبتا به ندرت باعث پدیده آلرژی ، با این حال ، چنین مواردی مستثنی نیست. ایجاد یک واکنش آلرژیک حاد نیاز به حساسیت زدایی فوری (جلوگیری یا جلوگیری از واکنش های آلرژیک) درمانی و جایگزینی دارو دارد.
موارد منع مصرف انسولین بیماری هایی است که با کمبود قند خون ، هپاتیت حاد ، سیروز ، زردی همولیتیک (زرد شدن پوست و غشاهای مخاطی چشم ها ایجاد می شود که در اثر شکستن گلبول های قرمز خون ایجاد می شود) ، پانکراس (التهاب لوزالمعده) ، نفریت (التهاب کلیه) بیماری کلیوی مرتبط با اختلال در متابولیسم پروتئین / آمیلوئید) ، urolithiasis ، زخم معده و اثنی عشر ، نقایص قلب جبران نشده (نارسایی قلبی به دلیل نارسایی قلبی بیماری دریچه های او).
در درمان بیماران مبتلا به دیابت ، احتیاط زیادی لازم است ، و از نارسایی عروق کرونر (عدم تطابق بین نیاز قلب به اکسیژن و زایمان آن) و آسیب مغزی | گردش خون
در مصرف انسولین در بیماران مبتلا به بیماری تیروئید ، بیماری آدیسون (عملکرد کافی آدرنال) و نارسایی کلیه احتیاط لازم است.
انسولین درمانی باردار باید از نزدیک مورد بررسی قرار گیرد.
در طول سه ماهه اول بارداری ، نیاز به انسولین معمولاً کمی کاهش می یابد و در سه ماهه دوم و سوم افزایش می یابد.
مسدود کننده های آلفا-آدرنرژیک و بتا آدرنرمی کننده ها ، تتراسایکلین ها ، سالیسیلات ها ترشح انسولین درون زا (دفع شکل گرفته از بدن) را افزایش می دهند.
دیوتیک های تیازید (دیورتیک ها) ، بتا بلاکرها ، الکل می توانند منجر به هیپوگلیسمی شوند.
تعامل با
داروهای دیگر
با استفاده از:
اثر هیپوگلیسمی انسولین افزایش می یابد داروهای خوراکی کاهنده قند خون، مهار کننده های MAO، مهارکننده های ACE، مهارکننده های کربنیک انهیدراز، انتخابی بتا بلاکرها، بروموکریپتین، این دارو ها، سولفونامیدها، استروئیدهای آنابولیک، تتراسایکلین، کلوفیبرات، کتوکونازول، مبندازول، پیریدوکسین، تئوفیلین، سیکلوفسفامید، فن فلورامین، لیتیوم، داروهای حاوی اتانول .
اثر هیپوگلیسمی انسولین را تضعیف می کند داروهای ضدبارداری خوراکی ، کورتیکواستروئیدها ، هورمونهای تیروئید ، دیورتیک های تیازید ، هپارین ، ضد افسردگی های سه حلقه ای ، سمپاتومیماتیک ، دانازول ، کلونیدین ، مسدود کننده کانال های کلسیم ، دیازوکسید ، مورفین ، فنیتوئین ، نیکوتین.
تحت تأثیر رزرپین و سالیسیلاتها ، هم تضعیف و هم افزایش در عملکرد دارو امکان پذیر است.
داروهای حاوی تیول یا سولفیت ، وقتی به انسولین اضافه می شوند ، باعث از بین رفتن آن می شوند.
در دوران بارداری نوع انسولین ، دوز و رژیم تجویز آن توسط پزشک معالج تعیین می شود.
اگر رژیم درمانی که در ابتدا انتخاب شده است مناسب نیست ، لازم است مجدداً با پزشک مشورت کرده و در نهایت ، مناسب ترین و موثرترین رژیم درمانی را انتخاب کنید.
علائم : ضعف عضلانی ، خستگی سبک ، گرسنگی ، ترشح بزاق ، رنگ پریدگی ، بی حسی انگشتان دست ، لرزش ، تپش قلب ، دانش آموزان گشاد شده ، تیرگی چشم ، سردرد ، خمیازه های مکرر ، جویدن ، کم نور شدن هوشیاری ، ظلم یا تحریک ، اعمال بی تحرک ، تونیک یا کلونیک و سرانجام ، کما.
درمان یک وضعیت هیپوگلیسمی باید فوراً شروع شود.
در موارد خفیف ، کافی است داخل چای شیرین ، آب میوه ، عسل تهیه کنید.
با از بین رفتن کامل هوشیاری (کما) بلافاصله یک محلول غلیظ گلوکز (10-20 میلی لیتر گلوکز 20-40٪) تزریق کنید.
در صورت عدم امکان تزریق داخل وریدی محلول گلوکز ، توصیه می شود از راه عضلانی به میزان 001-0.002 گرم گلوکاگون یا 0.5 میلی لیتر محلول 0.1 درصد محلول هیدروکلراید آدرنالین در زیر پوست تجویز شود.
باید در نظر داشت که با معرفی آدرنالین ، عوارض جانبی ممکن است رخ دهد - تپش قلب ، لرزش ، افزایش فشار خون ، اضطراب و غیره.
انسولین سرنگ در گلدان های شیشه ای بسته شده با درپوش های لاستیکی با شکستن آلومینیوم در دسترس است.
در بطری ها 10 میلی لیتر ، در یک جعبه 5 عدد یا در پنچیل (کارتریج) 1.5 و 3 میلی لیتر برای قلم سرنگ .
آماده سازی انسولین (هر دو ویال و کارتریج) که مورد استفاده قرار نمی گیرند ، باید در دمای 2-8 درجه سانتیگراد در مکانی تاریک نگهداری شود , یعنی در یخچال و فریزر (ترجیحا در قفسه پایین) ، دور از فریزر.
در این دما ، آنها خصوصیات بیولوژیکی و آسپتیکی خود را حفظ می کنند تا زمان ماندگاری موجود در بسته. انسولین را نباید هنگام پرواز با هواپیما بررسی کرد تا از خطر انجماد جلوگیری شود.
دمای بسیار بالای ذخیره سازی منجر به کاهش تدریجی فعالیت بیولوژیکی دارو می شود. نور مستقیم خورشید همچنین تأثیر منفی می گذارد ، و باعث از بین رفتن 100 بار فعالیت بیولوژیکی می شود.
انسولین محلول شفاف ممکن است رسوب کند و کدر شود . گرانول و لکه ها در تعلیق انسولین شکل می گیرند. ترکیب گرما و لرزش طولانی این روند را تسریع می کند.
بطری انسولین مورد استفاده بیمار می تواند در دمای اتاق حداکثر 25 درجه سانتیگراد و در یک مکان تاریک تا 6 هفته نگهداری شود. این دوره هنگام استفاده از کارتریج های Penfill به 4 هفته کاهش می یابد ، زیرا قلم سرنگ اغلب در دماهای نزدیک به دمای بدن در جیب شما حمل می شود. ویال های انسولین را می توان به مدت 3 ماه پس از اولین استفاده در یخچال نگهداری کرد.
انسولین منجمد پس از ذوب شدن آن قابل استفاده نیست. این به ویژه در مورد تعلیق صدق می کند. در حین انجماد ، کریستالها یا ذرات جمع می شوند و پس از ذوب شدن ، محلول نمی شوند ، که بدست آوردن دوباره تعلیق همگن غیر ممکن است. بنابراین ، خطر معرفی یک دوز ناکافی به میزان قابل توجهی افزایش می یابد.
انسولین باید بعد از ذوب آسیب دیده در نظر گرفته شود. انواع شفاف انسولین در هنگام تغییر رنگ ، کدورت یا ظهور ذرات معلق قابل استفاده نیست.
سوسپانسیون انسولین که پس از مخلوط کردن ، یک سوسپانسیون سفید یکنواخت تشکیل نمی دهد یا حاوی توده ، الیاف ، تغییر رنگ است ، برای استفاده نامناسب است
1 میلی لیتر محلول یا سیستم تعلیق معمولاً حاوی 40 واحد است.
بسته به منابع تولید ، انسولین از لوزالمعده حیوانات جدا شده و با استفاده از روشهای مهندسی ژنتیک سنتز می شود.
با توجه به درجه تصفیه ، آماده سازی انسولین از بافتهای حیوانات به مونوپیک (MP) و تک قطعه (MK) تقسیم می شود.
در حال حاضر از لوزالمعده خوک ها به دست می آیند ، علاوه بر این با حرف C (SMP - گوشت خوک ، SMK - تک قطعه گوشت خوک) ، گاو - حرف G (گوشت گاو: GMP - مونوپود گاو ، GMK - تک قطبی از گوشت گاو) مشخص می شوند.
آماده سازی انسولین انسانی با حرف C مشخص شده است.
بسته به مدت زمان عمل ، انسولین ها به:
- آماده سازی انسولین کوتاه مدت : شروع عمل پس از 15-30 دقیقه ، حداکثر عمل بعد از 1 / 2-2 ساعت ، مدت کل عمل 4-6 ساعت ،
- آماده سازی انسولین طولانی مدت شامل داروهایی با میانگین مدت زمان عمل (شروع بعد از 1 / 2-2 ساعت ، اوج بعد از 3-12 ساعت ، مدت زمان کل 8-12 ساعت) ، داروهایی با مدت طولانی (شروع بعد از 4-8 ساعت ، اوج بعد از 8-18 ساعت ، کل مدت زمان 30-20 ساعت).
امروزه صنعت داروسازی اشکال مختلف انسولین تولید می کند. در حال حاضر چندین نوع انسولین در پزشکی استفاده می شود.
گروه انسولین ها اغلب بسته به مدت زمان عمل آنها پس از تجویز در بدن انسان تعیین می شود. در پزشکی ، داروهای با مدت زمان زیر متمایز می شوند:
- ماوراء بنفش
- کوتاه
- مدت زمان متوسط عمل
- داروهای طولانی مدت
مصرف یک یا یک نوع دیگر انسولین به خصوصیات فردی بیمار و رژیم دیابت درمانی با انسولین بستگی دارد.
انواع مختلف انسولین هم از نظر ترکیب و هم در روش سنتز با یکدیگر متفاوت هستند. برای هر نوع آماده سازی انسولین ، دستورالعمل های استفاده مطابق با مشخصات ترکیب و روش تهیه تهیه می شود.
علاوه بر این ، الزامات عمومی وجود دارد که باید هنگام انجام انسولین درمانی رعایت شود. هر داروی انسولین دارای نشانه ها و موارد منع مصرفی برای استفاده است.
خواص دارویی
انسولین Detemir یک آنالوگ پایه ای محلول انسولین انسانی است ، یک عمل طولانی مدت با یک پروفایل مسطح از عمل ، که با استفاده از بیوتکنولوژی DNA نوترکیب با استفاده از سویه Saccharomyces cerevisiae تولید می شود. انسولین به گیرنده های خاص متصل می شود و از این طریق واسطه اثرات بیولوژیکی می شود. انسولین متابولیسم گلوکز را تنظیم می کند. این ماده باعث کاهش سطح گلوکز در خون ، تحریک مصرف آن توسط بافت های بدن و مهار گلوکونوژنز می شود. انسولین باعث افزایش بیوسنتز پروتئین ، مهار پروتئولیز و لیپولیز در سلولهای چربی می شود. حداکثر غلظت انسولین در سلولهای سرم بعد از 8 تا 6 ساعت بعد از تجویز به دست می آید. با رژیم تجویز دو بار در روز ، غلظت تعادل انسولین Detemir در سرم خون پس از 2 تا 3 تزریق حاصل می شود. میزان تغییرپذیری جذب داخل جمعی از انسولین انسولین در مقایسه با سایر داروهای انسولین پایه کمتر است. در فارماکوکینتیک آزمایش انسولین ، هیچ تفاوت بین جنسیتی از نظر بالینی مشاهده نشد. متوسط حجم توزیع انسولین دسمیر تقریبا 1/1 لیتر در کیلوگرم است. غیرفعال سازی دزمیر انسولین مشابه با آماده سازی انسولین انسانی است ، تمام محصولات متابولیک غیرفعال هستند. هیچ تعامل بالینی قابل توجهی بین دسمیر انسولین و اسیدهای چرب یا داروهای دیگر که به پروتئین ها متصل هستند وجود ندارد. نیمه عمر نهایی با تزریق زیر جلدی به میزان مصرف دارو و میزان جذب آن از بافت زیر جلدی بستگی دارد و 5 تا 7 ساعت است.
دیابت قندی در بیماران بزرگتر از 2 سال.
مقدار مصرف انسولین و دوزها
انسولین Detemir فقط برای تجویز زیر جلدی در نظر گرفته شده است ، دارو نمی تواند به صورت داخل وریدی تجویز شود ، زیرا این می تواند منجر به هیپوگلیسمی شدید شود. دوز بسته به نیاز بیمار تعیین می شود. در صورت تغییر رژیم غذایی معمولی بیمار ، فعالیت بدنی وی یا همراه با بیماری همزمان ممکن است تنظیم دوز مورد نیاز باشد. انسولین Detemir هم به صورت مونوتراپی و هم با انسولین بولوس و همچنین با داروهای هیپوگلیسمی برای تجویز خوراکی قابل استفاده است. انسولین Detemir را می توان در هر زمان مناسب در طول روز انجام داد ، اما پس از تعیین زمان تزریق ، باید هر روز به آن پایبند باشید. انسولین Detemir به صورت زیر جلدی در ناحیه دیواره قدامی شکم ، ران ، شانه ، گلوتئال یا منطقه دلتوئید تزریق می شود. برای کاهش خطر لیپودیستروفی ، محل تزریق باید مرتباً تغییر یابد. همانند سایر داروهای انسولین ، در بیماران مسن و بیماران مبتلا به اختلال عملکرد کلیوی یا کبدی ، نظارت دقیق تری بر سطح گلوکز خون و تنظیم دوز فردی دزمیر لازم است. مانند سایر داروهای انسولین ، توصیه می شود قند خون را هنگام ترجمه و در هفته های اول تجویز داروی جدید با دقت کنترل کنید.
انسولین Detemir اثر طولانی مدت دارد (تا یک روز).
درمان با انسولین باعث افزایش وزن بدن نمی شود.
قبل از یک سفر طولانی ، که با تغییر در مناطق زمانی همراه است ، بیمار باید با پزشک شما مشورت کند ، زیرا تغییر منطقه زمانی به این معنی است که بیمار انسولین تزریق کرده و در زمان دیگری غذا بخورد.
قطع درمان یا دوز کافی دارو می تواند منجر به هایپرگلیسمی یا کتواسیدوز دیابتی شود. هایپرگلیسمی معمولاً طی چند ساعت یا چند روز به تدریج گسترش می یابد. علائم قند خون شامل تکرر ادرار ، تشنگی ، حالت تهوع ، استفراغ ، قرمزی و خشکی پوست ، خواب آلودگی ، خشکی دهان ، بوی استون در هوای بازدم ، از بین رفتن اشتها است. بدون درمان مناسب ، قند خون منجر به كتواسیدوز دیابتی و مرگ می شود.
اگر دوز انسولین در رابطه با نیاز به انسولین خیلی زیاد باشد ، ممکن است با فعالیت بدنی شدید برنامه ریزی نشده یا پرش از وعده قند خون ایجاد شود. هنگام جبران متابولیسم کربوهیدرات در بیماران ، ممکن است علائم معمولی- پیش سازهای هیپوگلیسمی آنها تغییر کند ، بیماران باید از این امر مطلع شوند. با طولانی شدن دوره دیابت ، ممکن است علائم پیش ساز معمول از بین برود.
آسیب شناسی همزمان ، به ویژه همراه با تب و بیماری های عفونی ، معمولاً نیاز بدن به انسولین را افزایش می دهد.
در صورت داشتن بیماری های همزمان همزمان کبد ، کلیه ها ، غدد فوق کلیوی ، غده تیروئید ، غده هیپوفیز ، تنظیم دوز انسولین انسولین نیز ممکن است لازم باشد.
گزارش هایی در مورد پیشرفت نارسایی مزمن قلبی در معالجه بیماران مبتلا به تیازولیدین دیون به همراه داروهای انسولین وجود دارد ، به ویژه اگر بیمار دارای فاکتورهای خطر برای ایجاد نارسایی مزمن قلبی باشد. این واقعیت باید هنگام تجویز بیماران با درمان ترکیبی با داروهای انسولین و تیازولیدین دیونها در نظر گرفته شود. با چنین درمان ترکیبی ، لازم است معاینات پزشکی بیماران انجام شود تا علائم و علائم نارسایی مزمن قلب ، وجود ادم ، افزایش وزن مشخص شود. اگر علائم نارسایی قلبی شناسایی یا بدتر شود ، باید از درمان با تیازولیدینیدون قطع شود.
با وجود قند خون ، که می تواند در هنگام مصرف Detemir ایجاد شود ، سرعت واکنش و توانایی تمرکز مختل می شود. بنابراین ، در طول توسعه آن ، بیماران باید از مشارکت در فعالیتهایی که نیاز به توجه بیشتر و سرعت واکنشهای روانی-حرکتی (از جمله وسایل نقلیه رانندگی) لازم است ، خودداری کنند.
بارداری و شیردهی
هنگام استفاده از دارو در دوران بارداری ، باید مزایای مورد انتظار برای مادر و خطر احتمالی جنین را در نظر گرفت. در یک کارآزمایی بالینی کنترل شده تصادفی ، در مقایسه با نتایج ایمنی حاملگی ، در مشخصات ایمنی کلی در دوران بارداری ، در سلامت نوزاد و جنین هنگام مقایسه داروهای انسولین با دزمیر و انسولین آسپارت هیچ تفاوتی وجود ندارد. اطلاعات تکمیلی در مورد ایمنی و اثربخشی دارو درمانی در هنگام استفاده از بازاریابی حاکی از عدم وجود عوارض جانبی ناخواسته است که می تواند منجر به ناهنجاری های مادرزادی یا سمیت جنین شود. در حیوانات ، اثر سمی دارو بر روی دستگاه تولید مثل مشخص نشده است. زنان باردار مبتلا به دیابت در طول بارداری خود و همچنین در طول برنامه ریزی بارداری نیاز به نظارت دقیق دارند. در سه ماهه اول بارداری ، نیاز به انسولین معمولاً کاهش می یابد و سن در سه ماهه دوم و سوم کاهش می یابد. نیاز به انسولین پس از زایمان به سرعت به سطح قبل از بارداری برمی گردد. اطلاعی در مورد نفوذ انسولین به Detemir به شیر مادر اطلاعی در دست نیست. فرض بر این است که این دارو در متابولیسم بدن نوزادان در هنگام شیردهی تأثیر نمی گذارد ، زیرا این دارو پپتیدی است که به راحتی در دستگاه گوارش به اسیدهای آمینه که توسط بدن جذب می شوند ، تجزیه می شود. در طول دوره شیردهی در زنان ، اصلاح رژیم و دوز انسولین ممکن است لازم باشد.
عوارض جانبی انسولین
اختلالات متابولیک: هیپوگلیسمی (علائم هیپوگلیسمی: عرق سرد ، افزایش خستگی ، رنگ پریدگی پوست ، لرزش ، عصبی بودن ، اضطراب ، ضعف ، خستگی غیرمعمول ، بی نظمی ، خواب آلودگی ، کاهش غلظت ، گرسنگی شدید ، سردرد ، حالت تهوع ، تاری دید ، تپش قلب) از دست دادن هوشیاری ، تشنج ، اختلال موقتی یا غیر قابل برگشت عملکرد مغز ، مرگ).
اختلالات عمومی و واکنش در محل تزریق: واکنش های حساسیت موضعی (تورم ، قرمزی ، خارش در محل تزریق) ، لیپودیستروفی ، ادم.
اختلالات سیستم ایمنی: کهیر ، واکنشهای آلرژیک ، بثورات پوستی ، خارش ، تعریق ، آنژیوادم ، اختلالات دستگاه گوارش ، مشکلات تنفسی ، کاهش فشار خون.
نقص بینایی: اختلالات انکسار ، رتینوپاتی دیابتی.
سیستم عصبی: نوروپاتی محیطی.
تعامل انسولین با سایر مواد
داروهایی وجود دارد که بر نیاز انسولین تأثیر می گذارد. اثر هیپوگلیسمی انسولین توسط گلوکوکورتیکواستروئیدها ، قرصهای ضدبارداری خوراکی ، هورمونهای تیروئید حاوی ید ، دیورتیکهای تیازیدی ، سوماتروپین ، هپارین ، سمپاتومیمتیک ، ضد افسردگیهای سه حلقه ای ، دانازول ، مسدود کننده های کانال آهسته کلسیم ، کلونیدین ، دی اکسین دیافین ، ضعیف می شود. اثرات هیپوگلیسمی انسولین توسط مهارکننده های مونوآمین اکسیداز ، داروهای هیپوگلیسمی خوراکی ، مهارکننده های آنزیم تبدیل آنژیوتانسین ، بتا بلاکرهای غیر انتخابی ، مهارکننده های آنیدراز کربنیک ، بروموکریپتین ، استروئیدهای آنابولیک ، داروهای سولفونامید ، فسفولیف تتراسایکلین ، فسفولیف ، فنل تقویت می شود حاوی اتانول است. اکتروتید و لانروتید هم می توانند نیاز بدن به انسولین را کاهش دهند و هم افزایش دهند. تحت عمل سالیسیلات ها و رزرپین ، هم افزایش و هم تضعیف عملکرد دارو ممکن است. الکل می تواند اثر هیپوگلیسمی انسولین را تقویت و طولانی کند. مسدود کننده های بتا می توانند تظاهرات هیپوگلیسمی را پوشانده و بهبود را بعد از هیپوگلیسمی به تأخیر بیندازند. به عنوان مثال برخی از داروها که دارای گروه های سولفیت یا تیول هستند ، وقتی به انسولین اضافه می شوند ، جوش می تواند آن را از بین ببرد. انسولین Detemir نباید به محلول های تزریق اضافه شود.
مصرف بیش از حد
یک دوز خاص که در آن بیش از حد دوز انسولین انسولین ایجاد می شود اثبات نشده است ، اما با معرفی یک دوز زیاد برای یک بیمار خاص ، می توان به تدریج هیپوگلیسمی ایجاد کرد. درمان: بیمار می تواند با خوردن گلوکز ، قند و غذاهای سرشار از کربوهیدرات ها ، هیپوگلیسمی خفیف را به تنهایی از بین ببرد. بنابراین ، بیماران دیابتی همیشه باید شیرینی ، شکر ، آب میوه شیرین ، کوکی ها را مصرف کنند.
در هیپوگلیسمی شدید ، هنگامی که بیمار بیهوش است ، لازم است 0.5 تا 1 میلی گرم گلوکاگون به صورت زیر جلدی یا عضلانی تزریق شود ، یا یک محلول گلوکز (دکستروز) به صورت داخل وریدی تزریق شود. همچنین در صورتی که بیمار 10 تا 15 دقیقه بعد از تجویز گلوکاگون مجدداً آگاهی پیدا نکند ، تجویز گلوکز به صورت داخل وریدی ضروری است. هنگام بازگرداندن هوشیاری برای جلوگیری از عود هیپوگلیسمی ، به بیمار توصیه می شود از مواد غذایی سرشار از کربوهیدرات استفاده کند.
انسولین چیست؟
انسولین یک پروتئین پروتئین پپتید با منشا هورمونی است. انسولین به عنوان ابزاری خاص در درمان دیابت مورد استفاده قرار می گیرد.
انسولین هورمونی است که به طور فعال در متابولیسم کربوهیدرات ها دخیل است و به کاهش غلظت گلوکز در پلاسمای خون بیمار کمک می کند. کاهش کربوهیدرات ها در خون با افزایش مصرف قند توسط بافت های وابسته به انسولین تحت تأثیر انسولین حاصل می شود. انسولین در سنتز گلیکوژن توسط سلولهای کبدی نقش دارد و از تبدیل چربی ها و اسیدهای آمینه به کربوهیدرات ها جلوگیری می کند.
با کمبود انسولین در بدن انسان ، افزایش قند خون مشاهده می شود. افزایش قند خون باعث ایجاد دیابت و عوارض مربوط به آن می شود. کمبود انسولین در بدن در نتیجه اختلالات در لوزالمعده رخ می دهد ، که به دلیل نقص سیستم غدد درون ریز ، پس از جراحات یا با بار روانی شدید بر روی بدن همراه با وقوع موقعیت های استرس زا ظاهر می شوند.
آماده سازی های حاوی انسولین از بافت پانکراس حیوانات تهیه می شود.
بیشتر اوقات ، در تولید مواد مخدر از بافت لوزالمعده گاو و خوک استفاده می شود.
نشانه های استفاده از داروهای انسولین
برای از بین بردن مصرف بیش از حد داروهای حاوی انسولین ، لازم است در اولین علائم دوز ، 100 گرم نان سفید ، چای شیرین یا چند قاشق غذاخوری شکر مصرف کنید.
در صورت وجود علائم برجسته شوك ، گلوكز باید به صورت داخل وریدی به بیمار تزریق شود. در صورت لزوم ، می توانید آدرنالین را به صورت زیر جلدی تجویز کنید.
در مورد استفاده از انسولین مصنوعی در بیماران مبتلا به دیابت ، در صورت نارسایی عروق کرونر و در تشخیص اختلالات در گردش خون مغزی ، احتیاط ویژه ای لازم است. در صورت استفاده از انسولین طولانی مدت ، بررسی منظم ادرار و خون بیمار برای محتوای قندهای موجود در آن لازم است. چنین مطالعه ای برای روشن شدن زمان بهینه در مصرف دارو برای دستیابی به حداکثر اثر مثبت.
برای تجویز دارو اغلب از سرنگ مخصوص انسولین یا سرنگ مخصوص قلم استفاده می شود.
استفاده از سرنگ یا سرنگ قلم بستگی به نوع انسولین مورد استفاده در طی انسولین درمانی دارد.