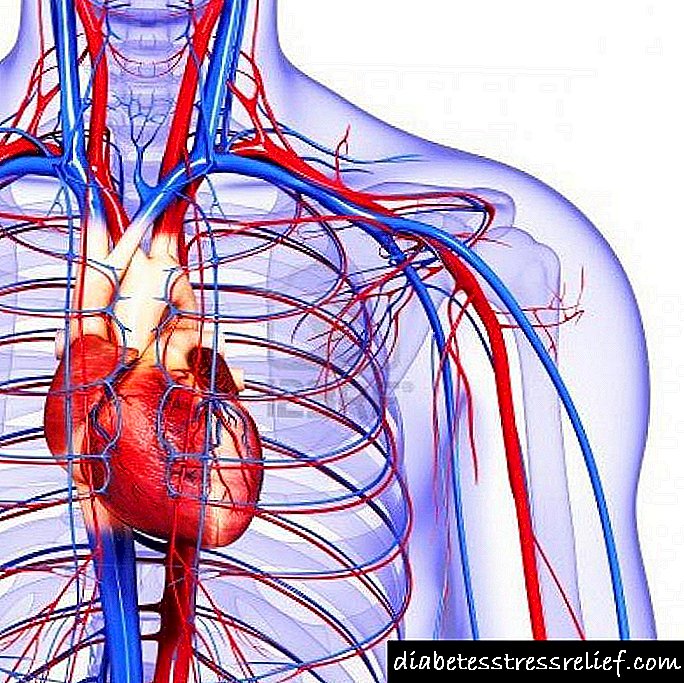
نفروپاتی دیابتی: شرح ، علل ، پیشگیری
نفروپاتی نوعی بیماری است که در آن عملکرد کلیه ها مختل می شود.
نفروپاتی دیابتی - اینها ضایعات کلیوی است که در نتیجه دیابت ایجاد می شود. ضایعات کلیوی شامل اسکلروز بافت کلیه است که منجر به از بین رفتن ظرفیت کلیه می شود.
این بیماری یکی از شایع ترین و خطرناک ترین عوارض دیابت است. این بیماری در گروهای وابسته به انسولین (در 40٪ موارد) و غیر وابسته به انسولین (20-25٪ موارد) مبتلا به دیابت است.
یک ویژگی نفروپاتی دیابتی ، پیشرفت تدریجی و تقریباً بدون علامت آن است. مراحل اول ابتلا به این بیماری هیچ احساس ناخوشایندی ایجاد نمی کند ، بنابراین ، اکثر اوقات در آخرین مراحل نفروپاتی دیابتی ، پزشک در حالی که تقریباً غیرممکن است که بتواند تغییراتی که رخ داده است ، مشورت کند.
به همین دلیل ، یک کار مهم بررسی و شناسایی به موقع اولین علائم نفروپاتی دیابتی است.
دلایل نفروپاتی دیابتی
دلیل اصلی ایجاد نفروپاتی دیابتی ، جبران خسارت دیابت قند خون - افزایش قند خون طولانی مدت است.
نتیجه قند خون ، فشار خون بالا است ، که این نیز بر کار کلیه تأثیر منفی می گذارد.
با وجود قند و فشار خون بالا ، کلیه ها نمی توانند به طور عادی کار کنند ، و موادی که باید توسط کلیه ها حذف شوند در نهایت در بدن جمع می شوند و باعث مسمومیت می شوند.
عامل ارثی همچنین خطر ابتلا به نفروپاتی دیابتی را افزایش می دهد - اگر والدین عملکرد کلیوی را مختل کرده اند ، این خطر افزایش می یابد.
علل نفروپاتی دیابتی
دیابت قندی نوعی بیماری است که از نقص در شکل گیری یا عملکرد انسولین ناشی می شود و همراه با افزایش مداوم قند خون است. در این حالت ، دیابت نوع I (وابسته به انسولین) و دیابت نوع II (وابسته به انسولین) نیست. با قرار گرفتن طولانی در معرض گلوکز زیاد در رگ های خونی و عصب ، تغییرات ساختاری در اندام ها رخ می دهد که منجر به ایجاد عوارض دیابت می شود. نفروپاتی دیابتی یکی از این عارضه ها است.
در دیابت نوع I ، مرگ و میر ناشی از نارسایی کلیوی در درجه اول است ؛ در دیابت نوع II ، بعد از بیماری قلبی عروقی دوم است.
افزایش قند خون محرک اصلی ایجاد نفروپاتی است. گلوکز نه تنها اثر سمی بر سلولهای رگهای کلیه دارد ، بلکه برخی از مکانیسم هایی را که باعث آسیب به دیواره رگ ها می شوند ، نیز فعال می کند ، باعث افزایش نفوذپذیری آن می شود.
آسیب به رگ های کلیه ها در دیابت.
علاوه بر این ، افزایش فشار در رگهای کلیه از اهمیت زیادی برای تشکیل نفروپاتی دیابتی برخوردار است. این یک نتیجه از تنظیم نامناسب در نوروپاتی دیابتی (آسیب به سیستم عصبی در دیابت قند) است. در آخر ، رگهای آسیب دیده با بافت اسکار جایگزین می شوند و عملکرد کلیه به شدت مختل می شود.
نفروپاتی دیابتی مرحله
پنج مرحله اصلی در ایجاد نفروپاتی دیابتی وجود دارد.
مرحله 1 - در ابتدای دیابت ایجاد می شود.
این بیماری با افزایش میزان فیلتراسیون گلومرولی (GFR) بیش از 140 میلی لیتر در دقیقه ، افزایش جریان خون کلیوی (PC) و نورو آلبومینوریا مشخص می شود.
مرحله 2 - با یک تجربه کوتاه مدت در دیابت (بیش از پنج سال) توسعه نمی یابد. در این مرحله ، تغییرات اولیه در بافت کلیوی مشاهده می شود.
این بیماری با آلبومینوری طبیعی ، افزایش در میزان فیلتراسیون گلومرولی ، ضخیم شدن غشاهای زیرزمین و مزانژیم گلومرولی مشخص می شود.
مرحله 3 - از 5 تا 15 سال با دیابت ایجاد می شود.
این بیماری با افزایش دوره ای فشار خون ، افزایش یا نرمال بودن میزان فیلتراسیون گلومرولی و میکروآلبومینوری مشخص می شود.
مرحله 4 - مرحله نفروپاتی شدید.
این بیماری با میزان فیلتراسیون گلومرولی نرمال یا کاهش یافته ، فشار خون شریانی و پروتئینوری مشخص می شود.
مرحله 5 - اورمیه. این بیماری با سابقه طولانی دیابت (بیش از 20 سال) ایجاد می شود.
این بیماری با کاهش میزان فیلتراسیون گلومرولی ، فشار خون بالا شریانی مشخص می شود. در این مرحله فرد علائم مسمومیت را تجربه می کند.
شناسایی نفروپاتی دیابتی در سه مرحله اول ، هنگامی که درمان تغییرات ممکن است امکان پذیر است. در آینده نمی توان به طور کامل تغییرات کلیوی را درمان کرد ، فقط از خراب شدن بیشتر می توان آن را حفظ کرد.
علائم نفروپاتی دیابتی
در ایجاد نفروپاتی دیابتی ، مراحل مختلفی از هم تفکیک می شود:
مرحله I - عملکرد بیش از حد کلیه ها. در اولین بیماری دیابت رخ می دهد. سلولهای رگهای خونی کلیه اندکی اندازه می شوند ، دفع و تصفیه ادرار افزایش می یابد. پروتئین موجود در ادرار تشخیص داده نمی شود. جلوه های خارجی وجود ندارد.
مرحله دوم - تغییرات ساختاری اولیه. این بیماری بطور متوسط 2 سال پس از تشخیص دیابت رخ می دهد. با توسعه ضخیم شدن دیواره رگهای کلیه مشخص می شود. پروتئین موجود در ادرار نیز مشخص نیست ، یعنی عملکرد دفع کننده کلیه ها رنج نمی برد. علائم بیماری وجود ندارد.
با گذشت زمان ، معمولاً بعد از پنج سال ، بوجود می آید بیماری مرحله سوم - شروع نفروپاتی دیابتی. به عنوان یک قاعده ، در طی معاینه روتین یا در روند تشخیص سایر بیماری ها در ادرار ، مقدار کمی از پروتئین (از 30 تا 300 میلی گرم در روز) تعیین می شود. این حالت میکروآلبومینوریا نامیده می شود. ظاهر پروتئین در ادرار نشان دهنده آسیب قابل توجهی به رگ های کلیه ها است.
مکانیسم ظهور پروتئین در ادرار.
در این مرحله ، تغییر در میزان فیلتراسیون گلومرولی رخ می دهد. این شاخص ، تصفیه آب و مواد مضر کم وزن مولکولی را از طریق فیلتر کلیه مشخص می کند. در شروع نفروپاتی دیابتی ، میزان فیلتراسیون گلومرولی به دلیل افزایش فشار در رگهای کلیوی ممکن است طبیعی یا کمی بالا رود. تظاهرات خارجی این بیماری وجود ندارد.
این سه مرحله از نظر بالینی انجام می شود ، زیرا شکایتی وجود ندارد و آسیب کلیه فقط با روش های آزمایشگاهی ویژه یا با میکروسکوپ بافت کلیه در طی بیوپسی (نمونه گیری از اندام برای اهداف تشخیصی) مشخص می شود. اما شناسایی این بیماری در این مراحل بسیار مهم است ، زیرا فقط در این زمان بیماری برگشت پذیر است.
مرحله چهارم - نفروپاتی دیابتی شدید پس از 10-15 سال از شروع دیابت رخ می دهد و با تظاهرات بالینی واضح مشخص می شود. مقدار زیادی پروتئین در ادرار دفع می شود. این حالت پروتئینوری نامیده می شود. غلظت پروتئین به شدت در خون کاهش می یابد ، ورم عظیم ایجاد می شود. با پروتئینوریای کوچک ، ورم در اندامهای تحتانی و در صورت رخ می دهد ، سپس با پیشرفت بیماری ، ورم گسترده می شود ، مایع در حفره های بدن (شکم ، حفره های قفسه سینه ، در حفره پریکارد) تجمع می یابد. در صورت آسیب شدید کلیوی ، دیورتیک ها برای درمان ادم بی اثر می شوند. در این حالت ، آنها به برداشتن جراحی مایعات (سوراخ) متوسل می شوند. برای حفظ سطح بهینه پروتئین خون ، بدن شروع به تجزیه پروتئین های خاص خود می کند. بیماران به شدت از دست می دهند. همچنین بیماران از ضعف ، خواب آلودگی ، حالت تهوع ، از دست دادن اشتها ، تشنگی شکایت دارند. در این مرحله تقریباً همه بیماران از افزایش فشار خون ، گاهی اوقات به تعداد زیاد ، خبر می دهند که همراه با سردرد ، تنگی نفس ، درد در قلب است.
نفروپاتی دیابتی مرحله V - اورمیک - نهایی. نارسایی کلیه مرحله نهایی عروق کلیه کاملاً اسکلروز می شود. کلیه عملکرد دفع کننده خود را انجام نمی دهد. میزان فیلتراسیون گلومرولی کمتر از 10 میلی لیتر در دقیقه است. علائم مرحله قبل خصلت خطرناکی دارد. تنها راه حل ، درمان جایگزینی کلیه (دیالیز صفاقی ، همودیالیز) و پیوند (Persad) یک مجتمع کلیوی یا کلیه-پانکراس است.
تشخیص نفروپاتی دیابتی
آزمایشات معمول به شما امکان نمی دهد مراحل بالینی بیماری را تشخیص دهید. بنابراین ، به کلیه بیماران مبتلا به دیابت تعیین آلبومین ادرار با روش های خاص نشان داده می شود. تشخیص میکروآلبومینوری (از 30 تا 300 میلی گرم در روز) نشان دهنده وجود نفروپاتی دیابتی است. تعیین میزان فیلتراسیون گلومرولی از اهمیت ویژه ای برخوردار است. افزایش میزان فیلتراسیون گلومرولی بیانگر افزایش فشار در عروق کلیه است که به طور غیرمستقیم نشان دهنده وجود نفروپاتی دیابتی است.
مرحله بالینی بیماری با ظهور مقدار قابل توجهی پروتئین در ادرار ، فشار خون شریانی ، آسیب به رگ های چشم با ایجاد اختلال در بینایی و کاهش مداوم میزان سرعت فیلتراسیون گلومرولی مشخص می شود ، میزان فیلتراسیون گلومرولی به طور متوسط 1 میلی لیتر در دقیقه در هر ماه کاهش می یابد.
مرحله V بیماری با کاهش میزان فیلتراسیون گلومرولی کمتر از 10 میلی لیتر در دقیقه تشخیص داده می شود.
درمان نفروپاتی دیابتی
کلیه فعالیت های مربوط به درمان نفروپاتی دیابتی به 3 مرحله تقسیم می شود.
1. پیشگیری از بیماری عروق کلیوی در دیابت. این امر در عین حفظ سطح بهینه گلوکز خون به دلیل تعیین صحیح داروهای کاهش دهنده قند ممکن است.
2. در صورت وجود میکروآلبومینوری ، حفظ سطح طبیعی قند خون نیز در اولویت قرار دارد ، همچنین درمان فشار خون شریانی ، که اغلب در حال حاضر در این مرحله از بیماری رخ می دهد. مهارکننده های آنزیم تبدیل کننده آنژیوتانسین (ACE) ، مانند آنالاپریل ، در دوزهای کوچک ، داروهای بهینه برای درمان فشار خون بالا محسوب می شوند. علاوه بر این ، یک رژیم غذایی ویژه با حداکثر پروتئین حداکثر از 1 گرم در هر کیلو گرم وزن بدن از اهمیت بالایی برخوردار است.
3. در صورت بروز پروتئینوری ، هدف اصلی درمان جلوگیری از کاهش سریع عملکرد کلیه و ایجاد نارسایی کلیوی ترمینال است. رژیم حاوی محدودیت های دقیق تری در مورد پروتئین در مواد غذایی است: 0.7-0.8 گرم در هر کیلوگرم از وزن بدن. با داشتن پروتئین کم در مواد غذایی ، می توان تجزیه پروتئین های بدن را به وجود آورد. بنابراین ، با هدف جایگزینی ، می توان آنالوگ کتون اسیدهای آمینه ، به عنوان مثال ، کتوستر را تجویز کرد. حفظ سطح بهینه گلوکز خون و تصحیح فشار خون بالا ، امری مهم است. مسدود کننده های کانال کلسیم (آملودیپین) یا بتا بلاکرها (بیسوپرولول) به مهار کننده های ACE اضافه می شوند. برای ادم ، ادرارآورها تجویز می شوند (furosemide ، indapamide) و حجم مایعات مستی کنترل می شود ، حدود 1 لیتر در روز.
4- با کاهش میزان فیلتراسیون گلومرولی کمتر از 10 میلی لیتر در دقیقه ، درمان جایگزینی کلیوی یا پیوند عضو (پیوند) نشان داده می شود. در حال حاضر ، درمان جایگزینی کلیه با روش هایی مانند همودیالیز و دیالیز صفاقی ارائه می شود. اما بهترین راه برای درمان مرحله پایانی نفروپاتی دیابتی پیوند یک مجتمع کلیوی-پانکراس است. در اواخر سال 2000 ، بیش از 1000 پیوند موفقیت آمیز در ایالات متحده انجام شد. در کشور ما پیوند مجاری از اندام ها در دست تهیه است.
پزشک درمانی ، نفرولوژیست سیروتینا E.V.
# 4 سایان 08/30/2016 05:02
سلام زن 62 گرم دیابت نوع دوم بر انسولین ؛ بهار گذشته نفروپاتی دیابتی ، این نارسایی قلبی بهار را کشف کردیم.روماتیسم روی پاها و بازوها ، خیلی سخت روی عصا حرکت می کند. با شروع تابستان ، طغیان او شروع می شود (او نمی تواند بخوابد ، احساس ترس می گوید: کسی او را خفه می کند و اشک های دیگر.
علل وقوع
دلیل اصلی بروز گلومرولوسلر در افراد مبتلا به دیابت ، قند خون است. مقدار زیاد گلوکز در خون باعث ایجاد اثر سمی بر روی سلولهایی که از آن تغذیه می شوند می شود. در عین حال ، کار کلیه ها مختل است ، از آنجا که ساختار رگ های کلیوی از بین می رود ، فشار خون بالا ، مشکل در جریان خون ظاهر می شود ، که مانع از اجرای یک فیلتراسیون کامل می شود.
پیشرفت نفروپاتی با دیابت در پنج مرحله انجام می شود. مرسوم است که طبق تقسیم موگنسن از بخش عمومی پذیرفته شده استفاده شود. این تایپولوژی به شما امکان می دهد تا مرحله ، مظاهر علائم بالینی و دوره رشد بیماری را تعیین کنید.
فقط در صورت تشخیص و شروع درمان در طول مراحل توسعه سه مرحله اول ، می توان از بروز اختلالات پاتولوژیک در کلیه ها جلوگیری کرد. ظاهر پروتئینوری بیانگر تخریب رگهای خونی است که دیگر قابل درمان نیست. پس از آن فقط به منظور جلوگیری از خراب شدن فقط می توان از کار بدن حمایت کرد.
تشخیص زودرس نفروپاتی دیابتی با ردیابی آلبومین در ادرار انجام می شود. هنجار قابل قبول تشخیص آن در مقادیر بسیار اندک ، یعنی کمتر از 30 میلی گرم در روز است. با وجود میکروآلبومینوری ، مقدار روزانه آن به 300 میلی گرم افزایش می یابد. هنگامی که قرائت بیشتر از 300 میلی گرم باشد ، وضعیتی به نام ماکروالوبومینوریا مشخص می شود. تظاهرات بالینی بیماری به آن اضافه می شود: افزایش فشار خون ، ورم ، آنمی ، افزایش اسیدیته ، کاهش میزان کلسیم خون ، خون در ادرار ، دیس لیپیدمی.
درمان نفروپاتی در دیابت تنها در سه مرحله اول توسعه بیماری موفقیت آمیز است. با جلوگیری از شیوع آسیب به رگ های کلیوی ، از این طریق از بروز یا تأخیر در بروز بیماری جلوگیری می کند. در این حالت ، توصیه های بالینی به شرح زیر است:
رژیم غذایی نفروپاتی کلیوی دیابتی حتی در اولین تظاهرات میکروآلبومینوری نشان داده شده است. پروتئین باید در استانداردهای قابل قبول مصرف شود ، زیرا تقسیم آن منجر به تشکیل سموم می شود ، که برداشتن کلیه ها با عروق آسیب دیده دشوار خواهد بود.با این حال ، این ماده همچنین یک ماده ساختاری در بدن است ، بنابراین نمی توان به طور کامل از رژیم غذایی خارج شد.
در مراحل اولیه ، پروتئین باید به صورت محاسبه شود: 1 گرم در هر کیلوگرم وزن دیابتی. در مراحل تظاهرات بالینی نفروپاتی ، این هنجارها به ازای هر کیلوگرم وزن به 0.8 گرم کاهش می یابد. استفاده از کلرید سدیم (نمک سفره) در مواد غذایی همچنین برای میکروآلبومینوریا به 3-5 گرم در روز و حداکثر 2 گرم برای پروتئینوری کاهش می یابد. از آنجا که نمک به حفظ مایعات در بدن کمک می کند. بنابراین ، با نفروپاتی همراه با پف آشکار ، لازم است نوشیدن را محدود کنید - بیش از 1 لیتر در روز.
لیست کالاهای توصیه شده برای نفروپاتی در برابر دیابت به شرح زیر است:
پیشگیری
درمان صالح هیپوگلیسمی ناشی از دیابت در حال حاضر به عنوان پیشگیری از نفروپاتی دیابتی عمل می کند. با این وجود ، اثر طولانی مدت افزایش مقدار گلوکز در خون بر روی رگ ها ، هنوز هم با گذشت زمان بر عملکرد اندام ها تأثیر می گذارد و در نهایت منجر به ظهور میکروآلبومینوری می شود. نکته اصلی در این مورد این است که فوراً تغییراتی را که ظاهر شد و اقدامات لازم را انجام دهد شناسایی کنیم.
پیشگیری از نفروپاتی برای مبتلایان به دیابت به شرح زیر است:
هدف اصلی جلوگیری از تظاهرات نفروپاتی دیابتی جلوگیری از بروز نارسایی کلیوی است که منجر به مرگ می شود. به همین دلیل ، افراد مبتلا به دیابت باید دائماً تحت نظر پزشکان باشند ، از تمام دستورالعملهای آنها پیروی کنند و به طور مستقل بر روی قند آنها نظارت کنند.
با این حال ، هنگام انجام اقدامات پیشگیرانه و درمانی برای جلوگیری از نفروپاتی ، نباید از وجود علت اصلی بروز این بیماری - که یک بیماری جدی دیابت نیز است - فراموش کرد. تصحیح رژیم غذایی و تعیین داروهای مصرفی نباید وضعیت دیابت را وخیم تر کند.
بنابراین در درمان فشار خون بالا ، که در مراحل اولیه نفروپاتی اتفاق می افتد ، داروها باید به گونه ای انتخاب شوند که باعث تحریک سایر شرایط تشدید کننده دیابت نشوند. در مرحله پروتئینوریا ، برای بیماران دیابتی نوع II ، تمام داروهای کاهش قند مجاز نیست ، فقط گلیکلازید ، گلیسیدون ، رپاگلینید مجاز است. و با کاهش GFR ، انسولین تجویز می شوند. بنابراین لازم به یادآوری است که درمان تظاهرات گلومروسکلروز دیابتی به طور موازی با درمان دیابت است.
دلایل نفروپاتی دیابتی
دیابت قندی یک گروه کامل از بیماری است که به دلیل نقض شکل گیری یا عملکرد هورمون انسولین ظاهر می شود. تمام این بیماری ها با افزایش مداوم قند خون همراه است. در این حالت ، دو نوع دیابت متمایز می شوند:
اگر رگ ها و بافت عصبی در معرض طولانی مدت در معرض قند زیاد قرار بگیرند ، سطح طبیعی قند خون از اهمیت برخوردار است. در غیر این صورت ، تغییرات پاتولوژیک در اندام هایی که عوارض دیابت دارند در بدن اتفاق می افتد.
یکی از این عوارض نفروپاتی دیابتی است. مرگ و میر بیماران ناشی از نارسایی کلیه در بیماری مانند دیابت نوع اول مقام اول را دارد. با دیابت نوع II ، رتبه برتر در تعداد مرگ و میرها توسط بیماری های مرتبط با سیستم قلبی و عروقی اشغال می شود و نارسایی کلیوی از آنها پیروی می کند.
در ایجاد نفروپاتی ، افزایش قند خون نقش اساسی دارد.علاوه بر این واقعیت که گلوکز بر روی سلول های عروقی به عنوان سم عمل می کند ، مکانیسم هایی را که باعث تخریب دیواره رگ های خونی می شود نیز فعال می کند و باعث نفوذپذیری آنها می شود.
بیماری عروق کلیوی در دیابت
ایجاد نفروپاتی دیابتی به افزایش فشار در رگهای کلیوی کمک می کند. این بیماری می تواند به دلیل تنظیم نادرست در آسیب به سیستم عصبی ناشی از دیابت قندی (نوروپاتی دیابتی) ایجاد شود.
در پایان ، بافت جای زخم به جای عروق آسیب دیده تشکیل می شود که منجر به اختلال شدید کلیه می شود.
علائم نفروپاتی دیابتی
این بیماری در چند مرحله بروز می کند:
مرحله این بیماری در عملکرد بیش از حد کلیه ها بیان می شود و در همان ابتدای دیابت با بروز علائم خاص خود بروز می کند. سلول های رگ های کلیوی اندکی افزایش می یابد ، میزان ادرار و تصفیه آن افزایش می یابد. در این زمان هنوز پروتئین در ادرار مشخص نشده است. علائم خارجی وجود ندارد.
مرحله دوم با شروع تغییرات ساختاری مشخص می شود:
مرحله سوم - این نفروپاتی دیابتی است. به طور معمول ، پنج سال پس از تشخیص بیمار مبتلا به دیابت رخ می دهد. معمولاً در روند تشخیص بیماریهای دیگر یا در طی معاینه روتین مقدار کمی پروتئین (از 30 تا 300 میلی گرم در روز) در ادرار یافت می شود. شرایط مشابهی به آن میکروآلبومینوری گفته می شود. این واقعیت که پروتئین در ادرار ظاهر می شود ، نشانگر آسیب شدید رگ های کلیه ها است.
سه مرحله اول از نظر بالینی نامیده می شود ، زیرا شکایات بیمار وجود ندارد و تغییرات پاتولوژیک در کلیه ها فقط با روش های آزمایشگاهی مشخص می شود. با این وجود ، تشخیص این بیماری در سه مرحله اول بسیار مهم است. در این مرحله ، هنوز هم می توان وضعیت را اصلاح کرد و بیماری را برعکس کرد.
مرحله چهارم - 10 تا 15 سال پس از تشخیص بیمار به دیابت ، رخ می دهد.
اگر پروتئینوری کوچک باشد ، پاها و صورت متورم می شوند. با پیشرفت بیماری ، ورم در بدن گسترش می یابد. هنگامی که تغییرات پاتولوژیک در کلیه ها ویژگی برجسته ای پیدا می کند ، استفاده از داروهای ادرارآور نامناسب می شود ، زیرا آنها کمکی نمی کنند. در یک وضعیت مشابه ، برداشتن جراحی مایعات از حفره ها (سوراخ) مشخص شده است.
به منظور حفظ تعادل پروتئین در خون ، بدن پروتئین های خود را تجزیه می کند. بیماران شروع به کاهش چشمگیر وزن می کنند. علائم دیگر عبارتند از:
تقریباً همیشه در این مرحله فشار خون افزایش می یابد ، اغلب تعداد آن بسیار زیاد است ، از این رو تنگی نفس ، سردرد ، درد در قلب است.
مرحله V به آن مرحله پایانی نارسایی کلیوی گفته می شود و پایان نفروپاتی دیابتی است. اسکلروز کامل عروق کلیه رخ می دهد ، انجام عملکرد دفع کننده متوقف می شود.
علائم مرحله قبل پابرجاست ، فقط در اینجا آنها تهدیدی آشکار برای زندگی هستند. فقط همودیالیز ، دیالیز صفاقی یا پیوند کلیه یا حتی یک مجموعه کامل ، لوزالمعده-کلیه ، در این لحظه می تواند کمک کند.
روشهای نوین برای تشخیص نفروپاتی دیابتی
آزمایش عمومی اطلاعاتی در مورد مراحل بالینی بیماری ارائه نمی دهد. بنابراین ، برای بیماران مبتلا به دیابت تشخیص ویژه ادرار وجود دارد.
اگر شاخص های آلبومین در محدوده 30 تا 300 میلی گرم در روز باشند ، ما در مورد میکروآلبومینوری صحبت می کنیم ، و این نشان دهنده پیشرفت نفروپاتی دیابتی در بدن است. افزایش میزان فیلتراسیون گلومرولی همچنین نشان دهنده نفروپاتی دیابتی است.
ایجاد فشار خون شریانی ، افزایش قابل توجه در میزان پروتئین در ادرار ، اختلال در عملکرد بینایی و کاهش مداوم میزان فیلتراسیون گلومرولی از جمله علائمی است که مرحله بالینی را که در آن نفروپاتی دیابتی می گذرد مشخص می کند. میزان فیلتراسیون گلومرولی به 10 میلی لیتر در دقیقه و زیر کاهش می یابد.
نفروپاتی دیابتی ، درمان
کلیه فرایندهای مرتبط با درمان این بیماری به سه مرحله تقسیم می شوند.
پیشگیری از تغییرات پاتولوژیک عروق کلیوی در دیابت قندی. این در حفظ سطح قند خون در سطح مناسب است. برای این کار از داروهای کاهش دهنده قند استفاده می شود.
اگر میکروآلبومینوری از قبل وجود داشته باشد ، علاوه بر حفظ سطح قند ، بیمار درمانی را برای فشار خون شریانی تجویز می کند. مهارکننده های آنزیم تبدیل کننده آنژیوتانسین در اینجا نشان داده شده است. در دوزهای اندک می تواند آنالاپریل باشد. علاوه بر این ، بیمار باید از رژیم پروتئین خاصی پیروی کند.
با پروتئینوری ، در وهله اول جلوگیری از کاهش سریع عملکرد کلیه ها و جلوگیری از نارسایی کلیوی ترمینال است. رژیم حاوی محدودیت بسیار دقیقی در میزان پروتئین در رژیم غذایی است: 0.7-0.8 گرم در هر کیلوگرم از وزن بدن. اگر سطح پروتئین خیلی کم باشد ، بدن شروع به تجزیه پروتئین های خاص خود خواهد کرد.
برای جلوگیری از این وضعیت ، آنالوگهای کتون اسیدهای آمینه به بیمار تجویز می شوند. باقی مانده مربوطه حفظ سطح مناسب گلوکز در خون و کاهش فشار خون بالا است. علاوه بر مهار کننده های ACE ، آملودیپین تجویز می شود ، که کانال های کلسیم و بیسوپرولول ، یک بتا بلاکر را مسدود می کند.
در صورتی که بیمار مبتلا به ورم باشد ، دیورتیک ها (اینداپامید ، فوروزمید) تجویز می شوند. علاوه بر این ، مصرف مایعات (1000 میلی لیتر در روز) را محدود کنید ، اما اگر دیابت مایع وجود داشته باشد ، مصرف مایعات باید از منشور این بیماری در نظر گرفته شود.
اگر میزان فیلتراسیون گلومرولی به 10 میلی لیتر در دقیقه یا کمتر کاهش یابد ، بیمار جایگزین درمانی (دیالیز صفاقی و همودیالیز) یا پیوند عضو (پیوند) تجویز می شود.
در حالت ایده آل ، مرحله پایانی نفروپاتی دیابتی با پیوند مجتمع پانکراس - کلیه درمان می شود. در ایالات متحده ، با تشخیص نفروپاتی دیابتی ، این روش کاملاً متداول است ، اما در کشور ما ، این پیوندها هنوز در مرحله رشد قرار دارند.
اصول درمانی
درمان نفروپاتی دیابتی جهت های مختلفی دارد:
درمان مجموعه ای از اقدامات است:
در آسیب شدید کلیه ، درمان جایگزینی کلیوی انجام می شود.
همچنین ، بیمار باید:
و اگر در مراحل اول درمان به صورت اقدامات پیشگیرانه تجویز شود ، موارد غفلت رویکرد جدی تری را ارائه می دهند.
برای درمان نفروپاتی دیابتی ، تمام روش های از بین بردن آسیب شناسی توسط پزشک تجویز می شود.
شکر را عادی کنید
عادی سازی گلوکز در بدن در معالجه نفروپاتی به وجود می آید ، زیرااین یک شاخص قند بیش از حد است که دلیل اصلی بروز این بیماری است.
مطالعات بالینی ثابت کرده اند: اگر برای مدت طولانی شاخص هموگلوبین گلیسمی از 6.9٪ تجاوز نکند ، می توان از پیشرفت نفروپاتی جلوگیری کرد.
کارشناسان مقادیر هموگلوبین گلیکوزی شده را در معرض خطر بالای یک وضعیت هیپوگلیسمی و همچنین در بیماران با آسیب های شدید قلبی می دانند.
در درمان نفروپاتی دیابتی ، شاخص های قند در بدن باید به حالت عادی نزدیک شوند
برای اصلاح انسولین درمانی لازم است: برای مرور داروهای مورد استفاده ، رژیم دوز و دوز آنها.
به عنوان یک قاعده ، از طرح زیر استفاده می شود: انسولین طولانی مدت 1-2 بار در روز ، یک داروی کوتاه مدت - قبل از هر وعده غذایی استفاده می شود.
انتخاب داروهای کاهش دهنده قند برای بیماری کلیوی محدود است. استفاده از داروهایی که برداشت آن از طریق کلیه ها انجام می شود و همچنین اثر نامطلوب بر بدن دارد ، نامطلوب است.
با آسیب شناسی کلیه ، استفاده از:
برای بیماران دیابتی نوع 2 ، استفاده از بی خطرترین داروهای خوراکی ، که درصد کمی از خروجی از طریق کلیه ها دارند ، توصیه می شود:
در صورت عدم دستیابی به جبران رضایتبخش با هزینه قرص در بیماران دیابتی نوع 2 امکان پذیر نیست ، متخصصان با استفاده از انسولین طولانی مدت به درمان ترکیبی متوسل می شوند. در موارد شدید ، بیمار کاملاً به انسولین درمانی منتقل می شود.
در مرحله نارسایی مزمن کلیه ، استفاده از قرص ها منع مصرف است ، فقط از انسولین استفاده می شود. استثناء گلیسیدون است که استفاده از آن با شاخص های خاصی امکان پذیر است.
عادی سازی فشار خون
هنگامی که تغییرات پاتولوژیک در کلیه ها رخ می دهد ، عادی سازی شاخص های فشار خون و حتی از بین بردن حداقل حداقل آنها بسیار مهم است.
در مرحله اولیه ابتلا به بیماری ، فشار نباید از 130/85 میلی متر RT باشد. هنر و از RT / 120/70 mm کمتر نباشد. هنر
فشار خون ، مناسب ترین هنجار ، به شما امکان می دهد روند رشد فرآیندهای پاتولوژیک در کلیه ها را کند کنید.
در هنگام انتخاب داروها ، لازم است تا تأثیر آنها بر روی اندام مبتلا در نظر گرفته شود. به طور معمول ، متخصصان به گروههای دارویی زیر متوسل می شوند:
تصحیح متابولیسم لیپید
با آسیب کلیه ، میزان کلسترول نباید از 4.6 میلی مول در لیتر ، تری گلیسیرید - 2.6 mmol / L تجاوز کند. یک استثناء بیماری قلبی است که در آن میزان تری گلیسیرید باید کمتر از 1.7 میلی مول در لیتر باشد.
متابولیسم لیپید اختلال منجر به پیشرفت چشمگیر تغییرات پاتولوژیک در کلیه ها می شود
برای رفع این تخلف ، لازم است از گروههای دارویی زیر استفاده کنید:
Solyanka برای زمستان در کوزه ها: دستور العمل با کلم و رب گوجه فرنگی برای زمستان
پاییز گرمترین زمان برای برداشت است. به خصوص بسیاری از انتخاب های مختلف از کلم تهیه می شود. نه تنها سوپ کلم تخمیر ، ترشی ، کنسرو شده از آن تهیه می شود ، بلکه انواع مختلفی از سالادها ، وینگرت ها و سولانکا را نیز شامل می شود. من یک دستور العمل برای آشپزی آسان ، اما خوشمزه hodgepodge سبزیجات ارائه می دهم. چنین آماده سازی نه تنها به عنوان یک میان وعده خوشمزه و ویتامین بلکه به عنوان سس گوجه فرنگی سوپ و کلاله هوجی نیز مفید است. برای تهیه آن ، زنان خانه دار اقتصادی اغلب از آن دسته از سبزیجات استفاده می كنند كه مشمول ذخیره طولانی مدت نیستند: به عنوان مثال ، مضرات. در زمستان با حداقل زمان می توانید یک غذای خوشمزه و رضایت بخش تهیه کنید.
رفع کم خونی کلیوی
کم خونی کلیه در 50٪ بیماران آسیب کلیوی مشاهده می شود و در مرحله پروتئینوری رخ می دهد. در این حالت ، هموگلوبین از 120 گرم در لیتر در زنان و 130 گرم در لیتر در نمایندگان نیمی از قدرت بشری تجاوز نمی کند.
وقوع این فرایند منجر به تولید ناکافی هورمون (اریتروپویتین) می شود که به خون سازی طبیعی کمک می کند. کم خونی کلیوی اغلب با کمبود آهن همراه است.
عوارض قلبی عروقی غالباً ناشی از کم خونی کلیوی است
عملکرد جسمی و روانی بیمار کاهش می یابد ، عملکرد جنسی ضعیف می شود ، اشتها و خواب مختل می شود.
علاوه بر این ، کم خونی به رشد سریع نفروپاتی کمک می کند.
برای از بین بردن کم خونی ، تزریق های زیر جلدی Recormon ، Eprex ، Epomax ، Epocrine ، Eristrostim هر 7 روز یک بار انجام می شود. این داروها عوارض جانبی زیادی دارند که باعث می شود در طول استفاده از آنها دائماً بر بدن نظارت شود.
برای پر کردن سطح آهن ، ونوفر ، فروملیک و غیره به صورت داخل وریدی تجویز می شوند.
نفروپاتی دیابت
نظر بدهید 1،673
امروزه دیابتی ها اغلب با بیماری مانند نفروپاتی دیابتی روبرو هستند. این عارضه ای است که رگ های خونی کلیه را تحت تأثیر قرار می دهد و می تواند منجر به نارسایی کلیه شود. دیابت و کلیه ها با یکدیگر ارتباط نزدیکی دارند ، به طوری که مشهود است از ابتلا به نفروپاتی بالا در بیماران مبتلا به دیابت. مراحل مختلفی از ابتلا به این بیماری وجود دارد که با علائم مختلفی مشخص می شوند. درمان پیچیده است و پیش آگهی تا حد زیادی به تلاش بیمار بستگی دارد.
افراد دیابتی خطر انقباض بیماری "اضافی" را دارند - آسیب عروق کلیه.
تعادل الکترولیت
توانایی داروهای enterosorbent در جذب مواد مضر از دستگاه گوارش به کاهش چشمگیر مسمومیت بدن ناشی از اختلال در عملکرد کلیه و داروهای مورد استفاده منجر می شود.
تجمع داخل مغزی (ذغال فعال ، Enterodesum و غیره) توسط پزشک به صورت جداگانه تجویز می شود و یک و نیم تا دو ساعت قبل از غذا و داروها مصرف می شود.
مقادیر بالای پتاسیم در بدن (هایپرکالمی) با کمک آنتاگونیست های پتاسیم ، محلول گلوکونات کلسیم ، انسولین با گلوکز از بین می رود. با عدم موفقیت درمان ، همودیالیز امکان پذیر است.
آلبومینوریا را از بین ببرید
گلومرولیهای کلیوی آسیب دیده حتی با درمان شدید نفروپاتی ، وجود مواد پروتئینی در ادرار را برانگیخته است.
نفوذپذیری گلومرولی کلیه با استفاده از داروی نفروپروتکتیو Sulodexide احیا می شود.
در بعضی موارد ، متخصصان برای از بین بردن آلبومینوری پنتوکسیفیلین و فنوفیبات را تجویز می کنند. داروها اثر خوبی دارند ، اما نسبت خطر عوارض جانبی آن به مزایای استفاده آنها توسط متخصصان به طور کامل ارزیابی نشده است.
مرحله پایانی نفروپاتی دیابتی شامل اقدامات اساسی - درمان جایگزینی کلیوی است. انتخاب روش شناسی تحت تأثیر سن ، وضعیت عمومی بدن بیمار و شدت تغییرات پاتولوژیک است.
دیالیز - تصفیه خون از طریق دستگاه مخصوص یا از طریق صفاقی. با این روش ، درمان کلیه غیرممکن است. هدف آن جایگزینی اندام است. این عمل درد ایجاد نمی کند و به طور معمول توسط بیماران تحمل می شود.
درمان جایگزینی كلیه "زندگی" بسیاری از بیماران با آسیب های شدید کلیوی را نجات داد
برای همودیالیز ، یک دستگاه ویژه استفاده می شود - یک دیالیزر. با ورود به دستگاه ، خون از مواد سمی و اضافی مایعات خلاص می شود و این به حفظ تعادل الکترولیت و قلیایی و عادی سازی فشار خون کمک می کند.
این عمل سه بار در هفته انجام می شود و حداقل 4 تا 4 ساعت در شرایط پزشکی به طول می انجامد و می تواند منجر به موارد زیر شود:
در بعضی موارد ، دیالیز صفاقی انجام می شود ، نشانه هایی که برای آن غیرممکن بودن همودیالیز وجود دارد:
با دیالیز صفاقی ، خون از طریق صفاق پاک می شود که در این حالت دیالیز است.
این روش می تواند هم در پزشکی و هم در خانه دو یا چند بار در روز انجام شود.
در نتیجه دیالیز صفاقی موارد زیر قابل مشاهده است:
دیالیز با:
در صورت رد این روند ، متخصص باید نظر خود را اثبات کند.
پیوند کلیه
تنها مبنای پیوند عضو مرحله نهایی نفروپاتی دیابتی است.
جراحی موفقیت آمیز می تواند وضعیت سلامتی بیمار را به طور اساسی بهبود بخشد.
این عمل با موارد منع مصرف مطلق زیر انجام نمی شود:
احتمال جراحی برای اختلالات متابولیکی و همچنین برای بیماریهای مختلف کلیوی: گلومرولونفریت پرولیفراتیو غشایی ، سندرم همولیتیک اورمیک و سایر بیماری ها ، در هر مورد به طور جداگانه توسط متخصص تصمیم گیری می شود.
افزایش مقدار گلوکز در خون ، که برای مدت طولانی در دسترس است ، بر وضعیت عروق خونی تأثیر منفی می گذارد و درنهایت بر اندام ها تأثیر می گذارد. بنابراین ، با دیابت قارچی ، عوارض شدیدی به وجود می آید که منجر به از بین رفتن کلیه ها ، قلب ، چشم های عصبی ، اعصاب می شود. کلیه ها اغلب از این بیماری رنج می برند ، زیرا مجبور است بسیاری از سموم بدن را از بین ببرد. شایعترین عارضه دیابت نفروپاتی دیابتی محسوب می شود ، آنچه در آن است و چگونگی بروز آن دنبال خواهد شد.
نفروپاتی دیابتی چیست؟
نفروپاتی دیابتی به معنای آسیب رساندن به رگ ها ، توبول ها و گلومرول ها در کلیه ها است. غالباً به عنوان یک عارضه در دیابت قندی از نوع وابسته به انسولین ، و در مواردی کمتر - نوع دوم - مشاهده می شود.بیماری با کاهش عملکرد فیلتر در کلیه ها ، افزایش فشار در رگ های ارگان ، که منجر به بروز نارسایی کلیوی می شود ، آشکار می شود. اولین نشانه هایی که نفروپاتی را نشان می دهد ، ظهور در ادرار آلبومین (پروتئین) و تغییر در میزان فیلتراسیون در گلومرول ها است.
نفروپاتی دیابتی ، کد ICD-10: N08.3 ، یکی از دلایل مرگ در دیابت است. به این دلیل که خود را از قبل در حالت غفلت نشان می دهد ، هنگامی که شکست غیرقابل برگشت است. خطر اصلی این است که نفروپاتی باعث آسیب جدی به کلیه ها می شود - نارسایی مزمن کلیه ، نیاز به فیلتراسیون مصنوعی بدن (دیالیز) یا پیوند عضو. در صورت عدم درمان به موقع ، یک نتیجه کشنده به دنبال خواهد آمد.
همچنین به پیشرفت نفروپاتی و همچنین دیابت یک پیش بینی ژنتیکی کمک می کند. بنابراین وجود این بیماری در حلقه خانواده بطور خودکار اعضای خود را در معرض ابتلا به نفروپاتی در صورت ابتلا به بیماری قند قرار می دهد.
همچنین ممکن است در ابتدا ، هنگامی که هنوز "بیماری قند" مشخص نشده باشد ، این علل غیر دیابتی باشد. یک مشکل شایع در مورد متابولیسم و اضافه وزن در برابر این پس زمینه می تواند یک بیماری بنام پیش دیابت ایجاد کند. اگر فرآیندهای متابولیکی در بدن عادی نشود ، با پیشرفت دیابت قندی و اختلال در عملکرد کلیه ، اوضاع تشدید می شود.
درمجموع دلایلی که منجر به بروز نفروپاتی دیابتی می شود موارد زیر است:
علائم و طبقه بندی بیماری
علائم نفروپاتی دیابتی در اولین مراحل توسعه وجود ندارد. این حرمت بیماری است. بنابراین به افراد مبتلا به "بیماری شیرین" توصیه می شود که به طور دوره ای آزمایش آلبومین را انجام دهند. این بیماری می تواند طی چندین سال مراحل رشد را طی کند و تنها با شروع نارسایی کلیه علائم برجسته نفروپاتی (افزایش فشار خون ، احتباس ادرار ، تورم و رگرسیون وضعیت عمومی فرد) نشان می دهد.
طبقه بندی نفروپاتی دیابتی در مراحل به شرح زیر است:
- مرحله تغییرات اولیه در ساختار کلیه ها - پس از 2 تا 3 سال از بیماری دیابت ایجاد می شود ، دیواره رگ ها و غشای زیرزمین ضخیم می شود ، GFR نیز افزایش می یابد ، آلبومین تشخیص داده نمی شود ،
- مرحله علائم شدید گلومروسکلروز دیابتی پروتئینوری (ماکرواللبومینوری) است. در 10 تا 15 سالگی در دیابت قندی بروز می یابد ، پروتئین موجود در ادرار بیش از 300 میلی گرم در روز تعیین می شود ، ضایعه اسکلروتیک توبول ها بیش از 50 درصد را تحت پوشش قرار می دهد. با توجه به کاهش زیاد سطح آلبومین ، بدن در تلاش است تا ضمن جایگزین کردن فروشگاه های پروتئینی خود ، آن را جایگزین کند ، که این امر باعث فرسودگی ، ضعف ، کاهش شدید وزن و سلامتی نامناسب می شود. در یک دیابتی ، تورم اندام و صورت ظاهر می شود ، بعداً تجمع مایع در حفره های بدن ظاهر می شود ، همچنین فشار خون افزایش چشمگیری دارد ، همراه با سردرد ، دل درد و تنگی نفس ،
- مرحله نارسایی شدید کلیوی (اورمی) - بعد از 15 تا 20 سال از ابتلا به دیابت در حال توسعه ، عملکرد کلیه به شدت کاهش می یابد ، GFR کاهش می یابد ، از آنجا که رگ های ارگان به طور کامل در معرض بیماری اسکلروز قرار دارند ، علائم مرحله قبل رو به زوال است. نیاز به درمان جایگزینی وجود دارد ، در غیر این صورت کلیه ها فیلتر را متوقف می کنند ، که نشان دهنده یک نتیجه کشنده است.
تشخیص بیماری
برای از بین بردن موفقیت آمیز علائم نفروپاتی دیابتی ، تشخیص به موقع ضروری است. با چنین بیماری ، با روش آزمایش خون ، ادرار (روزانه و صبح) و همچنین سونوگرافی داپلر عروق کلیه ها انجام می شود. GFR و ظاهر آلبومین نقش تعیین کننده ای در تعیین نفروپاتی دارند. همچنین آزمایشهای سریع برای تعیین خود پروتئین در ادرار وجود دارد.اما به دلیل غیرقابل اطمینان بودن مکرر آنها ، نباید فقط به این تحلیل اعتماد کرد.
هنگام تعیین نفروپاتی ، ارزیابی میزان ذخیره کلیه عملکردی نیز مهم است. با تحریک مصنوعی پروتئین ها یا اسیدهای آمینه ، به تعیین نوسانات در میزان فیلتراسیون گلومرولی کمک می کند. بعد از تحریک ، GFR ممکن است 10 - 20٪ افزایش یابد ، این یک انحراف محسوب نمی شود. این هنجار یک شاخص بزرگتر یا مساوی با 90 میلی لیتر در دقیقه / 1.73 متر در نظر گرفته شده است. با نفروپاتی دیابتی ، GFR کمتر از 60 است و در آخرین مرحله به سطحی کمتر از 15 میلی لیتر در دقیقه / 73/1 برسد؟
آیا نفروپاتی دیابتی است؟
نفروپاتی دیابتی با تغییرات پاتولوژیک در رگ های کلیوی مشخص می شود. این تغییرات در هر دو نوع دیابت قندی اتفاق می افتد و در نتیجه منجر به اسکلروز عروق بزرگ و کوچک می شود.
دلیل اصلی تحریک نفروپاتی ، سطح بالای گلوکز در نظر گرفته شده است. این عنصر که به مقدار زیادی در بدن وجود دارد ، تأثیر سمی بر سلولهای همه رگها دارد و فرایندهایی را فعال می کند که باعث افزایش نفوذپذیری شریان ها و مویرگ ها می شوند. در عین حال ، عملکرد اصلی اندام ، تصفیه ، به تدریج کاهش می یابد و در نتیجه نارسایی مزمن کلیه ، نارسایی مزمن کلیوی ایجاد می شود.
نفروپاتی دیابتی یک عارضه دیررس دیابت است و اغلب علت اصلی مرگ و میر است.
تقریباً در 20٪ بیماران مبتلا به دیابت ، تغییرات در کلیه مشاهده می شود ، غالباً نفروپاتی ها با شکل وابسته به انسولین از بیماری بروز می کنند. در بین بیماران مبتلا به این عارضه مردان بیشتری وجود دارد ، اوج بیماری در دوره 15 تا 20 سال از شروع دیابت سقوط می کند.
تصویر بالینی
نفروپاتی دیابتی یک بیماری آهسته در حال توسعه محسوب می شود و این مهمترین خطر این عارضه است. یک بیمار مبتلا به دیابت برای مدت طولانی ممکن است متوجه تغییراتی که رخ می دهد نیست و شناسایی آنها در مراحل بعدی امکان دستیابی به حذف کامل و کنترل آسیب شناسی را ندارد.
اولین علائم نفروپاتی در دیابت قندی تغییر در تجزیه و تحلیل ها - پروتئینوری و میکروآلبومینوری است. انحراف از استاندارد برای این شاخص ها ، حتی در میزان کمی در بیماران مبتلا به دیابت ، اولین علامت تشخیصی نفروپاتی محسوب می شود.
مراحل نفروپاتی دیابتی وجود دارد که هر کدام با تظاهرات ، پیش آگهی و مراحل درمانی مشخص می شوند.
این مرحله از عملکرد بیش از حد عضو است. در همان ابتدای ابتلا به دیابت رشد می کند ، در حالی که سلول های کلیوی تا حدودی افزایش می یابد و در نتیجه ، تصفیه ادرار افزایش می یابد و دفع آن افزایش می یابد. در این مرحله ، تظاهرات خارجی وجود ندارد ، دقیقاً همانطور که هیچ پروتئین در ادرار وجود ندارد. هنگام انجام معاینه اضافی ، می توانید با توجه به سونوگرافی به افزایش اندازه اندام توجه کنید.
تغییرات ساختاری اولیه ارگان آغاز می شود. در اکثر بیماران ، این مرحله تقریباً دو سال پس از شروع دیابت قندی شروع می شود. دیواره رگ های خونی به تدریج ضخیم می شود و اسکلروز آنها شروع می شود. تغییر در تحلیل های روزمره نیز مشاهده نمی شود.
میزان فیلتراسیون آب و ترکیبات با وزن مولکولی کم در جهت افزایش اندک تغییر می کند ، این به دلیل افزایش مداوم فشار در رگ های عضو است. همچنین در حال حاضر علائم بالینی خاصی از عارضه وجود ندارد ، برخی از بیماران فقط از افزایش دوره ای فشار خون (BP) بویژه صبح شکایت دارند. سه مرحله فوق نفروپاتی بالینی در نظر گرفته می شود ، یعنی تظاهرات خارجی و ذهنی عوارض تشخیص داده نمی شود و تغییرات در تجزیه و تحلیل ها فقط در طی یک معاینه برنامه ریزی شده یا تصادفی برای سایر آسیب شناسی ها تشخیص داده می شوند.
در 15-20 سال از شروع دیابت ، نفروپاتی شدید دیابتی ایجاد می شود.در آزمایشات ادرار می توانید مقدار زیادی پروتئین ترشح شده را تشخیص دهید ، در حالی که در خون کمبود این عنصر وجود دارد.
در بیشتر موارد ، خود بیماران توجه به توسعه ادم دارند. در ابتدا پف کردن روی اندامهای تحتانی و روی صورت مشخص می شود ، با پیشرفت بیماری ، ورم بزرگ می شود ، یعنی پوشاندن قسمت های مختلف بدن. مایعات در حفره شکم و قفسه سینه ، در پریکارد جمع می شوند.
به منظور حفظ سطح مطلوب پروتئین در سلول های خونی ، بدن انسان از مکانیسم های جبرانی استفاده می کند ، وقتی روشن شود ، شروع به تجزیه پروتئین های خاص خود می کند. در عین حال ، از دست دادن شدید وزن بیمار وجود دارد ، بیماران از عطش شدید شکایت می کنند ، به آنها احساس خستگی ، خواب آلودگی ، کاهش اشتها می شود. تنگی نفس ، درد در قلب می پیوندد ، تقریباً در تمام فشار خون به تعداد زیاد می رسد. در معاینه ، پوست بدن کمرنگ ، خمیری است.
- اوره ، همچنین به عنوان یک مرحله پایانی از عوارض ذکر شده است. کشتی های آسیب دیده تقریباً کاملاً پیچیده شده و عملکرد اصلی خود را انجام نمی دهند. تمام علائم مرحله قبل فقط افزایش می یابد ، مقدار زیادی پروتئین آزاد می شود ، فشار تقریباً به طور قابل توجهی افزایش می یابد ، سوء هاضمه ایجاد می شود. علائم مسمومیت خود ناشی از شکستن بافتهای بدن مشخص می شود. در این مرحله ، فقط دیالیز و پیوند کلیه بیکار ، بیمار را نجات می دهد.
اصول اساسی درمان
تمام اقدامات درمانی در معالجه نفروپاتی دیابتی را می توان به چند مرحله تقسیم کرد.
- مرحله اول مربوط به اقدامات پیشگیرانه است با هدف جلوگیری از پیشرفت نفروپاتی دیابتی. این امر می تواند ضمن حفظ موارد لازم حاصل شود ، یعنی بیمار از همان ابتدای دیابت باید داروهای تجویز شده را مصرف کند و. در هنگام تشخیص میکروآلبومینوری ، همچنین لازم است که مرتباً قند خون را کنترل کرده و به کاهش لازم آن برسیم. در این مرحله ، یک عارضه اغلب منجر به افزایش فشار خون می شود ، بنابراین بیمار درمان ضد فشار خون تجویز می کند. بیشتر اوقات ، آنالاپریل برای کاهش فشار خون در دوز کمی تجویز می شود.

- در مرحله پروتئینوری است هدف اصلی درمان جلوگیری از کاهش سریع عملکرد کلیه است. لازم است یک رژیم غذایی دقیق با محدودیت پروتئین 0.7 تا 0.8 گرم به ازای هر کیلوگرم وزن بیمار حفظ شود. اگر میزان پروتئین کم باشد ، پوسیدگی عنصر خاص آن آغاز می شود. با یک جایگزین ، کتوستریل تجویز می شود ، لازم است که داروهای ضد فشار خون را ادامه دهید. همچنین ، مسدود کننده های توبول کلسیم و مسدود کننده های بتا - آملدیپین یا بیسوپرولول - به درمان اضافه می شوند. با ادم شدید ، دیورتیک ها تجویز می شوند ، حجم کل مایعات مورد استفاده دائماً کنترل می شود.
- در مرحله ترمینال از درمان جایگزینی استفاده می شود ، یعنی دیالیز و همودیالیز. در صورت امکان پیوند عضو انجام می شود. کل مجموعه درمان علامتی ، سم زدایی درمانی تجویز می شود.
در طی فرایند درمانی ، مهم است که تا حد امکان مرحله رشد تغییرات برگشت ناپذیر در عروق کلیه ها را فشار داد. و این تا حد زیادی به خود بیمار بستگی دارد ، یعنی به رعایت دستورالعمل پزشک ، از مصرف مداوم داروهای کاهش دهنده قند ، پیروی از رژیم غذایی تجویز شده.
آنها نگرانی خاصی دارند. نفروپاتی دیابتی (میکروآنژیوپاتی گلومرولی) یک عارضه دیررس دیابت است که غالبا کشنده است و در 75٪ دیابتی ها مشاهده می شود.
مرگ و میر ناشی از نفروپاتی دیابتی در دیابت نوع اول و دوم در دیابت نوع 2 به ویژه هنگامی که عارضه در سیستم قلبی عروقی است.
جالب است که نفروپاتی در مردان و نوجوانان دیابتی نوع 1 بسیار بیشتر از کودکان زیر 10 سال ایجاد می شود.
عوارض
در نفروپاتی دیابتی ، عروق کلیه ، شریان ها ، شریانی ها ، گلومرول ها و توبول ها تحت تأثیر قرار می گیرند. آسیب شناسی باعث ایجاد اختلال در کربوهیدرات و تعادل لیپیدها می شود. شایع ترین وقوع:
- تصلب شرایین شریان کلیوی و شاخه های آن.
- تصلب شرایین (فرآیندهای پاتولوژیک در شریانی ها).
- گلومرولوسکلروز دیابتی: گره ای - گلومرولهای کلیوی با شکل های گرد یا بیضی شکل به طور کامل یا جزئی پر می شوند (سندرم کیملستیل ویلسون) ، حلقه های اگزوداتیو - مویرگی در بخش های گلومرولی با سازندهای گرد پوشانیده شده اند ، که مشابه کلاه ها ، پراکنده هستند - غشای مویرگی زیرزمین ضخیم ، ضخیم می شوند مشاهده نشده است
- رسوبات چربی و گلیکوژن موجود در لولهها.
- پیلونفریت
- پاپیلیت کلیه نکروتیک (نکروز پاپیلای کلیوی).
- نفروز نکروز (تغییرات نکروز در اپیتلیوم توبولهای کلیوی).
نفروپاتی دیابتی در تاریخ این بیماری به عنوان بیماری مزمن کلیه (CKD) با مشخصات مرحله عارضه تشخیص داده می شود.
آسیب شناسی بیماری دیابت طبق کد ICD-10 (طبقه بندی بین المللی بیماریهای تجدید نظر در 10) کد زیر را دارد:
- E 10.2 - با شکل وابسته به انسولین بیماری ، توسط کلیه های بیمار وزن کم می شود.
- E 11.2 - با دوره غیر وابسته به انسولین بیماری و نارسایی کلیوی.
- E 12.2 - با سوء تغذیه و کلیه های مبتلا.
- E 13.2 - با اشکال مشخص از بیماری و کلیه های ناسالم.
- E 14.2 - با فرم نامشخص با آسیب کلیه.
مکانیسم توسعه
نفروپاتی دیابتی دارای چندین تئوری پاتوژنز است که به متابولیک ، همودینامیک و ژنتیک تقسیم می شوند.
با توجه به نسخه های همودینامیکی و متابولیک ، ارتباط اصلی این عارضه ، قند خون ، جبران طولانی مدت جبران نشدن فرآیندهای پاتولوژیک در متابولیسم کربوهیدرات است.
همودینامیک. بیش از حد تصفیه رخ می دهد ، بعداً کاهش در کار فیلتراسیون کلیوی و افزایش بافت همبند وجود دارد.
متابولیک افزایش قند خون طولانی مدت منجر به اختلالات بیوشیمیایی در کلیه ها می شود.
هایپرگلیسمی با اختلالات زیر همراه است:
- گلیکاسیون پروتئین ها با محتوای بالای هموگلوبین گلیکوزی شده رخ می دهد ،
- شنت سوربیتول (پلیول) فعال می شود - جذب گلوکز ، صرف نظر از انسولین. فرآیند تبدیل گلوکز به سوربیتول و سپس اکسیداسیون به فروکتوز صورت می گیرد. سوربیتول در بافت ها جمع می شود و باعث میکروآنژیوپاتی و سایر تغییرات پاتولوژیک می شود ،
- حمل و نقل آشفته کاتیونها.
با وجود قند خون ، آنزیم پروتئین کیناز C فعال می شود ، که منجر به تکثیر بافت و تشکیل سایتوکاین ها می شود. یک تخلف در سنتز پروتئین های پیچیده وجود دارد - پروتئوگلیکان ها و آسیب به اندوتلیوم.
با وجود قند خون ، همودینامیک داخل رحمی مختل می شود ، و دلیل اصلی ایجاد تغییرات اسکلروتیک در کلیه ها می شود. هایپرگلیسمی طولانی مدت با فشار خون داخل جمجمه و فشار خون بالا همراه است.
یک وضعیت غیر طبیعی شریانیها به علت فشار خون داخل عضلانی تبدیل می شوند: یاتاقان بزرگ شده و پرتحرک شده. این تغییر یک شخصیت سیستمیک ایجاد می کند و همودینامیک کلیه را مختل می کند.
در نتیجه فشار طولانی مدت در مویرگها ، ساختار کلیوی عروقی و پارانشیمی مختل می شود. نفوذپذیری چربی و پروتئین غشاهای زیرزمین افزایش می یابد. رسوب پروتئین ها و لیپیدها در فضای بین قطبی مشاهده می شود ، آتروفی توبول های کلیوی و اسکلروز گلومرولی ها مشاهده می شود. در نتیجه ، ادرار به اندازه کافی فیلتر نمی شود. تغییر بیش فعالی در اثر افت فشار خون توسط هیپوفیلتراسیون ، پیشرفت پروتئینوری وجود دارد. نتیجه نهایی نقض سیستم دفع کننده کلیه ها و ایجاد آزوترمی است.
هنگامی که بیماری چربی خون تشخیص داده می شود ، نظریه ای که توسط متخصصین ژنتیک تهیه شده است ، تأثیر ویژه ای از عوامل ژنتیکی در سیستم عروقی کلیه ها می گوید.
میکروآنژیوپاتی گلومرولی همچنین می تواند ناشی از:
- فشار خون بالا و فشار خون شریانی ،
- هایپرگلایسمی کنترل نشده طولانی مدت ،
- عفونت ادراری
- تعادل چربی غیر طبیعی
- اضافه وزن
- عادات بد (سیگار کشیدن ، سوء مصرف الکل) ،
- کم خونی (غلظت پایین هموگلوبین در خون) ،
- استفاده از داروهای دارای اثر نفروتوکسیک.
مراحل بیماری
از سال 1983 ، طبقه بندی طبق مراحل نفروپاتی دیابتی طبق گفته های مگنسن انجام شده است.
عارضه دیابت نوع 1 بهتر مورد بررسی قرار گرفته است ، زیرا می توان زمان وقوع پاتولوژی را کاملاً دقیق تعیین کرد.

تصویر کلینیکی این عارضه در ابتدا هیچ علائم مشخصی ندارد و بیمار تا سال ها تا بروز نارسایی کلیه متوجه بروز آن نمی شود.
مراحل زیر آسیب شناسی.
1. عملکرد بیش از حد کلیه ها
پیش از این اعتقاد بر این بود که میکروآنژیوپاتی گلومرولی پس از 5 سال از تشخیص دیابت نوع 1 ایجاد می شود. با این حال ، طب مدرن باعث می شود از لحظه تظاهرات ، وجود تغییرات پاتولوژیک مؤثر بر گلومرول ها را تشخیص دهد. علائم خارجی و همچنین سندرم ادماتوس وجود ندارد. در این حالت پروتئین در ادرار در حد طبیعی است و فشار خون انحراف چشمگیری ندارد.
- فعال شدن گردش خون در کلیه ها ،
- افزایش سلولهای عروقی در کلیه ها (هایپرتروفی) ،
- میزان فیلتراسیون گلومرولی (GFR) به 140 میلی لیتر در دقیقه می رسد ، که 20-40 higher بالاتر از حد معمول است. این عامل پاسخی به افزایش مداوم قند در بدن است و به طور مستقیم وابسته می شود (افزایش گلوکز باعث افزایش سرعت تصفیه می شود).
اگر سطح گلیسمی بالاتر از 13-14 میلیمول بر لیتر باشد ، کاهش خطی در میزان فیلتراسیون رخ می دهد.
هنگامی که دیابت به خوبی جبران شود ، GFR عادی می شود.
اگر دیابت نوع 1 تشخیص داده شود ، هنگامی که انسولین درمانی با تأخیر تجویز می شود ، ماهیت غیر قابل برگشت تغییرات کلیوی و افزایش میزان فیلتراسیون مداوم افزایش می یابد.
2. تغییرات ساختاری
این دوره با علائم نمایش داده نمی شود. علاوه بر علائم پاتولوژیکی ذاتی در مرحله 1 روند ، تغییرات ساختاری اولیه در بافت کلیه مشاهده می شود:
- غشاء زیرزمین گلومرولی پس از 2 سال با شروع دیابت شروع به ضخیم شدن می کند ،
- پس از 2-5 سال ، گسترش mesangium مشاهده می شود.
مرحله نهفته آخر نفروپاتی دیابتی را نشان می دهد. عملا علائم خاصی وجود ندارد. دوره این مرحله با SCFE طبیعی یا کمی بالا رفته و افزایش گردش خون کلیوی رخ می دهد. علاوه بر این:
- فشار خون (BP) به تدریج بالا می رود (حداکثر 3٪ در سال). با این حال ، پرش دوره ای در فشار خون است. با این حال ، این شاخص صد در صد اطمینان نمی دهد که در کلیه تغییراتی ایجاد کرده است ،
- پروتئینی در ادرار یافت می شود که حاکی از افزایش 20 برابری خطر ابتلا به پاتولوژی در کلیه است. با درمان به موقع ، مقدار آلبومین در ادرار سالانه به 15٪ افزایش می یابد.
چهارمین یا مرحله میکروآلبومینوری (30-300 میلی گرم در روز) 5 سال پس از شروع دیابت مشاهده می شود.
در صورت مداخله پزشکی به موقع و اصلاح قند خون ، سه مرحله اول نفروپاتی دیابتی قابل درمان است. بعداً ساختار کلیه ها خود را برای ترمیم کامل وام نمی دهند و هدف از درمان ، جلوگیری از این بیماری خواهد بود. با عدم وجود علائم ، اوضاع تشدید می شود. اغلب لازم است که به روشهای آزمایشگاهی تمرکز باریک (بیوپسی کلیه) متوسل شوید.
4- نفروپاتی دیابتی شدید
این مرحله 10-15 سال پس از شروع دیابت بروز می کند. با کاهش میزان فیلتراسیون توت فرنگی به 10-15 میلی لیتر در دقیقه مشخص می شود.در سال ، به دلیل آسیب شدید رگ های خونی. تظاهرات پروتئینوری (بیش از 300 میلی گرم در روز). این واقعیت بدان معنی است که تقریبا 50-70 of از گلومرولها تحت اسکلروز قرار گرفتند و تغییرات در کلیه برگشت ناپذیر شد. در این مرحله ، علائم روشن نفروپاتی دیابتی شروع می شود:
- پف کردن ، ابتدا روی پاها ، سپس روی صورت ، شکم و قفسه سینه ،
- سردرد
- ضعف ، خواب آلودگی ، بی حالی ،
- تشنگی و حالت تهوع
- از دست دادن اشتها
- فشار خون بالا ، با تمایل به افزایش سالانه حدود 7٪ ،
- دل درد
- تنگی نفس
 دفع بیش از حد پروتئین ادرار و کاهش سطح خون علائم نفروپاتی دیابتی است.
دفع بیش از حد پروتئین ادرار و کاهش سطح خون علائم نفروپاتی دیابتی است.
کمبود پروتئین در خون با پردازش منابع خود از جمله ترکیبات پروتئین جبران می شود که به عادی ترازو پروتئین کمک می کند. خود تخریب بدن اتفاق می افتد. بیمار به طرز چشمگیری وزن خود را از دست می دهد ، اما این واقعیت به دلیل افزایش ادم چندان قابل توجه نیست. کمک دیورتیک ها بی اثر می شود و برداشت مایعات با سوراخ انجام می شود.
در مرحله پروتئینوری ، تقریباً در همه موارد ، رتینوپاتی مشاهده می شود - تغییرات پاتولوژیک در عروق چشم چشمی ، در نتیجه خونرسانی به شبکیه مختل می شود ، دیستروفی آن ، آتروفی نوری و در نتیجه نابینایی ظاهر می شود. متخصصان این تغییرات پاتولوژیک را مانند سندرم شبکیه کلیه تشخیص می دهند.
با پروتئینوری ، بیماری های قلبی عروقی ایجاد می شود.
5- اورمیه. نارسایی کلیه
مرحله با اسکلروز کامل عروق و اسکار مشخص می شود. فضای داخلی کلیه سخت می شود. افت GFR (کمتر از 10 میلی لیتر در دقیقه) وجود دارد. تصفیه ادرار و خون متوقف می شود ، غلظت سرباره سمی ازت در خون افزایش می یابد. مانیفست:
- hypoproteinemia (پروتئین غیر طبیعی کم در پلاسمای خون) ،
- هایپرلیپیدمی (مقدار غیر طبیعی لیپیدها و یا لیپوپروتئین ها در خون) ،
- کم خونی (کاهش میزان هموگلوبین) ،
- لکوسیتوز (افزایش تعداد گلبولهای سفید خون) ،
- isohypostenuria (تخلیه از بدن بیمار در فواصل مساوی از قسمتهای مساوی ادرار ، که دارای چگالی نسبی کم است). سپس الیگوریا به وجود می آید - کاهش میزان ادرار و آنوری که وقتی ادرار به هیچ وجه وارد مثانه نمی شود ، دفع می شود.
بعد از 4-5 سال ، مرحله به مرحله حرارتی می رود. این شرایط غیر قابل برگشت است.
اگر نارسایی مزمن کلیوی پیشرفت کند ، پدیده Dan-Zabrody امکان پذیر است که با بهبود تخیلی در وضعیت بیمار مشخص می شود. کاهش فعالیت آنزیم انسولیناز و کاهش دفع کلیه انسولین باعث افزایش قند خون و گلوکوزوری می شود.
پس از 20-25 سال از شروع دیابت ، نارسایی کلیه مزمن می شود. توسعه سریعتر امکان پذیر است:
- با عوامل ماهیت ارثی ،
- فشار خون شریانی
- هایپرلیپیدمی ،
- تورم مکرر
اقدامات پیشگیرانه
قوانین زیر به جلوگیری از نفروپاتی دیابتی ، که باید از لحظه دیابت رعایت شود ، کمک می کند:
- سطح قند بدن خود را کنترل کنید.
- در بعضی موارد با دارو ، فشار خون را عادی كنید.
- از تصلب شرایین جلوگیری کنید.
- رژیم را دنبال کنید.
ما نباید فراموش کنیم که علائم نفروپاتی دیابتی برای مدت طولانی خود را نشان نمی دهد و فقط ویزیت منظم به پزشک و انجام تست های امتحانی به جلوگیری از عواقب برگشت ناپذیر کمک می کند.
خطر ابتلا به نفروپاتی دیابتی در مورد دیابت نوع 1 و دیابت نوع 2 یکسان است. اپیدمیولوژی نفروپاتی دیابتی در T1DM بهتر مورد بررسی قرار می گیرد ، زیرا آنها دانش نسبتاً دقیقی از شروع دیابت دارند. میکروآلبومینوریا در 20 تا 30٪ بیماران بعد از 15 سال دیابت نوع 1 ایجاد می شود. شروع علائم بارز نفروپاتی 10-15 سال پس از شروع T1DM مشاهده می شود.در بیماران فاقد پروتئینوری ، نفروپاتی در 20-25 سال ممکن است ایجاد شود ، اگرچه در این حالت خطر ابتلا به آن کم است و در سال به 1٪ می رسد.
با استفاده از T2DM ، فراوانی میکروآلبومینوری (30-300 میلی گرم در روز) پس از 10 سال بیماری 25٪ ، و ماکروآلبومینوری (> 300 میلی گرم در روز) 5٪ است.
علائم و نشانه های نفروپاتی دیابتی
یک علامت تشخیصی بالینی نفروپاتی دیابتی پروتئینوری / میکروآلبومینوری در بیمار مبتلا به دیابت است. یعنی در عمل بالینی ، مطالعه آلبومینوریا برای تشخیص نفروپاتی دیابتی کافی است. علاوه بر پروتئینوری و میکروآلبومینوری ، میزان نفروتیک دفع پروتئین نیز ترشح می شود:> 3500 میلی گرم در گرم کراتینین ، یا> 3500 میلی گرم در روز ، یا> 2500 میلی گرم در دقیقه.
بنابراین ، براساس مطالب فوق ، منطق ساخت تشخیص بالینی در این مورد به شرح زیر است. اگر بیمار مبتلا به دیابت علائم بیماری مزمن کلیه را نشان دهد ، مبتلا به CKD است اما اگر میکروآلبومینوری / پروتئینوری تشخیص داده شود ، تشخیص CKD با تشخیص نفروپاتی دیابتی همراه می شود. و به ترتیب معکوس: اگر بیمار مبتلا به دیابت میکروآلبومینوریا / پروتئینوریا نداشته باشد ، وی نفروپاتی دیابتی ندارد بلکه فقط CKD است ، اگر علائم بیماری مزمن کلیه به غیر از پروتئینوری وجود داشته باشد.
علاوه بر این ، هنگامی که علائم تشخیصی آزمایشگاهی یا ابزار CKD در بیمار یافت می شود ، درجه اختلال عملکرد کلیه با استفاده از طبقه بندی به طور کلی پذیرفته شده مراحل CKD با توجه به میزان فیلتراسیون گلومرولی (GFR) مشخص می شود. در برخی موارد ، نقض GFR ممکن است اولین و گاهی اوقات تنها علائم تشخیصی CKD باشد ، زیرا براساس یک مطالعه معمول از میزان کراتینین خون ، که یک بیمار دیابتی طبق برنامه ریزی معاینه می شود ، به خصوص هنگامی که در بیمارستان بستری است به راحتی محاسبه می شود (به فرمول های محاسبه زیر مراجعه کنید). .
میزان فیلتراسیون گلومرولی (GFR) با پیشرفت CKD کاهش می یابد و از 5 مرحله شروع می شود ، از 90 میلی لیتر در دقیقه / (بدن 1.73 متر مربع) و سپس با یک مرحله 30 به مرحله III و با یک مرحله 15 - از III تا آخرین ، مرحله V
GFR را می توان با روشهای مختلف محاسبه کرد:
- فرمول Cockcroft-Gault (لازم است تا به سطح استاندارد بدن 1.73 مترمربع برسید)
مثال (زن 55 ساله ، وزن 76 کیلوگرم ، کراتینین 90 میکرومول در لیتر):
GFR = x 0.85 = 76 ml / min
GFR (ml / min / 1.73 m 2) = 186 x (کراتینین سرم در میلی گرم٪) 1L54x (سن) -0.203 x 0.742 (برای خانم ها).
از آنجا که نفروپاتی دیابتی هیچ مرحله ای از عملکرد کلیه را مختل نمی کند ، این تشخیص همیشه همراه با تشخیص مراحل CKD I-IV است. براساس موارد فوق و مطابق با استانداردهای روسی ، یک بیمار دیابتی که با میکروآلبومینوری یا پروتئینوری تشخیص داده شده است ، نفروپاتی دیابتی (MD) تشخیص داده می شود. علاوه بر این ، در بیمار مبتلا به DN باید مرحله عملکردی CKD روشن شود ، پس از آن تمام تشخیص های DN به دو گروه تقسیم می شوند:
- نفروپاتی دیابتی ، میکروآلبومینوری مرحله ، CKD I (II ، III یا IV) ،
- نفروپاتی دیابتی ، پروتئینوری مرحله ، CKD II (III یا IV) ،
- نفروپاتی دیابتی ، مرحله نارسایی مزمن کلیوی (اختلال در عملکرد کلیه).
هنگامی که بیمار میکروآلبومینوریا / پروتئینوریا ندارد ، به نظر می رسد تشخیص نفروپاتی دیابتی وجود ندارد. در عین حال ، آخرین توصیه های بین المللی حاکی از آن است که تشخیص نفروپاتی دیابتی در بیمار مبتلا به دیابت می تواند انجام شود ، در صورتی که او 3-4 ماه بعد از شروع درمان با مهار کننده های ACE ، 30٪ در GFR کاهش داشته باشد.
عوامل خطر و سیر طبیعی نفروپاتی دیابتی
خطر ابتلا به DN را فقط با مدت زمان بیماری دیابت ، فشار خون بالا و کیفیت کنترل فشار خون نمی توان به طور کامل توضیح داد و بنابراین ، هر دو عامل خارجی و ژنتیکی در پاتوژنز DN باید مورد توجه قرار گیرند. به طور خاص ، اگر در خانواده بیمار مبتلا به دیابت ، بیماران مبتلا به نفروپاتی دیابتی (والدین ، برادران یا خواهران) وجود داشته باشند ، در این صورت خطر T1DM و T2DM خطر ابتلا به آن به طور قابل توجهی افزایش می یابد. در سال های اخیر ژن هایی برای نفروپاتی دیابتی نیز کشف شده است که بویژه در کروموزوم های 7q21.3 ، Jupp 15.3 و موارد دیگر مشخص می شوند.
مطالعات آینده نگر شیوع بالای DN را در افراد با تشخیص قبلی فشار خون بالا شریانی نشان داده است ، اما هنوز مشخص نیست که آیا فشار خون بالا باعث توسعه DN می شود ، یا اینکه آیا این یک نشانگر درگیری برجسته تر کلیه ها در روند پاتولوژیک است یا خیر.
نقش اثربخشی كنترل گلیسمی بر رشد DN1 در DM1 به بهترین وجه نشان داده شد - در مقابل زمینه انسولین درمانی فشرده ، پیشرفت معكوس هیپرتروفی گلومرولی و پرفیلتراسیون مشاهده شد ، میكروآلبومینوریایی كه در مرحله بعد ایجاد شده ، پروتئینوری تثبیت شده و حتی كاهش یافته است ، به خصوص با كنترل قند خون خوب برای بیش از 2 سال. تأیید اضافی از تأثیر کنترل گلیسمی در بیماران مبتلا به دیابت پس از پیوند سلولهای لوزالمعده ، که اجازه می دهد عادی گلیسمی باشد ، بدست آمد. آنها مشاهده کردند که زمانی که 10 سال نگهداری از اوگولیسمی انجام شد ، علائم نفروپاتی دیابتی وجود دارد! من در سخنرانی حضور داشتم که این نتایج ارائه شد ، و به نظر من به خصوص مهم است که علائم بافت شناسی نشان داده شده از پیشرفت آشکار ، زودتر از 5 سال پس از جبران کامل دیابت قند مشاهده شود ، و علاوه بر این ، نوعی گلومرولوسکلروز ندولر دیابت قندی است. . بنابراین ، مهمترین نکته نه تنها در پیشگیری ، بلکه برای توسعه معکوس حتی مرحله بسیار پیشرفته DN ، عادی سازی طولانی مدت و دائمی متابولیسم است. از آنجا که هنوز هم در اکثر قریب به اتفاق بیماران مبتلا به دیابت قابل دستیابی نیست ، راههای جایگزین برای پیشگیری و درمان عوارض دیابت در نظر گرفته شده است.
DN اغلب در پس زمینه چاقی ایجاد می شود ، و کاهش وزن بدن باعث کاهش پروتئینوری و عملکرد کلیه می شود. اما هنوز مشخص نیست که آیا این اثرات از بهبود متابولیسم کربوهیدرات و کاهش فشار خون مرتبط با کاهش وزن در چاقی مستقل هستند یا خیر ، مشخص نیست.
درمان هیپوگلیسمی
در مرحله نفروپاتی دیابتی شدید ، دستیابی به جبران مطلوب متابولیسم کربوهیدرات (HLA 1c) بسیار مهم است.
- گلیسویدونوم داخل 15-60 میلی گرم 1-2 بار در روز یا
- گلیکلازید به صورت خوراکی 30-120 میلی گرم یک بار در روز یا
- 5 تا 5 بار در روز 5 / 0- 5 میلی گرم داخل رگلاگلینید مصرف کنید.
استفاده از این داروها حتی در مرحله اولیه نارسایی مزمن کلیوی (سطح کراتینین سرم تا 250 میکرومول در لیتر) امکان پذیر است ، به شرط اینکه گلیسمی به طور کافی کنترل شود. با GFR
درمان ضد فشار خون
با اثربخشی کافی مونوتراپی ضد فشار خون ، درمان ترکیبی تجویز می شود:
- Perindopril به صورت خوراکی 2-8 میلی گرم 1 بار در روز ، به طور مداوم یا
- Ramipril خوراکی 1.25-5 میلی گرم 1 بار در روز ، به طور مداوم یا
- Trandolapril خوراکی 0.5-4 میلی گرم 1 بار در روز ، به طور مداوم یا
- فسینوپریل خوراکی 10-20 میلی گرم یک بار در روز ، به طور مداوم یا
- Hinapril داخل 2.5 - 40 میلی گرم یک بار در روز ، به طور مداوم
- Enalapril vspr 2.5-10 mg 2 بار در روز ، به طور مداوم.
- آتنولول خوراکی 25-50 میلی گرم 2 بار در روز ، به طور مداوم یا
- وراپامیل خوراکی 40-80 میلی گرم 3-4 بار در روز ، به طور مداوم یا
- دیلتیازم در 60-180 میلی گرم 1-2 بار در ضربات ، به طور مداوم یا
- Metoprolal داخل 50-100 میلی گرم 2 بار در روز ، به طور مداوم یا
- Moxonidine خوراکی 200 میکروگرم یک بار در روز ، به طور مداوم یا
- Nebivolol خوراکی 5 میلی گرم یک بار در روز ، به طور مداوم یا
- فوروزیمید در 40 تا 60 میلی گرم صبحگاهی بر روی معده خالی 2-3 بار در هفته ، به طور مداوم.
ترکیبی از چندین دارو نیز ممکن است ، به عنوان مثال:
- کاپتوپریل به صورت خوراکی 12.5-25 میلی گرم 3 بار در روز ، به طور مداوم یا
- Perindopril خوراکی 2 تا 8 میلی گرم 1 بار در روز ، به طور مداوم یا
- Ramipril خوراکی 1.25-5 میلی گرم 1 بار در روز ، به طور مداوم یا
- Trandolapril خوراکی 0.5-4 میلی گرم 1 بار در روز ، به طور مداوم یا
- فسینوپریل خوراکی 10-20 میلی گرم یک بار در روز ، به طور مداوم یا
- Hinapril خوراکی 2.5-40 میلی گرم یک بار در روز ، به طور مداوم یا
- Enalapril خوراکی 2.5-10 میلی گرم 2 بار در روز ، به طور مداوم
- آملودیپین خوراکی 5-10 میلی گرم یک بار در روز ، به طور مداوم یا
- Indapamide به صورت خوراکی 2.5 میلی گرم یک بار در روز (صبح بر روی معده خالی) ، به طور مداوم یا
- فوروزمید در داخل 40-160 میلی گرم بر روی معده خالی 2-3 بار در هفته ، به طور مداوم
- آتنولول خوراکی 25-50 میلی گرم 2 بار در روز ، به طور مداوم یا
- بیسوپرولول درون 5-10 میلی گرم یک بار در روز ، به طور مداوم یا
- متوپرولول درون 50-100 میلی گرم 2 بار در روز ، به طور مداوم یا
- Moxonidine خوراکی 200 میکروگرم یک بار در روز ، به طور مداوم یا
- نبویولول داخل 5 میلی گرم یک بار در روز ، به طور مداوم.
در سطح سرمی کراتینین 300 میکرومول بر لیتر ، مهارکننده های ACE قبل از دیالیز لغو می شوند.
اصلاح اختلالات متابولیک و الکترولیت در نارسایی مزمن کلیه
وقتی پروتئینوری ظاهر می شود ، رژیم های غذایی کم پروتئین و کم نمک تجویز می شود ، محدودیت دریافت پروتئین حیوانی به 0.6-0.7 گرم در کیلوگرم وزن بدن (به طور متوسط تا 40 گرم پروتئین) با کالری کافی (35-50 کیلو کالری / کیلوگرم در روز) ، محدود کردن نمک به 3-5 گرم در روز.
در سطح کراتینین خون از 120-500 میکرومول در لیتر ، درمان علامتی از نارسایی مزمن کلیوی انجام می شود ، از جمله درمان کم خونی کلیوی ، استئوئیدروفی ، هیپرکلمی ، هیپرفسفاتمی ، هیپوکلسمی و غیره. با ایجاد نارسایی مزمن کلیه ، در کنترل متابولیسم کربوهیدرات های مرتبط با تغییر در تقاضای انسولین ، مشکلات شناخته شده ای وجود دارد. این کنترل کاملاً پیچیده است و باید بصورت جداگانه انجام شود.
با وجود قند خون (> 5/5 meq / l) ، بیماران تجویز می شوند:
- هیدروکروتیازیدید به صورت خوراکی صبحانه 25-50 میلی گرم بر روی معده خالی یا
- فوروزیمید در 40 تا 60 میلی گرم صبحگاهی بر روی معده خالی 2-3 بار در هفته.
- پلی استایرن سولفونات سدیم به صورت خوراکی 15 گرم 4 بار در روز تا زمانی که سطح پتاسیم خون نرسد و بیشتر از 5.3 meq / l نباشد.
پس از رسیدن به یک سطح پتاسیم در خون 14 مگاوات بر لیتر ، می توان دارو را متوقف کرد.
در مورد غلظت پتاسیم در خون بیش از 14 meq / l و / یا علائم فشار خون شدید بر روی ECG (طولانی شدن فاصله PQ ، گسترش مجتمع QRS ، صاف بودن امواج P) ، موارد زیر با فوریت تحت نظارت ECG اجرا می شود:
- گلوکونات کلسیم ، محلول 10٪ ، 10 میلی لیتر داخل وریدی در یک جت به مدت 2-5 دقیقه یک بار ، در صورت عدم تغییر در ECG ، تکرار تزریق امکان پذیر است.
- انسولین محلول (انسانی یا گوشت خوک) 10-20 واحد ضعیف در محلول گلوکز (25-50 گرم گلوکز) به صورت داخل وریدی (در صورت هنجار گلیسمی) ، با قند خون فقط انسولین مطابق با سطح گلیسمی تجویز می شود.
- بی کربنات سدیم ، محلول 7.5٪ ، 50 میلی لیتر داخل وریدی ، به مدت 5 دقیقه (در صورت اسیدوز همزمان) ، در صورت عدم وجود اثر ، بعد از 10-15 دقیقه تجویز را تکرار کنید.
اگر این اقدامات بی اثر باشد ، همودیالیز انجام می شود.
در بیماران مبتلا به آزوتمی ، از enterosorbents استفاده می شود:
- کربن فعال شده در 1-2 گرم 3-4 روز ، مدت زمان درمان به صورت جداگانه یا مشخص می شود
- Povidone ، پودر ، در داخل 5 گرم (در 100 میلی لیتر آب حل) 3 بار در روز ، مدت زمان درمان به صورت جداگانه تعیین می شود.
در صورت نقض متابولیسم فسفر و کلسیم (معمولاً هیپرفسفاتمی و هیپوکلسمی) ، یک رژیم غذایی تجویز می شود ، محدودیت فسفات موجود در مواد غذایی تا 0.6-0.9 گرم در روز ، با ناکارآمدی آن از ترکیبات کلسیم استفاده می شود. سطح هدف فسفر در خون 4.5-6 میلی گرم ، کلسیم - 10.5-11 میلی گرم است. در این حالت ، خطر کلسیفیکاسیون خارج رحمی حداقل است. استفاده از ژل های اتصال دهنده فسفات آلومینیوم به دلیل خطر زیاد مسمومیت باید محدود باشد. مهار سنتز درون زا از 1،25-دی هیدروکسی ویتامین D و مقاومت استخوان در مقابل هورمون پاراتیروئید باعث تشدید هیپوکلسمی ، برای مبارزه با که متابولیت های ویتامین D است.
بیماران مبتلا به هیپرفسفاتمی و هیپوکلسمی تجویز می شوند:
- کربنات کلسیم ، در دوز اولیه 0.5-1 گرم کلسیم عنصر داخل 3 بار در روز با وعده های غذایی ، در صورت لزوم ، هر دو تا 4 هفته (حداکثر 3 گرم 3 بار در روز) دوز را افزایش دهید تا سطح فسفر در خون 4 ، 5-6 میلی گرم ، کلسیم - 10.5-11 میلی گرم.
- کلسیتریول 0.25-2 میکروگرم به طور خوراکی 1 بار در روز تحت کنترل کلسیم سرم دو بار در هفته. در صورت کم خونی کلیه با تظاهرات بالینی یا آسیب شناسی قلبی عروقی همزمان تجویز می شود.
- Epoetin-beta به صورت زیر جلدی 100-150 U / kg یک بار در هفته تا زمانی که هماتوکریت به 33-36٪ برسد ، سطح هموگلوبین 110-120 گرم در لیتر است.
- سولفات آهن درون 100 میلی گرم (از نظر آهن آهن) 1-2 بار در روز به مدت 1 ساعت غذا ، برای مدت طولانی یا
- مجتمع هیدروکسید ساکارز آهن (III محلول 20 میلی گرم در میلی لیتر) 50-200 میلی گرم (2.5-10 میلی لیتر) قبل از تزریق ، 0.9 in در محلول کلرید سدیم (برای هر 1 میلی لیتر از دارو 20 میلی لیتر محلول) رقیق کنید. مدت زمان درمان به میزان 100 میلی لیتر به مدت 15 دقیقه 2-3 بار در هفته انجام می شود ، مدت زمان درمان به صورت جداگانه یا مشخص می شود
- کمپلکس هیدروکسید ساکارز آهن (III) (محلول 20 میلی گرم در میلی لیتر) 50-200 میلی گرم (2.5-10 میلی لیتر) به صورت داخل وریدی با سرعت 1 میلی لیتر در دقیقه 2-3 بار در هفته ، مدت زمان درمان به صورت جداگانه تعیین می شود.
علائم مربوط به درمان خارج از قلب نارسایی مزمن کلیوی در دیابت قندی زودتر از بیماران مبتلا به آسیب شناسی کلیوی متفاوت تعیین می شود ، زیرا در احتراق مایعات دیابت ، نیتروژن اختلال و تعادل الکترولیت با مقادیر بالاتر GFR ایجاد می شود. با کاهش GFR کمتر از 15 میلی لیتر در دقیقه و افزایش کراتینین به 600 میکرومول در لیتر ، لازم است نشانه ها و موارد منع مصرف برای استفاده از روش های جایگزینی درمانی: همودیالیز ، دیالیز صفاقی و پیوند کلیه ارزیابی شود.
درمان اورمیه
افزایش کراتینین سرم در محدوده 120 تا 500 میکرومول در لیتر مرحله محافظه کارانه نارسایی مزمن کلیه را نشان می دهد. در این مرحله ، درمان علامتی با هدف از بین بردن مسمومیت ، متوقف کردن سندرم فشار خون بالا و اصلاح اختلالات الکترولیت آب انجام می شود. مقادیر بالاتر کراتینین سرم (500 میکرومول بر لیتر و بالاتر) و هایپرکالمی (بیش از 7/6 mm 5/0 میلی مول در لیتر) نشان دهنده شروع مرحله پایانی نارسایی مزمن کلیه است ، که به روشهای تصفیه خون دیالیز خارج از بدن نیاز دارد.
درمان بیماران دیابتی در این مرحله به طور مشترک توسط غدد درون ریز و متخصصان مغز و اعصاب انجام می شود. بیماران در مرحله پایانی نارسایی مزمن کلیه در بخشهای تخصصی نفرولوژی مجهز به دستگاههای دیالیز بستری می شوند.
درمان نفروپاتی دیابتی در مرحله محافظه کارانه نارسایی مزمن کلیه
در بیماران مبتلا به دیابت نوع 1 و نوع 2 که در درمان انسولین قرار دارند ، پیشرفت نارسایی مزمن کلیوی اغلب با ایجاد شرایط هیپوگلیسمی که نیاز به کاهش دوز انسولین اگزوژن (پدیده زابروودی) دارد مشخص می شود. پیشرفت این سندرم به این دلیل است که با صدمات شدید به پارانشیم کلیه ، فعالیت انسولیناز کلیه شرکت کننده در تخریب انسولین کاهش می یابد. بنابراین ، انسولین تجویز شده بیرونی به آرامی متابولیزه می شود ، مدت طولانی در خون گردش می شود و باعث هیپوگلیسمی می شود. در برخی موارد ، نیاز به انسولین به حدی کاهش می یابد که پزشکان مجبور می شوند مدتی تزریق انسولین را لغو کنند. تمام تغییرات در دوز انسولین فقط با کنترل اجباری سطح گلیسمی باید انجام شود. بیماران مبتلا به دیابت نوع 2 که داروهای هیپوگلیسمی خوراکی دریافت کرده اند ، با بروز نارسایی مزمن کلیوی ، باید به انسولین درمانی منتقل شوند. این در شرایطی است که با ایجاد نارسایی مزمن کلیه ، دفع تقریباً تمام داروهای سولفونیل اوره (به جز گلیکلازید و گلیسیدون) و داروهایی از گروه biguanide به شدت کاهش می یابد ، که منجر به افزایش غلظت آنها در خون و افزایش خطر اثرات سمی می شود.
تصحیح فشار خون به عنوان اصلی ترین درمان بیماری پیشرونده کلیه در حال تبدیل شدن است که می تواند شروع نارسایی کلیه مرحله نهایی را کند کند.هدف از درمان ضد فشار خون و همچنین مرحله پروتئین نفروپاتی دیابتی ، حفظ فشار خون در سطحی بیشتر از 85/30 میلی متر جیوه است. مهارکننده های ACE مانند سایر مراحل نفروپاتی دیابتی ، داروهای مورد نظر در نظر گرفته می شوند. در عین حال ، لازم است که به دلیل خراب شدن احتمالی عملکرد عملکرد فیلتراسیون کلیوی و ایجاد بیماری هایپرکالمی ، نیاز به استفاده دقیق از این داروها را با یک مرحله مشخص از نارسایی مزمن کلیوی (سطح کراتینین سرم بیش از 300 میکرومول بر لیتر) به خاطر داشته باشید. در مرحله نارسایی مزمن کلیوی ، به طور معمول ، مونوتراپی میزان فشار خون را تثبیت نمی کند ، بنابراین توصیه می شود که درمان ترکیبی را با داروهای ضد فشار خون متعلق به گروه های مختلف انجام دهید (مهار کننده های ACE + ادرارآور حلقه + مسدود کننده کانال های کلسیم + انتخابی بتا بلاکرها + داروهای اقدام مرکزی) . اغلب ، تنها یک رژیم 4 جزء برای درمان فشار خون بالا در نارسایی مزمن کلیوی می تواند به حد مطلوب فشار خون برسد.
اصل اساسی برای درمان سندرم نفروتیک از بین بردن هیپوآلبومینمی است. با كاهش غلظت آلبومين سرم كمتر از 25 گرم در ليتر ، تزريق محلول هاي آلبومين توصيه مي شود. در عین حال ، ادرارآورهای حلقه ای استفاده می شوند ، و دوز مصرف فوروزمید (به عنوان مثال ، لیزیکس) می تواند به 600-800 و حتی 1000 میلی گرم در روز برسد. دیورتیک های کم پتاسیم (اسپیرونولاکتون ، تریامترن) در مرحله نارسایی مزمن کلیه به دلیل خطر ابتلا به هایپرکالمی استفاده نمی شوند. دیورتیک های تیازیدی نیز در نارسایی کلیوی منع مصرف دارند ، زیرا در کاهش عملکرد فیلتراسیون کلیه ها نقش دارند. با وجود از دست دادن گسترده پروتئین در ادرار با سندرم نفروتیک ، لازم است همچنان به اصل رژیم کم پروتئین پایبند باشید ، که در آن میزان پروتئین منشأ حیوانی نباید از 0.8 گرم در هر کیلوگرم وزن بدن تجاوز کند. سندرم نفروتیک با کمبود کلسترول خون مشخص می شود ، بنابراین رژیم درمانی لزوماً شامل داروهای کاهش دهنده چربی (موثرترین داروهای گروه استاتین) است. پیش آگهی بیماران مبتلا به دیابت قندی مبتلا به نفروپاتی دیابتی در مرحله نارسایی مزمن کلیوی و سندرم نفروتیک بسیار نامطلوب است. چنین بیمارانی باید فوراً برای معالجه خارج از بدن نارسایی مزمن کلیوی آماده شوند.
بیماران در مرحله نارسایی مزمن کلیه ، هنگامی که کراتینین سرم بیش از 300 میکرومول در لیتر باشد ، نیاز به حداکثر محدودیت پروتئین حیوانی (به 0.6 گرم در هر کیلوگرم از وزن بدن) دارند. فقط در مورد ترکیبی از نارسایی مزمن کلیوی و سندرم نفروتیک ، مصرف پروتئین 0.8 گرم در هر کیلوگرم از وزن بدن مجاز است.
در صورت نیاز به پایبندی مادام العمر به رژیم غذایی کم پروتئین در بیماران با کاهش تغذیه ، ممکن است مشکلاتی که در رابطه با کاتابولیسم پروتئین های خود ایجاد می شود ، ایجاد شود. به همین دلیل ، توصیه می شود از آنالوگ های کتون اسیدهای آمینه استفاده کنید (به عنوان مثال داروی کتوستریل). در درمان با این دارو ، لازم است سطح کلسیم خون کنترل شود ، زیرا غده هیپرکلسمی اغلب ایجاد می شود.
کم خونی ، که اغلب در بیماران مبتلا به نارسایی مزمن کلیوی رخ می دهد ، معمولاً با کاهش سنتز اریتروپویتین کلیه همراه است - هورمونی که ارایپروپسیس را فراهم می کند. به منظور جایگزینی درمانی ، اریتروپویتین نوترکیب انسانی (اپوتین آلفا ، اپوتین بتا) استفاده می شود. در برابر پس زمینه درمان ، کمبود آهن سرم اغلب شدت می یابد ، بنابراین ، برای درمان موثرتر ، توصیه می شود که درمان اریتروپویتین با استفاده از داروهای حاوی آهن ترکیب شود.از جمله عوارض اریتروپویتین درمانی ، ایجاد فشار خون بالا شریانی ، هیپرکالمی و خطر بالای ترومبوز ذکر شده است. اگر بیمار در حال درمان همودیالیز باشد ، کنترل همه این عوارض آسانتر است. بنابراین ، تنها 7-10٪ از بیماران در مرحله قبل از دیالیز نارسایی مزمن کلیه ، درمان اریتروپویتین را دریافت می کنند و حدود 80٪ این بیماران را هنگام انتقال به دیالیز شروع می کنند. با فشار خون شریانی کنترل نشده و بیماری شدید کرونر قلب ، درمان با اریتروپویتین منع مصرف دارد.
توسعه نارسایی مزمن کلیوی با توجه به کاهش دفع کلیوی پتاسیم با هیپرکالمی (بیش از 5.3 میلی مول در لیتر) مشخص می شود. به همین دلیل به بیماران توصیه می شود غذاهای سرشار از پتاسیم (موز ، زردآلو خشک ، مرکبات ، کشمش ، سیب زمینی) را از رژیم غذایی خودداری کنند. در مواردی که هایپرکالمی به مقادیر قلبی قلبی (بیش از 7.0 میلی مول در لیتر) می رسد ، آنتاگونیست فیزیولوژیکی پتاسیم ، 10٪ محلول گلوکونات کلسیم ، به صورت داخل وریدی اداره می شود. از رزین های تبادل یونی نیز برای از بین بردن پتاسیم از بدن استفاده می شود.
اختلالات متابولیسم فسفر و کلسیم در نارسایی مزمن کلیوی با ایجاد هیپرفسفاتمی و هیپوکلسمی مشخص می شود. برای اصلاح قند خون ، از محدودیت مصرف غذاهای سرشار از فسفر (ماهی ، پنیرهای سخت و فرآوری شده ، گندم سیاه و غیره) و معرفی داروهای تقویت کننده فسفر در روده ها (کربنات کلسیم یا کلسیم استات) استفاده می شود. برای تصحیح هیپوکلسمی ، آماده سازی کلسیم ، کلکسیلسیفرول تجویز می شود. در صورت لزوم ، برداشتن جراحی غدد هیپرپلاستیک غدد پاراتیروئید انجام می شود.
enterosorbents موادی هستند که می توانند محصولات سمی را در روده ها به هم وصل کرده و آنها را از بدن خارج کنند. عمل enterosorbents در نارسایی مزمن کلیوی از یک طرف به منظور جذب معکوس سموم اورمیک از خون به روده و از طرف دیگر برای کاهش جریان سموم روده از روده به خون انجام می شود. به عنوان enterosorbents ، می توانید از رزین های تبادل یونی از کربن فعال شده ، پیویدون (مثلاً انتودروز) ، مینی سورب ، تبادل یونی استفاده کنید. مصرف داخل مغزها باید بین وعده های غذایی ، 1.5-2 ساعت پس از مصرف داروهای اصلی مصرف شود. هنگام درمان با صربنت ها ، مهم است که بر مرتب بودن فعالیت روده نظارت کنید ، در صورت لزوم ، ملین ها را تجویز کنید و یا داروهای ضد عفونی کننده را انجام دهید.
پیوند همزمان کلیه و لوزالمعده
ایده چنین عملی ترکیبی با امکان توانبخشی کامل بالینی بیمار قابل توجیه است ، زیرا پیوند موفقیت آمیز اندام شامل از بین بردن تظاهرات نارسایی کلیه و دیابت قند خود ، که باعث آسیب شناسی کلیه می شود. در عین حال ، میزان بقای بیماران مبتلا به دیابت و پیوند بعد از انجام چنین عملیاتی کمتر از پیوند کلیه جدا شده است. این به دلیل مشکلات فنی زیادی در اجرای عملیات است. با این وجود ، تا اواخر سال 2000 ، بیش از 1000 پیوند کلیه و لوزالمعده در ایالات متحده انجام شد. بقای سه ساله بیماران 97٪ بود. بهبود قابل توجهی در کیفیت زندگی بیماران ، تعلیق در پیشرفت خسارت اندامهای هدف در دیابت قندی و استقلال انسولین در 60-92٪ بیماران مشاهده شد. با پیشرفت فن آوری های جدید در پزشکی ، این امکان وجود دارد که طی سال های آینده این نوع جایگزینی درمانی جایگاه اصلی را به خود اختصاص دهد.
ترمیم انتخاب زیرزمین گلومرولی
مشخص شده است که نقش مهمی در ایجاد نفروپاتی دیابتی با اختلال در سنتز سولفات گلیکوزآمینوگلیکان هپار ، که بخشی از غشای زیرزمین گلومرولی است و فیلتر کلیوی انتخابی شارژ دارد ، ایفا می کند.دوباره پر کردن ذخایر این ترکیب در غشای عروقی می تواند باعث اختلال در نفوذ پذیری غشاها و کاهش افت پروتئین در ادرار شود. اولین تلاش برای استفاده از گلیکوزامینوگلیکانها برای درمان نفروپاتی دیابتی توسط G. Gambaro و همکاران انجام شد. (1992) در موش های مبتلا به دیابت استرپتوزوتوسین. مشخص شد که قرار ملاقات زودرس آن - در اولین ابتلا به دیابت ، - از ایجاد تغییرات مورفولوژیکی در بافت کلیه و بروز آلبومینوری جلوگیری می کند. مطالعات تجربی موفقیت آمیز به ما امکان داده است تا برای پیشگیری و درمان نفروپاتی دیابتی به آزمایشات بالینی داروهای حاوی گلیکوزآمینوگلیکان برویم. اخیراً ، دارویی از گلیکوزامینوگلیکانها از Alfa Wassermann (ایتالیا) Vesel due F (INN - sulodexide) در بازار دارویی روسیه ظاهر شد. این دارو حاوی دو گلیکوزآمینوگلیکان است - هپارین با وزن مولکولی کم (80٪) و درماتان (20٪).
دانشمندان فعالیت نفروپروتیکی این دارو را در بیماران مبتلا به دیابت نوع 1 با مراحل مختلف نفروپاتی دیابتی بررسی کردند. در بیماران مبتلا به میکروآلبومینوری ، دفع آلبومین ادرار 1 هفته پس از شروع درمان بطور معنی داری کاهش یافته و برای 2-3 ماه پس از قطع دارو در سطح به دست آمده باقی مانده است. در بیماران مبتلا به پروتئینوری ، دفع پروتئین ادرار به طور قابل توجهی 3-4 هفته پس از شروع درمان کاهش یافته است. اثر بدست آمده پس از قطع مصرف دارو همچنان ادامه داشت. عوارض درمانی مشاهده نشده است.
بنابراین ، داروهای گروه گلیکوزآمینوگلیکانها (بخصوص سولودوکسید) می توانند به عنوان مؤثر ، عاری از عوارض جانبی هپارین در نظر گرفته شوند و در استفاده از درمان بیماری زا نفروپاتی دیابتی نیز ساده باشند.
تأثیر بر پروتئین های گلیکوزیله نشده غیر آنزیمی
پروتئین های ساختاری گلیکوزیله نشده غیر آنزیمی غشای زیرزمین گلومرولی تحت شرایط قند خون منجر به نقض پیکربندی آنها و از بین رفتن نفوذپذیری انتخابی نرمال در پروتئین ها می شود. یک مسیر امیدوارکننده در درمان عوارض عروقی دیابت ، جستجوی داروهایی است که می توانند واکنش گلیکوزیلاسیون غیر آنزیمی را قطع کنند. یک یافته جالب آزمایشگاهی توانایی کشف شده اسید استیل اسیدسیلیک در کاهش پروتئین های گلیکوزیله شده بود. با این حال ، انتصاب آن به عنوان مهار کننده گلیکوزیلاسیون توزیع بالینی گسترده ای پیدا نکرده است ، زیرا دوزهایی که دارو در آن اثر دارد باید بسیار بزرگ باشند ، که مملو از ایجاد عوارض جانبی است.
برای قطع واکنش گلیکوزیلاسیون غیر آنزیمی در مطالعات تجربی از اواخر دهه 80 قرن بیستم ، از داروی آمینوگوانیدین با موفقیت استفاده شده است که با گروه های کربوکسیلی از محصولات گلیکوزیلاسیون برگشت پذیر واکنش نشان می دهد و این روند را متوقف می کند. اخیراً ، یک مهار کننده خاص تر در شکل گیری محصولات نهایی پیریدوکسامین گلیکوزلاسیون سنتز شده است.
اطلاعات عمومی
نفروپاتی دیابتی نوعی بیماری است که با آسیب پاتولوژیک رگ های کلیوی مشخص می شود و در پس زمینه دیابت قندی بروز می کند. تشخیص بیماری به موقع مهم است ، زیرا خطر ابتلا به نارسایی کلیوی بسیار زیاد است. این نوع عارضه یکی از شایع ترین دلایل مرگ است. همه انواع دیابت با نفروپاتی همراه نیستند بلکه فقط نوع اول و دوم هستند. چنین آسیب کلیوی در 15 از 100 دیابتی رخ می دهد. مردان بیشتر مستعد ابتلا به آسیب شناسی هستند. در بیمار مبتلا به دیابت ، با گذشت زمان ، بافت کلیه زخم می خورد ، که منجر به نقض عملکرد آنها می شود.
فقط تشخیص به موقع ، زودهنگام و روشهای درمانی کافی به بهبود کلیه های مبتلا به دیابت کمک می کند. طبقه بندی نفروپاتی دیابتی باعث می شود تا پیشرفت علائم در هر مرحله از بیماری ردیابی شود.این مهم است که این واقعیت را در نظر بگیریم که مراحل اولیه بیماری با علائم مشخصی همراه نیست. از آنجا که کمک به بیمار در مرحله حرارتی تقریباً غیرممکن است ، افرادی که از دیابت رنج می برند باید سلامت خود را با دقت کنترل کنند.
پاتوژنز نفروپاتی دیابتی. هنگامی که فرد دیابت را شروع می کند ، کلیه ها با شدت بیشتری شروع به کار می کنند ، به این دلیل که مقدار زیادی گلوکز از طریق آنها فیلتر می شود. این ماده دارای مایعات زیادی است که باعث افزایش بار گلومرولهای کلیوی می شود. در این زمان ، غشاء گلومرولی ، مانند بافت مجاور ، متراکم تر می شود. این فرایندها با گذشت زمان منجر به جابجایی لوله های گلومرولی می شوند که عملکرد آنها را مختل می کند. این گلومرولها توسط دیگران جایگزین می شوند. با گذشت زمان نارسایی کلیه ایجاد می شود و خود مسمومیت بدن شروع می شود (اورمی).
علل نفروپاتی
آسیب به کلیه ها در دیابت همیشه رخ نمی دهد. پزشکان با اطمینان کامل نمی توانند بگویند که علت عوارض این نوع چیست. فقط ثابت شده است که قند خون به طور مستقیم بر آسیب شناسی کلیه در دیابت تأثیر نمی گذارد. نظریه پردازان معتقدند نفروپاتی دیابتی نتیجه مشکلات زیر است:
مراحل و علائم آنها
در طی چند روز دیابت قند و بیماری مزمن کلیه ایجاد نمی شود ، 5 تا 25 سال طول می کشد. طبقه بندی بر اساس مراحل نفروپاتی دیابتی:
- مرحله اولیه. علائم کاملاً وجود ندارد. روشهای تشخیصی افزایش جریان خون در کلیه ها و کار شدید آنها را نشان می دهد. پلی اوریا در دیابت می تواند از مرحله اول ایجاد شود.
- مرحله دوم علائم نفروپاتی دیابتی هنوز ظاهر نمی شود ، اما کلیه ها تغییر می کنند. دیواره های گلومرول ضخیم می شوند ، بافت پیوندی رشد می کند و تصفیه بدتر می شود.
- مرحله پیشگیری شاید ظاهر اولین علامت در قالب فشار فزاینده افزایش یابد. در این مرحله ، تغییرات در کلیه ها برگشت پذیر است ، کار آنها حفظ می شود. این آخرین مرحله بالینی است.
- مرحله نفروتیک. بیماران دائماً از فشار خون بالا شکایت دارند ، تورم شروع می شود. مدت زمان مرحله - تا 20 سال. بیمار ممکن است از تشنگی ، حالت تهوع ، ضعف ، کمر ، درد قلب شکایت کند. فرد در حال از دست دادن وزن است ، تنگی نفس ظاهر می شود.
- مرحله ترمینال (اورمی). نارسایی کلیه در دیابت دقیقاً در این مرحله آغاز می شود. آسیب شناسی با فشار خون بالا ، ورم ، کم خونی همراه است.
آسیب عروق کلیه ها در دیابت با تورم ، کمردرد ، کاهش وزن ، اشتها ، ادرار دردناک بروز می کند.
علائم نفروپاتی دیابتی مزمن:
بازگشت به فهرست مطالب
روشهای تشخیصی دیابت
یک مشکل کلیوی مبتلا به دیابت شایع نیست ، بنابراین ، در صورت هرگونه وخامت ، کمردرد ، سردرد یا هرگونه ناراحتی ، بیمار باید فوراً با پزشک مشورت کند. متخصص ، آنامیز را جمع می کند ، بیمار را معاینه می کند ، پس از آن می تواند تشخیص اولیه را انجام دهد ، تا تأیید کند که لازم است یک تشخیص کامل انجام شود. برای تأیید تشخیص نفروپاتی دیابتی ، لازم است آزمایش های زیر را انجام دهید:
آلبومین سنجش
آلبومین به پروتئینی با قطر کوچک گفته می شود. در یک فرد سالم ، کلیه ها عملاً آن را به داخل ادرار منتقل نمی کنند ، بنابراین نقض کار آنها منجر به افزایش غلظت پروتئین در ادرار می شود.باید در نظر داشت که نه تنها مشکلات کلیوی بر افزایش آلبومین تأثیر می گذارد ، بنابراین ، بر اساس این تجزیه و تحلیل به تنهایی ، یک تشخیص انجام می شود. با آگاهی بیشتر نسبت آلبومین و کراتینین را تجزیه و تحلیل کنید. اگر در این مرحله درمان را شروع نکنید ، کلیه ها با گذشت زمان بدتر شروع به کار می کنند ، که منجر به پروتئینوری می شود (پروتئین های بزرگی در ادرار تجسم می شوند). این برای نفروپاتی دیابتی مرحله 4 مشخصه تر است.
آزمایش قند
تعیین قند خون در ادرار بیماران مبتلا به دیابت باید به طور مداوم مصرف شود. این امر باعث می شود مشاهده شود که آیا خطری برای کلیه ها یا ارگان های دیگر وجود دارد. توصیه می شود هر شش ماه یک بار شاخص را زیر نظر بگیرید. اگر سطح قند برای مدت طولانی بالا باشد ، کلیه ها نمی توانند آن را نگه دارند و وارد ادرار می شود. آستانه کلیه میزان قندی است که کلیه ها دیگر قادر به نگه داشتن ماده نیستند. آستانه کلیه بطور جداگانه برای هر پزشک تعیین می شود. با افزایش سن ، این آستانه ممکن است افزایش یابد. به منظور کنترل شاخص های گلوکز ، توصیه می شود رژیم غذایی و سایر توصیه های متخصص را رعایت کنید.
تغذیه پزشکی
هنگامی که کلیه ها از بین می روند ، فقط تغذیه پزشکی کمکی نخواهد کرد ، اما در مراحل اولیه یا برای جلوگیری از مشکلات کلیه ، از رژیم کلیوی برای دیابت بطور فعال استفاده می شود. رژیم غذایی به عادی سازی سطح گلوکز و حفظ سلامت بیمار کمک می کند. نباید در رژیم غذایی مقدار زیادی پروتئین وجود داشته باشد. غذاهای زیر توصیه می شود:
این منو توسط پزشک تهیه شده است. ویژگی های فردی هر ارگانیسم در نظر گرفته می شود. رعایت استانداردهای استفاده از نمک بسیار حائز اهمیت است ، گاهی توصیه می شود این محصول را به طور کامل رها کنید. توصیه می شود گوشت را با سویا جایگزین کنید. مهم است که بتوانیم آن را به درستی انتخاب کنیم ، زیرا سویا اغلب از نظر ژنتیکی اصلاح می شود و این فایده ای به همراه نخواهد داشت. لازم است سطح گلوکز کنترل شود ، زیرا تأثیر آن برای توسعه آسیب شناسی تعیین کننده است.
چگونه نفروپاتی دیابتی را درمان کنیم؟
درمان کلیه برای دیابت پس از تشخیص شروع می شود. ماهیت درمانی جلوگیری از پیشرفت بیشتر فرآیندهای پاتولوژیک و تأخیر در پیشرفت بیماری است. همهبیماری هایی که در پس زمینه دیابت ایجاد می شوند بدون کنترل قند خون قابل درمان نیست. مهم است که مرتباً فشار را کنترل کنید. اگر بیمار در رژیم غذایی قرار دارد ، توصیه های پزشک را گوش کنید ، ممکن است به هیچ وجه با نفروپاتی دیابتی روبرو نشود ، زیرا پیشرفت پاتولوژی حداقل 6 سال از شروع دیابت نیاز دارد. در این مرحله فقط رژیم می تواند کافی باشد.
آسیب دیابتی عروق کلیه توسط دیورتیک ها ، بتا بلاکرها ، نرم کننده کننده فشار ، آنتاگونیست های کلسیم از بین می رود.
با پیشرفت بیماری ، تا زمانی که کلیه ها از بین ن روند ، درمان با داروها اغلب کافی است. از مهارکننده های ACE استفاده می شود. این داروها فشار خون را کاهش می دهند. آنها محافظ خوبی از قلب و کلیه ها هستند. بهتر است از داروهایی با قرار گرفتن در معرض طولانی مدت استفاده شود. درمان نفروپاتی در دیابت نیز گاهی انجام می شود:
اگر این بیماری در مراحل بعدی تشخیص داده شود ، درمان نفروپاتی دیابتی از طریق همودیالیز یا دیالیز صفاقی انجام می شود. این روشها در صورت عدم حفظ عملکرد بدن انجام می شود. در هر صورت ، چنین بیمارانی نیاز به پیوند کلیه دارند ، پس از آن تقریباً همه بیماران بهبودی کامل از نارسایی کلیوی دارند.
نفروپاتی دیابتی: علائم ، مراحل و درمان
نفروپاتی دیابتی نام مشترک بسیاری از عوارض کلیوی دیابت است. این اصطلاح ضایعات دیابتی عناصر فیلتر کلیه ها (گلومرول ها و توبول ها) و همچنین عروق تغذیه کننده آنها را توصیف می کند.
نفروپاتی دیابتی خطرناک است زیرا می تواند به مرحله نهایی (پایانه) نارسایی کلیوی منجر شود. در این حالت ، بیمار نیاز به انجام دیالیز یا پیوند کلیه خواهد داشت.
دلایل ایجاد نفروپاتی دیابتی:
تقریباً همه بیماران دیابتی باید سالانه مورد آزمایش قرار بگیرند تا عملکرد کلیه را کنترل کنند. اگر نفروپاتی دیابتی ایجاد شود ، تشخیص آن در مراحل اولیه بسیار مهم است ، در حالی که بیمار هنوز علائمی را احساس نمی کند. معالجه قبلی نفروپاتی دیابتی آغاز می شود ، شانس موفقیت بیشتر خواهد بود ، یعنی بیمار بتواند بدون دیالیز یا پیوند کلیه زندگی کند.
در سال 2000 ، وزارت بهداشت فدراسیون روسیه طبقه بندی نفروپاتی دیابتی را به صورت مرحله ای تصویب کرد. این شامل فرمول های زیر است:
بعداً ، متخصصان شروع به استفاده از طبقه بندی دقیق تر خارجی از عوارض کلیوی دیابت کردند. در آن ، نه 3 ، بلکه 5 مرحله نفروپاتی دیابتی مشخص می شود. برای اطلاعات بیشتر مراحل بیماری مزمن کلیه را مشاهده کنید. چه مرحله نفروپاتی دیابتی در یک بیمار خاص به میزان فیلتراسیون گلومرولی وی بستگی دارد (نحوه تفسیر آن با جزئیات توضیح داده شده است). این مهمترین شاخصی است که نشان می دهد عملکرد کلیه به خوبی چگونه حفظ می شود.
در مرحله تشخیص نفروپاتی دیابتی ، این مهم است که پزشک تشخیص دهد که آیا کلیه به دیابت مبتلا شده است یا دلایل دیگر. تشخیص افتراقی نفروپاتی دیابتی با سایر بیماریهای کلیوی باید انجام شود:
علائم پیلونفریت مزمن:
ویژگی های سل کلیه:
رژیم غذایی برای عوارض کلیوی دیابت
در بسیاری از موارد با مشکلات کلیوی دیابتی ، محدود کردن مصرف نمک به کاهش فشار خون ، کاهش تورم و کند شدن پیشرفت نفروپاتی دیابتی کمک می کند. اگر فشار خون شما طبیعی است ، پس بیش از 5-6 گرم نمک در روز میل نکنید. اگر قبلاً فشارخون دارید ، مصرف نمک خود را به 2-3 گرم در روز محدود کنید.
حالا مهمترین چیز طب رسمی رژیم غذایی متعادل را برای دیابت و حتی مصرف پروتئین پایین برای نفروپاتی دیابتی توصیه می کند. پیشنهاد می کنیم برای کاهش موثر قند خون به حالت عادی ، از رژیم غذایی کم کربوهیدرات استفاده کنید. این کار با سرعت فیلتراسیون گلومرولی بالاتر از 40-60 میلی لیتر در دقیقه / 73/1 متر مربع انجام می شود. در مقاله "رژیم غذایی برای کلیه های مبتلا به دیابت" ، این موضوع مهم به طور مفصل شرح داده شده است.
راه اصلی برای پیشگیری و درمان نفروپاتی دیابتی کاهش قند خون و سپس نگه داشتن آن در نزدیکی طبیعی برای افراد سالم است. در بالا ، شما یاد گرفتید که چگونه این کار را با رژیم کم کربوهیدرات انجام دهید.اگر سطح گلوکز خون بیمار به صورت مزمن افزایش یافته باشد یا تمام مدت از حد شدید تا هیپوگلیسمی در نوسان باشد ، از این رو تمام اقدامات دیگر کم کاربرد خواهد بود.
تأثیر بر متابولیسم گلوکز پلیول
افزایش متابولیسم گلوکز در طول مسیر پلیول تحت تأثیر آنزیم ردوکتاز آلدوز منجر به تجمع سوربیتول (یک ماده فعال در اثر اسمزی) در بافتهای غیر وابسته به انسولین می شود و همین امر در ایجاد عوارض دیررس دیابت نقش دارد. برای قطع این فرایند ، کلینیک از داروهای گروه مهارکننده های ردوکتاز آلدوز (تولستستات ، استیل) استفاده می کند. تعدادی از مطالعات کاهش آلبومینوری را در بیماران مبتلا به دیابت نوع 1 که مهارکننده آلدوز ردوکتاز دریافت کرده اند نشان داده اند. با این حال ، اثر بالینی این داروها در درمان نوروپاتی دیابتی یا رتینوپاتی و در درمان نفروپاتی دیابتی کمتر مشهود است. شاید این به این دلیل باشد که مسیر پلیول متابولیسم گلوکز نقش کمتری در پاتوژنز آسیب کلیوی دیابتی نسبت به عروق سایر بافتهای وابسته به انسولین دارد.
داروها برای درمان نفروپاتی دیابتی
برای کنترل فشار خون شریانی و همچنین فشار خون داخل کلیوی ، دیابت اغلب داروهایی تجویز می شود - مهار کننده های ACE. این داروها نه تنها فشار خون را پایین می آورند بلکه کلیه و قلب را نیز محافظت می کنند. استفاده از آنها خطر نارسایی کلیه ترمینال را کاهش می دهد. احتمالاً ، مهارکننده های ACE از فعالیت طولانی مدت بهتر از کاپتوپریل هستند. که باید 3-4 بار در روز مصرف شود.
اگر بیمار به دلیل مصرف داروی گروه مهار کننده های ACE ، سرفه خشک ایجاد کند ، آنگاه دارو با مسدود کننده گیرنده آنژیوتانسین-II جایگزین می شود. داروهای موجود در این گروه از مهارکننده های ACE گران هستند ، اما بسیار کمتر احتمالاً عوارض جانبی ایجاد می کنند. آنها تقریباً با همان کارآیی از کلیه ها و قلب محافظت می کنند.
فشار خون هدف برای دیابت 80/80 و زیر است. به طور معمول ، در بیماران مبتلا به دیابت نوع 2 ، تنها با استفاده از ترکیبی از داروها می توان به نتیجه رسید. این ماده شامل یک مهارکننده ACE و داروهای "از فشار" سایر گروه ها است: دیورتیک ها ، بتا بلاکرها ، آنتاگونیست های کلسیم. مهار کننده های ACE و مسدود کننده های گیرنده آنژیوتانسین در کنار یکدیگر توصیه نمی شوند. شما می توانید در مورد داروهای ترکیبی فشار خون بالا که برای استفاده در دیابت توصیه می شود ، اینجا مطالعه کنید. تصمیم نهایی ، که قرص برای تجویز ، فقط توسط پزشک گرفته می شود.
چگونه مشکلات کلیوی بر مراقبت از دیابت تأثیر می گذارد
اگر بیمار مبتلا به نفروپاتی دیابتی تشخیص داده شود ، روش های درمان دیابت بطور قابل توجهی متفاوت است. زیرا بسیاری از داروها باید لغو شوند یا دوز آنها کاهش یابد. اگر میزان فیلتراسیون گلومرولی به میزان قابل توجهی کاهش یابد ، باید دوز انسولین کاهش یابد ، زیرا کلیه های ضعیف آن را بسیار آهسته تر دفع می کنند.
لطفا توجه داشته باشید که داروی محبوب برای دیابت نوع 2 متفورمین (سیوفور ، گلوکوفاژ) فقط در میزان فیلتراسیون گلومرولی بالاتر از 60 میلی لیتر در دقیقه / 73/1 متر مربع قابل استفاده است. اگر عملکرد کلیه بیمار ضعیف شود ، در نتیجه خطر اسیدوز لاکتیک ، یک عارضه بسیار خطرناک ، افزایش می یابد. در چنین شرایطی متفورمین لغو می شود.
اگر آنالیزهای بیمار نشان داد کم خونی است ، پس باید درمان شود و این باعث پیشرفت نفروپاتی دیابتی می شود. به بیمار داروهای تجویز می شود که باعث تحریک گلبول های قرمز ، یعنی تولید گلبول های قرمز در مغز استخوان می شود. این نه تنها خطر نارسایی کلیه را کاهش می دهد ، بلکه به طور کلی باعث بهبود کیفیت زندگی می شود. اگر دیابتی هنوز دیالیز نشده باشد ، ممکن است مکمل های آهن نیز تجویز شود.
اگر درمان پیشگیری از نفروپاتی دیابتی کمکی نکند ، نارسایی کلیه ایجاد می شود. در این شرایط ، بیمار مجبور به انجام دیالیز شده و در صورت امکان ، پیوند کلیه را انجام دهد.در مورد پیوند کلیه ، مقاله جداگانه ای داریم. و همودیالیز و دیالیز صفاقی ما به طور خلاصه در زیر بحث خواهیم کرد.
علائم و نشانه های اولیه

ویژگی بارز نفروپاتی دیابتی رشد تدریجی علائم منفی ، پیشرفت آهسته پاتولوژی است. در اکثر موارد ، آسیب کلیوی بیماران 15-20 ساله مبتلا به دیابت را تحت تأثیر قرار می دهد. عوامل تحریک کننده: نوسانات در شاخص های گلوکز ، بیش از حد مکرر هنجارها از نظر سطح ، نامفهوم بودن بیمار ، کنترل ناکافی شاخص های قند.
مرحله نفروپاتی دیابتی:
- بدون علامت عدم وجود یک تصویر بالینی برجسته. تحلیل ها حاکی از افزایش فیلتراسیون گلومرولی است ، شاخص های میکروآلبومین در ادرار به 30 میلی گرم در روز نمی رسد. در بعضی از بیماران ، سونوگرافی هیپرتروفی به شکل لوبیا ، افزایش سرعت گردش خون در کلیه ها را نشان می دهد ،
- مرحله دوم ، آغاز تغییرات ساختاری است. وضعیت گلومرول کلیوی مختل شده است ، افزایش فیلتراسیون مایع و تجمع ادرار حفظ می شود ، تجزیه و تحلیل ها نشان می دهد مقدار کمی از پروتئین ،
- مرحله سوم prenephrotic است. غلظت میکروآلبومین بالا می رود (از 30 تا 300 میلی گرم در روز) ، پروتئینوری به ندرت ایجاد می شود ، جهش در فشار خون ظاهر می شود. غالباً ، فیلتراسیون گلومرولی و سرعت جریان خون طبیعی است یا انحرافات ناچیز است ،
- مرحله چهارم پروتئینوریای مداوم ، آزمایشات نشان دهنده حضور مداوم پروتئین در ادرار است. بطور دوره ای ، سیلندرهای هیالین و ترکیب خون در ادرار ظاهر می شوند. فشار خون شریانی مداوم ، تورم بافت ها ، اختلال در شمارش خون. متن آنالیز بیانگر افزایش کلسترول ، ESR ، بتا و آلفا گلوبولین ها است. سطح اوره و کراتینین کمی متفاوت است ،
- پنجم ، دشوارترین مرحله. با وجود اورمیای مداوم ، پیشرفت نفروکلکلروز ، غلظت و توانایی فیلتراسیون اندامهای لوبیا به شدت کاهش می یابد ، و آزوترمی ایجاد می شود. پروتئین خون پایین تر از حد طبیعی است ، تورم افزایش می یابد. نتایج خاص آزمایش: وجود پروتئین ، سیلندر ، خون در ادرار ، قند در ادرار مشخص نمی شود. در افراد دیابتی ، فشار خون به میزان قابل توجهی بالا می رود: تا 170-190 یا بیشتر (بالای) توسط 100-120 میلی متر RT. هنر (پایین) یک ویژگی خاص از مرحله نفروسکلروتیک کاهش افت انسولین ادرار ، کاهش نیاز به تولید هورمون اگزوژن و غلظت گلوکز و خطر آن است. در مرحله پنجم نفروپاتی دیابتی ، یک عارضه خطرناک ایجاد می شود - نارسایی کلیه (یک نوع مزمن).
توجه داشته باشید! دانشمندان بر این باورند که نفروپاتی دیابتی هنگامی ایجاد می شود که عواملی از سه دسته در تعامل باشند. شکستن دایره شرور با کنترل کافی از مقادیر قند دشوار است: اثر منفی کلیه مکانیسم ها آشکار می شود ، که منجر به نارسایی مزمن کلیه ، نقض جدی وضعیت عمومی می شود.
قوانین عمومی و برچسب زدن مؤثر
شناسایی هر مقدار پروتئین در ادرار دلیلی برای معاینه عمیق و شروع درمان است. تثبیت عملکرد کلیه تا زمانی که مناطق بحرانی فیبروز ایجاد شود ، مهم است.
اهداف اصلی درمان:
- محافظت از فیلترهای طبیعی از اثرات عوامل منفی در پس زمینه ،
- فشار خون را کاهش داده ، فشار بار روی عروق کلیه را کاهش می دهد ،
- عملکرد اندام های لوبیا را بازیابی کنید.
هنگام تشخیص میکروآلبومینوری (پروتئین در ادرار) ، درمان پیچیده باعث برگشت پذیری فرآیندهای پاتولوژیک می شود ، شاخص ها را به مقادیر بهینه باز می گرداند. انجام مناسب درمان ، تجمع ، تصفیه ، عملکرد دفع کننده فیلترهای طبیعی را بازیابی می کند.

برای تثبیت فشار ، یک فرد دیابتی مجموعه ای از داروها را مصرف می کند:
- ترکیبی از مهار کننده های ACE با مسدود کننده های گیرنده آنژیوتانسین ،
- دیورتیک ها برای از بین بردن آب و سدیم اضافی ، کاهش تورم ،
- مسدود کننده های بتا.داروها فشار خون و حجم خون را با هر انقباض عضله قلب کاهش می دهند ، ضربان قلب را کاهش می دهند ،
- مسدود کننده های توبول کلسیم. هدف اصلی داروها تسهیل جریان خون از طریق رگ های کلیوی است ،
- مطابق پزشک معالج ، باید رقیق کننده خون مصرف کنید: Cardiomagnyl ، Aspirin Cardio. رعایت دوز روزانه ، مدت دوره ، قوانین درمان ، برای جلوگیری از خطر خونریزی معده بسیار مهم است.
- شاخص های قند را کنترل کنید ، داروهایی مصرف کنید که شاخص های گلوکز را عادی سازند ، از یک بهینه استفاده کنید جلوگیری از هایپرگلیسمی ، که نفروپاتی دیابتی علیه آن ایجاد می شود ، مهم است ،
- ترک سیگار ، نوشیدن الکل ،
- رژیم غذایی کم کربوهیدرات را دنبال کنید ، از مصرف مکرر غذاهای پروتئینی خودداری کنید ،
- برای جلوگیری از چاقی ، عادی سازی وضعیت رگ های خونی ، تمریناتی انجام دهید ،
- کمتر عصبی
- با توافق با متخصص قلب ، داروهای نفروتوکسیک را با اسامی ملایم تر جایگزین کنید ،
- برای جلوگیری از کلسترول بالا و تری گلیسیریدها: از چربی های حیوانی کمتری استفاده کنید ، برای تثبیت فاکتور لیپیدها قرص مصرف کنید: فینفیبات ، لیپودمین ، آتورواستاتین ، سیمواستاتین ،
- مطمئن باشید که سطح گلوکز را در طول روز اندازه می گیرید: در مراحل بعدی نفروپاتی دیابتی ، هیپوگلیسمی اغلب ایجاد می شود.
در مورد دلایل و گزینه های درمانی این نئوپلاسم مطلع شوید.
قوانین و ویژگی های استفاده از قرص های متفورمین برای دیابت نوع اول و دوم در صفحه شرح داده شده است.
- اقدامات پیشگیرانه با استفاده از روشهای درمانی فعال در پس زمینه توسعه مرحله سوم نفروپاتی دیابتی جایگزین می شوند. تثبیت کلسترول بسیار مهم است ، تولید پروتئین و نمک حیوانی را به طرز چشمگیری کاهش می دهد. برای عادی سازی کار قلب و عروق خونی ، به درمان فشار خون شریانی ، مهار کننده های ACE ، داروهای تقویت کننده فشار خون نیاز است ،
- اگر بیمار در مرحله 4 DN مورد معاینه قرار گرفت ، مهم است که از رژیم های غذایی بدون نمک و پروتئین کم استفاده کنید ، از مهار کننده های ACE استفاده کنید ، حتماً با استفاده از داروهای ذکر شده سطح تری گلیسیرید و کلسترول "بد" را کاهش دهید.
- در مرحله شدید ، پنجم DN ، پزشکان اقدامات درمانی را با سایر انواع درمانی تکمیل می کنند. بیمار به منظور بهینه سازی عملکرد ویتامین D3 را برای جلوگیری از پوکی استخوان ، اریتروپویتین دریافت می کند. ایجاد نارسایی مزمن کلیه دلیلی برای تجویز تصفیه خون صفاقی ، همودیالیز یا پیوند کلیه است.
نفروپاتی دیابتی - دستور العمل های طب سنتی
● برای بهبود عملکرد کلیه ، مجموعه ای را تهیه کنید که شامل گل هایی در قسمت های برابر با وزن و ، اسبی مزارع است. همه آنرا خرد کنید و خوب مخلوط کنید:
- یک قاشق غذاخوری مخلوط را 200 میلی لیتر آب جوش بریزید ، بگذارید به مدت یک ساعت آن را تزریق کند و ⅓ فنجان را سه تا چهار بار در روز به مدت سه هفته بنوشید ، پس از یک استراحت کوتاه ، دوره درمان را تکرار کنید.
● می توانید از گزینه دیگری برای جمع آوری دارو استفاده کنید: 300 میلی لیتر آب 2 قاشق غذاخوری بریزید ، به جوش بیاورید ، از اجاق گاز جدا کنید ، داخل یک قمقمه بریزید و نیم ساعت بگذارید.
به مدت دو هفته 3-4 بار در روز ، 50 میلی لیتر به صورت گرم بنوشید.
● این مجموعه نه تنها کلیه ها بلکه کبد را بهبود می بخشد بلکه باعث کاهش قند خون می شود:
- 50 گرم برگ لوبیا خشک را با یک لیتر آب جوش بریزید ، بگذارید به مدت سه ساعت دم بکشد و به مدت 2-4 هفته ، نصف لیوان 6 یا 7 بار در روز بنوشید.
option گزینه دیگری وجود دارد:
- یک قاشق غذاخوری چمن را 200 میلی لیتر آب جوش بریزید ، به مدت یک ساعت اصرار کنید ، حداقل دو هفته قبل از وعده های غذایی سه بار در روز ، یک فنجان را فیلتر کرده و یک بار مصرف کنید.
بگذارید برای این کار تلاش کنیم تا از گذشته زندگی شاد داشته باشیم. سالم باشید ، خدا شما را بیامرزد!
در این مقاله از مطالب پزشک متخصص غدد از بالاترین رده O. V. ماشکووا استفاده شده است.
نفروپاتی دیابتی فرآیندی از تغییرات پاتولوژیک در رگ های کلیوی است که در اثر دیابت ایجاد می شود.این بیماری منجر به ایجاد نارسایی مزمن کلیه می شود ، خطر مرگ زیادی وجود دارد. این تشخیص نه تنها با معاینه فیزیکی بیمار انجام می شود ، بلکه روش های معاینه آزمایشگاهی و ابزار نیز مورد نیاز است.
در بیشتر موارد ، درمان نفروپاتی دیابتی از طریق دارو درمانی و رژیم غذایی انجام می شود. در موارد پیچیده تر ، بیماران همودیالیز تجویز می کنند ؛ پیوند کلیه نیز ممکن است لازم باشد.
طبق طبقه بندی بین المللی بیماریهای تجدید نظر دهم ، نفروپاتی دیابتی دو معنی دارد. بنابراین ، کد ICD-10 E10-14.2 خواهد بود (دیابت با آسیب کلیه) و N08.3 (ضایعات گلومرولی در دیابت قند).
خاطرنشان می شود که ایجاد چنین عارضه ای اغلب در نوع وابسته به انسولین تشخیص داده می شود. در 40-50 of موارد ، نفروپاتی دیابتی کشنده است.
نفروپاتی دیابتی در اثر پاتولوژیک عروق کلیوی ایجاد می شود. لازم به ذکر است که در پزشکی نظریه های مختلفی در رابطه با مکانیسم توسعه چنین فرآیند پاتولوژیکی وجود دارد ، یعنی:
- نظریه متابولیک - براساس آن ، فاکتور مهم اتیولوژیک ،
- نظریه همودینامیک - در این حالت ، فهمیده می شود که عامل تحریک کننده است
- نظریه ژنتیک - در این مورد ، پزشکان معتقدند که ایجاد چنین عارضه ای از بیماری دیابت ناشی از یک پیشگیری ژنتیکی است.
علاوه بر این ، گروهی از عوامل باید از هم متمایز شوند که نباید به عنوان یک مستعد مستقیم در نظر گرفته شوند ، اما خطر ابتلا به چنین عارضه ای را در کودک یا بزرگسال مبتلا به دیابت به طور قابل توجهی افزایش می دهد:
- فشار خون شریانی
- هایپرگلیسمی کنترل نشده ،
- اضافه وزن
- عفونت ادراری
- مصرف داروهای نفروتوکسیک ،
- سیگار کشیدن و الکلیسم ،
- عدم رعایت رژیم ، که برای دیابت اجباری است.
طبقه بندی
در ایجاد نفروپاتی دیابتی ، 5 درجه مشخص می شود:
- درجه اول - عملکرد بیش از حد کلیه ها. در مراحل اولیه رگهای اندامها تا اندازه ای افزایش می یابند ، با این حال هیچ پروتئین در ادرار وجود ندارد ، علائم بالینی بیرونی از پیشرفت یک فرآیند پاتولوژیک وجود ندارد ،
- درجه دوم - تغییرات ساختاری اولیه در کلیه ها. به طور متوسط ، این مرحله از توسعه بیماری دو سال پس از شروع دیابت شروع می شود. دیواره رگ های کلیه ضخیم است ، اما هیچ علامتی وجود ندارد ،
- درجه سوم - نفروپاتی دیابتی اولیه. مقدار زیادی پروتئین در ادرار تشخیص داده می شود ، اما علائم بیرونی از بروز این بیماری وجود ندارد ،
- درجه چهارم - نفروپاتی دیابتی شدید. به عنوان یک قاعده ، این مرحله از توسعه بیماری پس از 10-15 سال شروع می شود. یک تصویر بالینی برجسته وجود دارد ، مقدار زیادی پروتئین در ادرار دفع می شود ،
- درجه پنجم - مرحله ترمینال. در این حالت ، فرد فقط با همودیالیز یا پیوند عضو مبتلا قابل نجات است.
لازم به ذکر است که 3 درجه اول ابتلا به این بیماری از نظر بالینی انجام می شود ، آنها فقط با روش های تشخیصی قابل تشخیص هستند ، زیرا تظاهرات خارجی ندارند. به همین دلیل است که بیماران دیابتی باید به طور مرتب تحت معاینه های پیشگیرانه پزشکان قرار گیرند.
تأثیر فعالیت سلولهای اندوتلیال
در مطالعات تجربی و بالینی ، نقش اندوتلین 1 به عنوان واسطه پیشرفت نفروپاتی دیابتی به وضوح مشخص شد. بنابراین توجه بسیاری از شرکتهای داروسازی به سنتز داروهایی روی آورده است که می تواند مانع از افزایش تولید این فاکتور شود. در حال حاضر ، آزمایش های تجربی از داروهایی که گیرنده های اندوتلین -1 را مسدود می کنند.نتایج اول حاکی از اثربخشی پایین تر این داروها در مقایسه با مهار کننده های ACE است.
ارزیابی اثربخشی درمان
معیارهای اثربخشی پیشگیری و درمان نفروپاتی دیابتی شامل معیارهای کلی برای درمان مؤثر دیابت و همچنین جلوگیری از مراحل بالینی بیان نفروپاتی دیابتی و کاهش سرعت کمتری در عملکرد فیلتراسیون کلیوی و پیشرفت نارسایی مزمن کلیه است.
از بین تمام عوارضی که دیابت فرد را تهدید می کند ، نفروپاتی دیابتی جایگاه اصلی را به خود اختصاص می دهد. اولین تغییرات در کلیه ها در سال های اول پس از دیابت ظاهر می شود ، و مرحله آخر نارسایی مزمن کلیه (CRF) است. اما رعایت دقیق اقدامات پیشگیرانه ، تشخیص به موقع و درمان کافی به تاخیر انداختن پیشرفت این بیماری کمک می کند.
همودیالیز و دیالیز صفاقی
در طی روش همودیالیز ، یک سوند به داخل شریان بیمار وارد می شود. به دستگاه فیلتر خارجی وصل شده است که خون را به جای کلیه ها تصفیه می کند. پس از تمیز کردن ، خون به جریان خون بیمار ارسال می شود. همودیالیز فقط در یک بیمارستان قابل انجام است. این می تواند باعث افت فشار خون یا عفونت شود.
دیالیز صفاقی زمانی است که لوله در شریان قرار نمی گیرد بلکه داخل حفره شکمی قرار می گیرد. سپس مقدار زیادی مایع با استفاده از روش قطره وارد آن می شود. این یک مایع خاص است که باعث زباله می شود. آنها به محض تخلیه مایع از حفره خارج می شوند. دیالیز صفاقی باید هر روز انجام شود. در مناطقی که لوله وارد حفره شکم می شود خطر عفونت را به همراه دارد.
در دیابت قندی ، احتباس مایعات ، اختلالات در تعادل نیتروژن و الکترولیت با سرعت بیشتر فیلتراسیون گلومرولی ایجاد می شود. این بدان معنی است که بیماران دیابتی باید زودتر از بیماران با سایر آسیب های کلیوی به دیالیز منتقل شوند. انتخاب روش دیالیز بستگی به ترجیحات پزشک دارد ، اما برای بیماران تفاوت زیادی وجود ندارد.
چه موقع برای جایگزینی کلیه (دیالیز یا پیوند کلیه) در بیماران مبتلا به دیابت شروع شود:
شاخص های هدف برای آزمایش خون در بیماران مبتلا به دیابت که تحت درمان با دیالیز قرار دارند:
اگر کم خونی کلیه در بیماران دیابتی از طریق دیالیز ایجاد شود ، محرک های اریتروپوئیزیس تجویز می شوند (اپوئینت-آلفا ، اپوتین بتا ، متیوکسیپولیتیلن گلیکول اپوئینت-بتا ، اپوئین-امگا ، داربپتوئین-آلفا) ، و همچنین قرص های آهن یا تزریق. آنها سعی می کنند فشار خون زیر 140/90 میلی متر جیوه را حفظ کنند. هنر مهارکننده های ACE و مسدود کننده های گیرنده آنژیوتانسین-II داروهای انتخابی برای درمان فشار خون هستند. مقاله "فشار خون بالا در دیابت نوع 1 و نوع 2" را با جزئیات بیشتر بخوانید.
همودیالیز یا دیالیز صفاقی فقط باید به عنوان یک گام موقت در آماده سازی برای پیوند کلیه در نظر گرفته شود. بعد از پیوند کلیه برای دوره عملکرد پیوند ، بیمار کاملاً از نارسایی کلیه درمان می شود. نفروپاتی دیابتی تثبیت می شود ، بقای بیمار در حال افزایش است.
پزشکان هنگام برنامه ریزی برای پیوند کلیه برای دیابت ، سعی می کنند ارزیابی کنند که احتمال دارد بیمار در حین عمل یا بعد از عمل دچار سانحه قلبی عروقی (حمله قلبی یا سکته مغزی) شود. برای این کار ، بیمار معاینه های مختلفی را انجام می دهد ، از جمله نوار قلب با بار.
غالباً نتایج این معاینات نشان می دهد رگ هایی که قلب و یا مغز را تغذیه می کنند بیش از حد تحت تأثیر آترواسکلروز قرار دارند. برای جزئیات بیشتر به مقاله "تنگی شریان کلیوی" مراجعه کنید. در این حالت ، قبل از پیوند کلیه ، توصیه می شود که جراحی باز بودن این عروق را بازگرداند.
آیا می توانم برای همیشه از دیابت خلاص شوم؟
آمار عوارض هر ساله ترسناک تر می شود! انجمن دیابت روسیه ادعا می کند که از هر ده نفر در کشور ما یک نفر مبتلا به دیابت است. اما حقیقت بیرحمانه این است که خود بیماری ترسناک نیست بلکه عوارض آن و شیوه زندگی آن است که منجر به آن می شود. نحوه غلبه بر این بیماری در مصاحبه ای گفته شده است. بیشتر بدانید "
علل بیماری
اختلال در عملکرد کلیه یکی از اولین پیامدهای دیابت است. بعلاوه ، این کلیه ها است که کار اصلی برای تمیز کردن خون از ناخالصی های اضافی و سموم دارند.
هنگامی که سطح گلوکز خون به شدت در دیابتی پرش می کند ، بر روی اندام های داخلی به عنوان یک سم خطرناک عمل می کند. کلیه ها مقابله با کار فیلتراسیون خود را به طور فزاینده ای دشوار می کنند. در نتیجه جریان خون ضعیف می شود ، یون های سدیم در آن جمع می شوند که باعث تنگ شدن شکاف رگ های کلیوی می شود. فشار در آنها افزایش می یابد (فشار خون بالا) ، کلیه ها شروع به تجزیه می کنند ، که باعث افزایش حتی بیشتر فشار می شود.
اما ، با وجود چنین دایره شرور ، در کلیه بیماران مبتلا به دیابت آسیب کلیوی ایجاد نمی شود.
بنابراین ، پزشکان 3 تئوری اساسی را که علل بروز بیماری های کلیوی است ، تفکیک می کنند.
- ژنتیکی یکی از اولین دلایلی که فرد به دیابت مبتلا می شود ، امروزه مستعد ارثی نامیده می شود. همان مکانیسم به نفروپاتی نسبت داده می شود. به محض اینکه فرد مبتلا به دیابت شد ، مکانیسم های ژنتیکی اسرارآمیز توسعه آسیب عروقی در کلیه ها را تسریع می کنند.
- همودینامیک. در دیابت همیشه نقص گردش خون کلیوی (همان فشار خون بالا) مشاهده می شود. در نتیجه ، مقدار زیادی پروتئین آلبومین در ادرار یافت می شود ، عروق تحت چنین فشار از بین می روند و مکان های آسیب دیده توسط بافت اسکار (اسکلروز) کشیده می شوند.
- تبادل این نظریه نقش مخرب اصلی گلوکز افزایش یافته در خون را تعیین می کند. تمام عروق بدن (از جمله کلیه ها) تحت تأثیر سموم "شیرین" قرار دارند. جریان خون عروقی مختل شده ، فرایندهای متابولیک طبیعی تغییر می کند ، چربی ها در رگ ها قرار می گیرند ، که منجر به نفروپاتی می شود.
نفروپاتی دیابتی و دیابت
درمان نفروپاتی دیابتی را نمی توان از درمان علت - خود دیابت جدا کرد. این دو فرآیند باید به صورت موازی انجام شوند و مطابق با نتایج آنالیزهای بیمار-دیابتی و مرحله بیماری تنظیم شوند.
وظایف اصلی در هر دو بیماری دیابت و کلیه یکسان است - نظارت شبانه روزی گلوکز و فشار خون. عوامل اصلی غیر داروسازی در تمام مراحل دیابت یکسان هستند. این کنترل سطح وزن ، تغذیه درمانی ، کاهش استرس ، رد عادات بد ، فعالیت بدنی منظم است.
وضعیت مصرف داروها پیچیده تر است. در مراحل اولیه دیابت و نفروپاتی ، گروه اصلی داروها برای تصحیح فشار هستند. در اینجا شما باید دارویی را انتخاب کنید که برای کلیه های بیمار ایمن باشد ، که برای سایر عوارض دیابت برطرف شده است ، و دارای خواص محافظت کننده و محافظت کننده قلب و عروق است. اینها بیشتر مهارکننده های ACE هستند.
در صورت ابتلا به دیابت وابسته به انسولین ، در صورت بروز عوارض جانبی از گروه اول داروها ، مهارکننده های ACE مجاز به جایگزین آنتاگونیست های گیرنده آنژیوتانسین II هستند.
هنگامی که آزمایشات از قبل پروتئینوری نشان می دهند ، کاهش عملکرد کلیه و فشار خون بالا باید در درمان دیابت در نظر گرفته شود.محدودیت های خاصی برای افراد دیابتی با آسیب شناسی نوع 2 اعمال می شود: برای آنها ، لیست داروهای مجاز هیپوگلیسمی خوراکی (PSSS) که باید گرفته شود دائماً کاهش می یابد. ایمن ترین داروها گلیکویدون ، گلیکلازید ، رپاگلینید هستند. اگر GFR در طول نفروپاتی به 30 میلی لیتر در دقیقه یا کمتر کاهش یابد ، انتقال بیماران به تجویز انسولین ضروری است.
نفروپاتی دیابتی: چیست؟
نفروپاتی دیابتی (DN) آسیب شناسی عملکرد کلیه است که به عنوان یک عارضه دیررس دیابت ایجاد شده است.در نتیجه DN ، توانایی فیلتر شدن کلیه کاهش می یابد ، که منجر به سندرم نفروتیک و بعداً به نارسایی کلیوی می شود.
نفروپاتی کلیوی و دیابتی سالم
علاوه بر این ، مردان و افراد دیابتی وابسته به انسولین نسبت به مبتلایان به دیابت غیر انسولین وابسته هستند. اوج پیشرفت این بیماری انتقال آن به مرحله نارسایی مزمن کلیوی (CRF) است که معمولاً در 15-20 سال دیابت رخ می دهد.
با استناد به علت اصلی ایجاد نفروپاتی دیابتی ، غالباً قند خون مزمن ذکر شده است. همراه با فشار خون شریانی. در حقیقت ، این بیماری همیشه نتیجه دیابت نیست.
3. نفروپاتی دیابتی
مرحله نهفته آخر نفروپاتی دیابتی را نشان می دهد. عملا علائم خاصی وجود ندارد. دوره این مرحله با SCFE طبیعی یا کمی بالا رفته و افزایش گردش خون کلیوی رخ می دهد. علاوه بر این:
چهارمین یا مرحله میکروآلبومینوری (30-300 میلی گرم در روز) 5 سال پس از شروع دیابت مشاهده می شود.
در صورت مداخله پزشکی به موقع و اصلاح قند خون ، سه مرحله اول نفروپاتی دیابتی قابل درمان است. بعداً ساختار کلیه ها خود را برای ترمیم کامل وام نمی دهند و هدف از درمان ، جلوگیری از این بیماری خواهد بود. با عدم وجود علائم ، اوضاع تشدید می شود. اغلب لازم است که به روشهای آزمایشگاهی تمرکز باریک (بیوپسی کلیه) متوسل شوید.