دیابت نوع 2
دیابت قندی یک بیماری غدد درون ریز از نوع مزمن است که در پس زمینه نارسایی مطلق یا نسبی هورمون انسولین بروز می کند. این هورمون توسط لوزالمعده ، یعنی جزایر لانگرهانس تولید می شود.
آسیب شناسی در ایجاد اختلالات شدید متابولیک نقش دارد (اختلال در عملکرد چربی ، پروتئین ، سنتز کربوهیدرات ها وجود دارد). انسولین هورمونی است که باعث تجزیه و جذب سریع گلوکز می شود ، اما هنگامی که کمبود یا ناکافی باشد ، این روند مختل می شود ، که منجر به افزایش قند خون در جریان خون می شود.
خطرناکترین عارضه می تواند به دیابت منجر شود ، توصیه های بالینی به بیمار باید در طول زندگی در حالت دقیق رعایت شود. در مطبوعات ما در مورد آنها صحبت خواهیم کرد.
 دیابت قندی یک بیماری گسترده است.
دیابت قندی یک بیماری گسترده است.
اشکال دیابت
آسیب شناسی غدد درون ریز به دو دسته تقسیم می شود:
- دیابت نوع اول
- دیابت نوع دوم.
جدول شماره 1 انواع دیابت:
| نوع دیابت | اعتیاد به انسولین درمانی | توضیحات | گروه خطر |
| دیابت نوع اول | وابسته به انسولین است | مرگ کامل سلولهای β از جزایر لانگرهانس. کمبود انسولین مطلق. | لایه های جوان بشریت زیر 30 سال. |
| دیابت نوع دوم | مستقل از انسولین نیست | کمبود نسبی انسولین. ممکن است تولید هورمون طبیعی نیز ذکر شود ، اما حساسیت بافتها به اثرات آن کاهش می یابد. | افراد بالای 30 سال ، در موارد مکرر ، اضافه وزن دارند. |
مهم است علیرغم اینکه دیابت نوع II فقط پس از 30 سال در افراد تشخیص داده می شود ، پزشکان تظاهرات اولیه این بیماری را در بیماران دارای اضافه وزن یاد می کنند ، یعنی با چاقی بسیار زیاد ، این نوع بیماری می تواند در سنین نسبتاً جوانی بروز کند.
در پزشکی ، هنوز هم چنین نوع آسیب شناسی به عنوان دیابت حاملگی وجود دارد ، توصیه های درمانی با توصیه های دیابت واقعی مطابقت دارد.
اول از همه ، این موارد:
- تغذیه مناسب
- سبک زندگی سالم
- پیاده روی منظم در هوای تازه ،
- کنترل مداوم غلظت گلوکز در خون.
این بیماری در زنان در دوره حاملگی تشخیص داده می شود. میزان قند در زنان باردار در دوره های مختلف قبل از تولد می تواند افزایش یابد ، و احتمال ابتلا به دیابت نوع دوم واقعی پس از زایمان احتمال زیاد است.
 ورزش منظم به کاهش خطر ابتلا به دیابت واقعی کمک می کند.
ورزش منظم به کاهش خطر ابتلا به دیابت واقعی کمک می کند.
توجه دیابت قندی در طبیعت خود ایمنی پنهان است. تظاهرات واضح این بیماری یا رشد بسیار آهسته پاتولوژی در نسبت مساوی ذکر شده است.
تصویر بالینی
هنگامی که اولین علائم هشدار دهنده دیابت قند ظاهر می شود ، بیمار برای تشخیص دقیق آسیب شناسی به پزشک مراجعه می کند و در آنجا تحت معاینه قرار می گیرد.
علائم زیر نشانگر زنگ خطر است:
- تکرر ادرار ،
- عطش غیرقابل تحمل
- خشکی دهان ، گلو درد ،
- افزایش یا از دست دادن کنترل نشده وزن
- تمایل بیش از حد به غذا یا عدم حضور کامل آن ،
- ضربان قلب
- کاهش بینایی
- احساس خارش در ناحیه صمیمی
توجه دیابت قندی یک بیماری پاتولوژیک است که نیاز به نظارت مداوم بر سلامت شما دارد. برای حفظ عملکرد طبیعی بدن ، سازمان بهداشت جهانی توصیه هایی را برای دیابت قندی ارائه داده است که به شما امکان می دهد بهزیستی بیمار را کنترل کرده و علائم همراهی آسیب شناسی را به حداقل برسانید.
الگوریتم تشخیصی
همانطور که همه ما می دانیم ، آزمایش خون مناسب به شما امکان می دهد تا از وجود دیابت اطلاعاتی کسب کنید.
هنگام تأیید علائم گلیسمی ، الگوریتم تشخیصی به شرح زیر است:
- حداقل 4 بار در روز آزمایش خون برای قند انجام دهید ،
- آزمایش خون برای تعیین هموگلوبین گلیکوزی شده باید حداقل 1 بار در هر چهارم انجام شود (به شما امکان می دهد میانگین قند خون را طی یک دوره طولانی - حداکثر 3 ماه تعیین کنید) ،
- مقدار قند در ادرار را حداقل 1 بار در سال تعیین کنید ،
- حداقل 12 بار در 12 ماه برای بیوشیمی خون اهدا کنید.
 معیار اصلی برای تشخیص دیابت آزمایش خون برای قند است.
معیار اصلی برای تشخیص دیابت آزمایش خون برای قند است.مطالعات سازمان بهداشت جهانی ثابت می کند که دیابت یک مشکل جهانی است و حل آن مسئولیت نه تنها خود بیمار بلکه کل کشور است. به همین دلیل WHO توصیه هایی را برای بیماران مبتلا به دیابت ، نوع 1 و نوع 2 ارائه داده است.
آنها حاوی یک الگوریتم تشخیصی معمولی ، نکاتی برای تنظیم غلظت گلوکز در جریان خون و راههای ارائه کمکهای اولیه برای دیابت هستند.
جالب در سال 2017 ، تیم پزشکی WHO ویرایش هشتم "توصیه های ارائه مراقبت های پزشکی تخصصی برای بیماران دیابتی" را تهیه و صادر کرد.
علاوه بر مطالعه و پیروی از توصیه های پزشکی تهیه شده توسط WHO ، بیماران موظفند به توصیه های بالینی متخصص غدد درون ریز گوش دهند و پیروی کنند. درمان این بیماری شامل نظارت منظم بر سلامتی بیمار است ، زیرا اغلب تظاهرات بالینی آسیب شناسی علائم بیماریهای همزمان است که به درمان دارویی اضافی نیاز دارند.
به عنوان یک تشخیص اضافی ، تجویز می شود:
- سونوگرافی شکم
- الکتروکاردیوگرام
- نظارت بر فشار خون
- تشخیص بینایی
- به متخصص زنان و زایمان مراجعه کنید.
جلسات آموزشی دیابتی ها
کلیه بیماران مبتلا به دیابت ملزم به انجام جلسات آموزشی هستند که توسط مراکز تخصصی برگزار می شود.
کلاس ها به دو چرخه تقسیم می شوند:
جدول شماره 2 اهداف دوره های آموزشی دیابتی ها:
| دوره کلاس | هدف |
| مقدماتی | اولین آشنایی فرد با تشخیص او. متخصصان در مورد تغییراتی که دیابتی ها در زندگی آینده خود انتظار دارند صحبت می کنند: تغذیه ، روال روزانه ، بررسی میزان قند ، مصرف دارو. |
| تکرار کرد | تکرار قوانین دوره اول و اضافه کردن موارد جدید با در نظر گرفتن تغییرات در بدن. |
در بین بیماران دیابتی ، دسته های زیر از هم تفکیک می شوند:
- افراد مبتلا به دیابت نوع I ،
- افراد مبتلا به دیابت نوع II ،
- فرزندان خردسال
- باردار
اگر گروه های دانش آموزان به درستی توزیع شوند و همه جوانب مربوط به سلامتی آنها در نظر گرفته شود ، آموزش تولیدی خواهد بود
 آموزش دیابتی ها مؤلفه مهم یک برنامه درمانی آسیب شناسی است.
آموزش دیابتی ها مؤلفه مهم یک برنامه درمانی آسیب شناسی است.
معلمان دوره های آموزشی باید دارای آموزش های آموزشی و پزشکی باشند و مطابق با استانداردهای توسعه یافته WHO سخنرانی کنند.
مواردی که باید در مورد برنامه مورد توجه قرار گیرد:
- انواع دیابت
- غذا
- ورزش درمانی
- خطرات گلیسمی و راههای پیشگیری از آن ،
- داروهایی که به کاهش قند خون کمک می کنند ،
- تعریف انسولین درمانی و لزوم اجرای آن ،
- عواقب احتمالی دیابت
- مراجعه به پزشکان متخصص.
دوره ها لازم است تا به شما بگویند چگونه به درستی انسولین تزریق کرده و سطح قند خون را بررسی کنید. دانش به دست آمده در طول آموزش به بیماران دیابتی اجازه می دهد تا خطرات حملات قند خون و قند خون را به حداقل برسانند و زندگی خود را با حداقل تأثیر بیماری بر بهزیستی کلی ادامه دهند.
توصیه هایی برای دیابت
هر فرد که تشخیص ناامید کننده داشته باشد ، متخصص غدد درون ریز به طور جداگانه برای معالجه مناسب دیابت ، قرارهایی را تعیین می کند ، توصیه هایی می کند و شرایط اجرای آنها را دیکته می کند. تمام توصیه های متخصص بستگی به نوع بیماری ، دوره آن و وجود آسیب شناسی های همزمان دارد.
رژیم دیابتی
اول از همه ، در بیمارانی که به دیابت مبتلا هستند ، برنامه درمانی با تنظیم تغذیه آغاز می شود.
- وعده های غذایی را از دست ندهید
- وعده های غذایی کوچک بخور
- وعده های غذایی مکرر (5-6 بار در روز) ،
- افزایش فیبر ،
- تمام غذاهای ممنوع ، به ویژه ، غذاهای حاوی قند را از رژیم حذف کنید.
طبق توصیه های WHO ، جدول 9 به بیماران دیابتی اختصاص یافته است ، یک برنامه غذایی برای حفظ غلظت طبیعی قند در جریان خون طراحی شده است.
 تغذیه مناسب و متعادل ، کلید یک درمان با کیفیت دیابت است.
تغذیه مناسب و متعادل ، کلید یک درمان با کیفیت دیابت است.
مهم است بیماران مبتلا به دیابت ملزم به نظارت مداوم بر میزان کالری هستند. حجم روزانه آنها باید با در نظر گرفتن سبک زندگی ، وزن ، جنسیت و سن آن با مصرف انرژی بدن مطابقت داشته باشد.
محصولات زیر باید در رژیم غذایی یک فرد دیابتی وجود داشته باشد:
میزان مصرف روزانه مواد مغذی طبق اصل زیر توزیع می شود:
- پروتئین - بیش از 20٪ ،
- چربی ها - بیش از 35٪٪
- کربوهیدرات - بیش از 60٪
- اسیدهای چرب اشباع نشده - بیش از 10٪ نیست.
علاوه بر توصیه های فوق برای تغذیه ، بیماران باید مصرف گیاهان با اثرات قند خون بالا را افزایش دهند. به آنها توصیه می شود به صورت جوشانده یا تزریق شوند ، داروهای گیاهی جایگزین ایده آل برای اقدامات داروهای گران قیمت خواهد بود.
این موارد عبارتند از:
- میوه و شاخ و برگ یک مهره ،
- توت فرنگی
- زغال اخته
- خاکستر کوه
- الکامپان
- جو دوسر
- شبدر
- غلاف لوبیا
- lingonberry
- دگرگونی
این لیست کاملاً گسترده است و می تواند برای مدت طولانی ادامه یابد ، علاوه بر این ، در داروخانه ها می توانید مجموعه های خاصی از گیاهان را پیدا کنید که به عادی سازی گلوکز در جریان خون کمک می کند. شایان ذکر است که این گیاهان نه تنها در تصحیح قند نوما نقش دارند بلکه بر سلامت کلی تأثیر می گذارند.
 داروی گیاهی یکی از مؤلفه های مهم سیستم درمانی دیابت است.
داروی گیاهی یکی از مؤلفه های مهم سیستم درمانی دیابت است.
با توجه به این واقعیت که در مقابل زمینه دیابت نوع 2 چاقی ایجاد می شود ، توصیه های غذایی مربوط به محاسبه مصرف مواد غذایی در واحدهای نان (XE) است. برای افراد دیابتی و نه تنها یک میز مخصوص تهیه نان وجود دارد که یادگیری استفاده از آن بسیار آسان است. بسیاری پس از استفاده طولانی مدت میزان XE در هر چشم را تعیین می کنند.
به عنوان مثال ، 1 XE شامل:
- یک لیوان شیر ، کفیر ، ماست یا ماست (250 میلی لیتر) ،
- پنیر لپه با کشمش بدون شکر (40 گرم) ،
- سوپ نودل (3 قاشق غذاخوری) ،
- هر فرنی آب پز (2 قاشق غذاخوری) ،
- سیب زمینی پوره شده (2 قاشق غذاخوری. قاشق غذاخوری).
مهم است نوشیدن مشروبات الکلی از افراد دیابتی ممنوع است ، اما در موارد نادر مجاز به مصرف شراب قرمز خشک بیش از 150 گرم نیست.
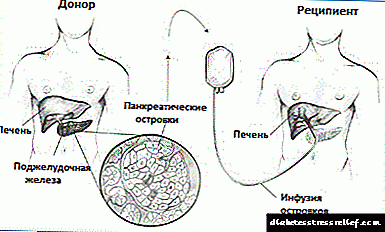
انسولین درمانی برای دیابت نوع اول
همانطور که می دانید دیابت نوع یک نوعی آسیب شناسی وابسته به انسولین است ، توصیه های اصلی دیابت نوع 1 مربوط به تزریق انسولین است. رژیم انسولین درمانی لزوماً باید منطقی باشد و مطابق با خصوصیات فردی بدن تعیین شود.
دوز انسولین فقط توسط پزشک معالج محاسبه می شود ، در حالی که وی فاکتورهای مهمی را شامل می شود ، مانند:
- وزن
- سن
- میزان اختلال در عملکرد لوزالمعده ،
- غلظت قند در جریان خون.
دوز روزانه محاسبه انسولین به چندین تزریق تقسیم می شود ، در حالی که باید در نظر داشت که یک بخش از تزریق باید از کل حجم گلوکز دریافتی استفاده کند.
توجه داشته باشید که در محاسبه ، نوع دارو نیز اهمیت دارد ، طبق اصل قرار گرفتن در معرض ، به این موارد تقسیم می شود:
- انسولین فوق العاده کوتاه
- انسولین کوتاه مدت
- عمل متوسط
- طولانی
- عمل فوق العاده
بیشترین کارآیی جبران انسولین با معرفی انسولین در معرض تابش فوق العاده کوتاه و کوتاه مشاهده می شود. به طور معمول ، این نوع داروها بدون شکست قبل از غذا یا بلافاصله بعد از خوردن غذا تجویز می شوند. داروهای طولانی مدت معمولاً صبح و عصر قبل از خواب تجویز می شوند.
 تزریق انسولین به معده به تجزیه سریع دارو کمک می کند.
تزریق انسولین به معده به تجزیه سریع دارو کمک می کند.
همچنین ، هنگام محاسبه دوز ، مقدار XE در نظر گرفته می شود ، یعنی در ساعات مختلف روز و با حجم و کیفیت متفاوت مواد غذایی برای 1 XE ، مقدار معینی انسولین مورد نیاز است. ما دوباره اشاره می کنیم ، تمام محاسبات دوز دارو به طور دقیق توسط پزشک معالج انجام می شود. تغییر دوز در خود شما به شدت توصیه نمی شود.
توجه تزریقات با استفاده از یک قلم سرنگ مخصوص انجام می شود ، برای استفاده مستقل بسیار مناسب است. تأمین مواد لازم برای بیماران دیابتی برای تزریق (قلم ، انسولین) با هزینه بودجه عمومی انجام می شود.
انسولین درمانی دیابت نوع II
دیابت نوع دوم ، همانطور که در بالا اشاره کردیم ، یک نوع وابسته به انسولین بیماری نیست ، اما در برخی موارد ، هنگامی که روند فعال سازی تصویر بالینی شروع می شود ، ممکن است نیاز به تزریق وجود داشته باشد.
انسولین درمانی برای دیابت نوع II در مواردی تجویز می شود:
- آزمایش خون هموگلوبین گلیکوزی شده با شاخص 9٪ یا بالاتر (همراه با تظاهرات بالینی واضح دیابت نوع II) تعیین می شود ،
- در طول درمان با دارو در بیمار برای مدت طولانی هیچ پویایی مثبت بهبودی وجود ندارد ،
- تاریخچه موارد منع مصرف داروهای هیپوگلیسمی ،
- آزمایش خون و ادرار میزان قابل توجهی افزایش یافته در بدن کتون و قند را نشان می دهد ،
- مداخله جراحی به بیمار نشان داده می شود.
اگر دیابتی دارای علائم انسولین درمانی باشد ، پزشک باید در مورد خطر ابتلا به هیپوگلیسمی با وی صحبت کند و توصیه هایی را در مورد نحوه رفتار در اولین تظاهرات وضعیت پاتولوژیک به او ارائه دهد.
مهم است در موارد نادر ، انسولین درمانی نتایج مثبتی به همراه ندارد ، سپس پزشک نیاز به تشدید آن را تعیین می کند. یعنی دوز روزانه انسولین برای هر بیمار خاص افزایش می یابد تا اینکه متابولیسم کربوهیدرات در بدن عادی شود.
ویژگی های تزریق انسولین
همانطور که در بالا اشاره کردیم ، انسولین بسته به اثر به چندین نوع تقسیم می شود. تزریق هر یک از آنها ویژگی های خاص خود را در جذب و اثر عمل دارد.
جدول شماره 3 انواع انسولین و اثرات آنها:
| نوع انسولین | ویژگی های ضربه |
| Ultrashort | انسولین های Ultrashort یک ویژگی متمایز دارند - آنها بلافاصله قبل از غذا یا بلافاصله بعد از غذا تجویز می شوند. انسولین های با عملکرد بسیار کوتاه عبارتند از: Humalog ، Novorapid. این روش تزریق به اندازه کافی مناسب برای بیماران دیابتی است ، با محاسبه فاصله زمانی آخرین تزریق باعث سردرگمی نمی شود. |
| کوتاه | آماده سازی انسولین کوتاه قبل یا بعد از غذا نیز تجویز می شود ، اما با وجود فاصله 30 دقیقه ای ، تحمل می یابد ، زیرا بعد از این مدت زمان شروع فعالیت دارو شروع به فعالیت می کند. توجه داشته باشید که نوع کوتاه انسولین چنین ویژگی را دارد که با افزایش دوز ، تأثیر آن روی بافت کندتر می شود. حداکثر زمان شروع عمل 90 دقیقه ، مدت زمان اثر 4-6 ساعت است. |
| بازیگری طولانی | انسولین طولانی مدت با انواع کوتاه تفاوت دارد زیرا در تقلید مداوم سنتز انسولین نقش دارد. 2 بار در روز و با فاصله 12-14 ساعت تجویز می شود. تزریق اول صبح قبل از صبحانه است ، دوم - در عصر قبل از خواب. این نوع دارو حاوی ماده ای است که هورمون را به هم می چسباند و مانع انتقال آن به جریان خون می شود. |
باید جداگانه گفت که هنوز چنین نوع انسولین به عنوان چند پیک وجود دارد. چنین داروهایی حاوی مقدار مشخصی از انسولین های طولانی و کوتاه هستند.
هنگام استفاده از این نوع دارو ، لازم نیست که صبح ها قبل از صبحانه و عصر قبل از شام تزریق شود ، زیرا در روز یک بار در مجتمع تجویز می شود. اما فراموش نکنید که محاسبه دوز چنین داروهایی بسیار دشوار است.
 محاسبه دوز انسولین توسط پزشک انجام می شود.
محاسبه دوز انسولین توسط پزشک انجام می شود.
فیزیوتراپی برای دیابت
دیابت نوع 2 با دیابت نوع 1 تفاوت دارد زیرا نیازی به تزریق انسولین ندارد و بر این اساس ، با این بیماری ، بیمار باید بیشتر به سبک زندگی و تغذیه توجه کند.
در واقع ، به لطف فعالیت بدنی متوسط ، می توانید به نتایج زیر برسید:
- متابولیسم کربوهیدرات را فعال کنید ،
- کاهش وزن
- عادی کردن فعالیت سیستم قلبی عروقی.
بار و نوع ورزش توسط پزشک معالج تجویز می شود. هنگام انتخاب ، با پارامترهای زیر هدایت می شود:
- وزن بیمار
- سن
- میزان بروز پاتولوژی ،
- بهداشت عمومی
- وجود بیماریهای همزمان
میانگین مدت زمان کلاسها از 30 دقیقه تا 1 ساعت و تعداد تمرینات در هفته 3-4 بار است.
توجه ورزش از هر نوع برای افراد دیابتی با اختلال در عملکرد سیستم تنفسی و مشکلات عروقی ممنوع است. قبل از تجویز فیزیوتراپی ، پزشک به بیمار ارجاع داده می شود تا یک الکتروکاردیوگرام انجام دهد.
آموزش قلب و عروق سیستمیک در کنار تمرینات قدرتی می تواند به پیشرفت مثبت روند دیابت نوع یک و دیابت نوع II دست یابد و همچنین به حداقل رساندن خطرات کما کمک کند.
 یک شیوه زندگی فعال می تواند پویایی دوره دیابت را بهبود بخشد.
یک شیوه زندگی فعال می تواند پویایی دوره دیابت را بهبود بخشد.
اگر بیمار تغییر در جهت بهبود را نشان ندهد ، پزشک توصیه های مربوط به حجم بارها و تعداد کلاس ها در هفته را تغییر می دهد.
داروی گیاهی
فیتوتراپی دیابت در نتیجه با داروی اصلی درمانی نتیجه مثبت خواهد داد. لازم به ذکر است که استفاده از هر نسخه ای از داروهای سنتی باید با پزشک خود در میان باشد.
مفیدترین گیاهان برای دیابت:
- قاصدک
- مفصل ران
- زغال اخته
- خاکستر کوه
- الکامپان
- جو دوسر
- برگ خلیج
- گزنه گزنده.
 داروی گیاهی می تواند سطح قند خون را عادی کند.
داروی گیاهی می تواند سطح قند خون را عادی کند.در طب عامه ، دستور العمل های زیادی وجود دارد که به عادی سازی قند خون کمک می کند.
ما چندین مورد از آنها را به خوانندگان تقدیم می کنیم:
- ریشه های قاصدک - 3 قاشق غذاخوری. قاشق ، آب جوش - 2 لیوان. تزریق را به مدت 6 دقیقه بجوشانید و سپس بگذارید تا دم بکشد. 1 لیوان آبگوشت را درون 30 دقیقه قبل از غذا میل کنید.
- گزنه گزنده - 1 قاشق غذاخوری. قاشق ، آب جوش - 1 فنجان. گیاه را با آب جوش بریزید و 30 دقیقه بگذارید. به مدت 1 قاشق غذاخوری خوراکی مصرف کنید. قاشق 3 بار در روز 20 دقیقه قبل از غذا.
- چنار - 1 قاشق غذاخوری. قاشق ، آب جوش - 1 فنجان. برگ های خشک درخت چنار را با آب جوش بریزید و به مدت 20 دقیقه بگذارید. به طور خوراکی روزانه 1 قاشق غذاخوری 3 بار قبل از غذا میل کنید.
توضیحات کوتاه
دیابت قندی گروهی از بیماریهای متابولیک (متابولیک) است که با قند خون مزمن مشخص می شود و نتیجه آن اختلال در ترشح انسولین ، اثرات انسولین یا هر دو عامل است.
کد های ICD-10:
| ICD-10 | |
| کد | عنوان |
| E 11 | دیابت قندی غیر وابسته به انسولین |
| E 11.0 | با کما |
| E 11.1 | با کتواسیدوز |
| E 11.2 | با آسیب کلیه |
| E 11.3 | با آسیب دیدگی چشم |
| E 11.4 | با عوارض عصبی |
| E 11.5 | با آسیب به گردش خون محیطی ، |
| E 11.6 | با سایر عوارض مشخص شده ، |
| E 11.7 | با عوارض متعدد |
| E 11.8 | با عوارض نا مشخص |
تاریخ توسعه / تجدید نظر پروتکل: 2014 (اصلاح شده 2017).
موارد اختصاری استفاده شده در پروتکل:
| نقره | – | فشار خون شریانی |
| سلام | – | فشار خون |
| آس | – | آنزیم تبدیل کننده آنژیوتانسین |
| در / داخل | – | داخل وریدی |
| DKA | – | کتواسیدوز دیابتی |
| من / تو | – | انسولین / کربوهیدرات ها |
| ICD | – | انسولین کوتاه بازیگری |
| HDL | – | لیپوپروتئینهای با چگالی بالا |
| LDL | – | لیپوپروتئین با چگالی کم |
| NPII | – | تزریق انسولین زیر جلدی مداوم |
| جاب | – | آزمایش خون عمومی |
| OAM | – | ادرار |
| طول عمر | – | امید به زندگی |
| RCT | – | کارآزمایی های کنترل شده تصادفی |
| SD | – | دیابت قندی |
| VTS | – | سندرم پای دیابتی |
| SCF | – | میزان فیلتراسیون گلومرولی |
| SMG | – | نظارت مداوم روزانه گلوکز |
| TG | – | تیروگلوبولین |
| تلویزیون | – | تیروپراکسیداز |
| TTG | – | گلوبولین تیروتروپیک |
| سونوگرافی | – | داپلروگرافی سونوگرافی |
| اسکن سونوگرافی | – | معاینه سونوگرافی |
| USP | – | انسولین اولتراستورت |
| FA | – | فعالیت بدنی |
| XE | – | واحدهای نان |
| XC | – | کلسترول |
| ECG | – | الکتروکاردیوگرام |
| ENG | – | الکتروونومیومیوگرافی |
| هالک | – | هموگلوبین گلیکوزیله شده (گلیکوزی شده) |
| IA-2 ، IA-2 β | – | آنتی بادی تیروزین فسفاتاز |
| IAA | – | آنتی بادی های انسولین |
کاربران پروتکل: پزشکان اورژانس ، پزشکان عمومی ، درمانگران ، غدد درون ریز ، احیاکننده.
رده بیمار: بزرگسالان
سطح شواهد:
| الف | فراتحلیل با کیفیت بالا ، بررسی سیستماتیک RCT ها یا RCT های در مقیاس بزرگ با احتمال بسیار کم خطا (++) از خطای سیستماتیک ، که نتایج آن می تواند در جمعیت مربوطه پخش شود. |
| در | مطالعات کوهورت سیستماتیک با کیفیت بالا (++) یا مطالعات کنترل موردی یا مطالعات کوهورت یا کیفیت بالا (++) با ریسک بسیار کم خطای سیستماتیک یا RCT هایی با ریسک (+) کم خطای سیستماتیک ، که نتایج آن می تواند به جمعیت مربوطه منتشر شود . |
| با | یک مطالعه کوهورت یا مورد- شاهد یا یک مطالعه کنترل شده بدون تصادفی با ریسک کم سوگیری (+). نتایج حاصل از آن را می توان به جمعیت یا RCT های مربوطه با ریسک بسیار کم یا کم خطای سیستماتیک (++ یا +) توزیع کرد ، که نتایج حاصل از آن نمی تواند به طور مستقیم به جمعیت مربوطه توزیع شود. |
| د | شرح یک سری موارد یا یک مطالعه کنترل نشده یا نظر متخصص. |
| GPP | بهترین عمل بالینی |
طبقه بندی
طبقه بندی:
جدول 1. طبقه بندی بالینی دیابت
| دیابت نوع 1 | تخریب سلول های پانکراس β ، معمولاً منجر به کمبود انسولین مطلق می شود |
| دیابت نوع 2 | نقض تدریجی ترشح انسولین بر روی زمینه مقاومت به انسولین |
| سایر انواع خاص دیابت | - نقص ژنتیکی در عملکرد سلولهای β ، - نقص ژنتیکی در عمل انسولین ، - بیماری های قسمت اگزوکرین لوزالمعده غدد - ناشی از داروها یا مواد شیمیایی (در درمان HIV / AIDS یا بعد از پیوند عضو) ، - غدد درون ریز ، - عفونت - سایر سندرمهای ژنتیکی همراه با دیابت |
| دیابت حاملگی | در دوران بارداری رخ می دهد |
تشخیصی
روشها ، روشها و روشهاي تشخيصي 1،3،6،7
معیارهای تشخیصی:
ضعف
سوء
· کاهش عملکرد
بی تفاوتی
خارش پوست و واژن ،
پلی اوریا
پولییدپسی
تاری دید دوره ای
احساس گرما در پاها
گرفتگی در اندام تحتانی و پارستزی در شب ،
تغییرات دیستروفیک در پوست و ناخن ها.
* شكايات در صورت تشخيص ناشي از هيپرگليسمي ممكن است وجود نداشته باشد.
آنامز
این بیماری معمولاً در سن بالاتر از 40 سالگی بروز می یابد ، پیش از حضور اجزای سندرم متابولیک (چاقی ، فشار خون شریانی و غیره) مقدم است.
معاینه جسمی
بیماران دیابت نوع 2:
علائم IR: چاقی احشایی ، فشار خون بالا ، آکانتوز نیگریکان ،
افزایش اندازه کبد ،
علائم کمبود آب بدن (غشاهای مخاطی خشک ، پوست ، کاهش تورم پوست) ،
علائم نوروپاتی (پارستزی ، تغییرات دژنراتیو در پوست و ناخن ، زخم پا).
تحقیقات آزمایشگاهی:
· آزمایش خون بیوشیمیایی: هایپرگلیسمی (جدول 2) ،
جدول 2. معیارهای تشخیصی دیابت 1 ، 3
| زمان تعیین | غلظت گلوکز ، mmol / l * | |
| خون مویرگی کامل | پلاسما وریدی | |
| نورم | ||
| روی شکم خالی و 2 ساعت بعد از PGTT | ||
| دیابت قندی | ||
| روزه ** یا 2 ساعت بعد از PGTT یا تعریف تصادفی | ≥ 6,1 ≥ 11,1 ≥ 11,1 | ≥ 7,0 ≥ 11,1 ≥ 11,1 |
* تشخیص براساس آزمایشات گلوکز آزمایشگاهی انجام می شود
** تشخیص دیابت همیشه باید با تعیین مجدد گلیسمی در روزهای بعد ، به استثنای مواردی از قند خون بدون شک با جبران خسارت متابولیک حاد یا با علائم بارز ، تأیید شود.
OAM: گلوکوزوری ، کتونوری (بعضی اوقات).
· C- پپتید یک نشانگر ترشح انسولین باقیمانده است (طبیعی 0.28-1.32 pg / ml). آزمایش برای ذخایر پپتید C: به طور معمول ، با T2DM ، سطح پپتید C افزایش یافته یا طبیعی است ، با تظاهرات با سندرم کمبود انسولین کاهش می یابد.
هموگلوبین گلیکوزی شده (HvA1c) - 6.5 ≥
مطالعات ابزاری (مطابق با نشانه ها):
· نوار قلب - برای شناسایی اختلالات احتمالی ریتم ، ایسکمی میوکارد ، علائم هیپرتروفی میوکارد بطن چپ ، اضافه بار سیستولیک ،
· اکوکاردیوگرافی - برای تشخیص علائم دیستروفی در بخشهای جداگانه میوکارد ، اتساع حفره ها ، هیپرتروفی میوکارد ، مناطق ایسکمی ، ارزیابی کسری از تبعید ،
سونوگرافی حفره شکمی - شناسایی آسیب شناسی همزمان ،
· UZDG عروق اندام تحتانی - برای تشخیص تغییرات در شاخص های سرعت جریان خون در شریان ها و شریان های پا
· نظارت هولتر - برای تشخیص افزایش پنهان در فشار خون ، آریتمی ،
· سیستم SMG - روشی برای کنترل مداوم گلیسمی به منظور انتخاب و تصحیح درمان کاهش قند ، آموزش بیماران و درگیر کردن آنها در فرایند درمان ،
اشعه ایکس پاها - برای ارزیابی شدت و عمق آسیب بافتی در سندرم پای دیابتی ،
· معاینه میکروبیولوژیکی ترشح زخم با ضایعات استوایی پا - برای درمان آنتی بیوتیکی منطقی ،
· الکترونورومیوگرافی اندام تحتانی - برای تشخیص زودرس پلی نوروپاتی دیابتی.
نشانه های مشاوره با متخصصان باریک:
جدول 6. نشانه های مشاوره تخصصی 3 ، 7
| متخصص | اهداف مشاوره |
| مشاوره چشم پزشکی | برای تشخیص و درمان آسیب دیابتی چشم - طبق نشانه ها |
| مشاوره مغز و اعصاب | برای تشخیص و درمان عوارض دیابت - طبق نشانه ها |
| مشاوره متخصص مغز و اعصاب | برای تشخیص و درمان عوارض دیابت - طبق نشانه ها |
| مشاوره قلب و عروق | برای تشخیص و درمان عوارض دیابت - طبق نشانه ها |
| مشاوره Angiosurgeon | برای تشخیص و درمان عوارض دیابت - طبق نشانه ها |
تشخیص افتراقی
تشخیص افتراقی و توجیه مطالعات اضافی
جدول 4. معیارهای تشخیص افتراقی دیابت نوع 1 و دیابت نوع 2
| دیابت نوع 1 | دیابت نوع 2 |
| سن جوانی ، شروع حاد (تشنگی ، پولیوریا ، کاهش وزن ، وجود استون در ادرار) | چاقی ، فشار خون بالا ، سبک زندگی بی تحرک ، وجود دیابت در خانواده فوری |
| تخریب خود ایمنی سلولهای β از جزایر پانکراس | مقاومت به انسولین همراه با اختلال عملکرد سلول ترشحی β |
داروها (مواد فعال) مورد استفاده در درمان
| آکاربوز (آکاربوز) |
| ویلداگلیپتین (ویلداگلیپتین) |
| گلی بنکلامید (گلی بنکلامید) |
| گلیکلازید (گلیکلازید) |
| Glimepiride (Glimepiride) |
| داپاگلیفلوزین (داپاگلیفلوزین) |
| Dulaglutide (Dulaglutide) |
| انسولین آسپارت |
| انسولین آسپارت دوفازی (انسولین آسپارت بیفازی) |
| انسولین گلارژین |
| انسولین glulisine (انسولین glulisine) |
| انسولین degludec (انسولین degludec) |
| انسولین |
| انسولین lispro (انسولین lispro) |
| انسولین لیسپو بیفازیک (انسولین لیپرو بیفازیک) |
| انسولین محلول (مهندسی ژنتیکی انسان) (محلول انسولین (بیوسنتتیک انسانی)) |
| انسولین-ایزوپان (مهندسی ژنتیک انسان) (انسولین-ایزوفان (بیوسنتزیک انسان)) |
| Canagliflozin (Canagliflozin) |
| Lixisenatide (Lixisenatide) |
| لیناگلیپتین (لیناگلیپتین) |
| لیرگلوتید (لیراگلوتید) |
| متفورمین (متفورمین) |
| ناطلیتینید (ناطلیتینید) |
| پیوگلیتازون (پیوگلیتازون) |
| Repaglinide (Repaglinide) |
| ساكاگلیپتین (ساكاگلیپتین) |
| Sitagliptin (Sitagliptin) |
| empagliflozin (empagliflozin) |
درمان (کلینیک سرپایی)
تاکتیک های درمان در سطح خارج از بیمار 2،3،7،8،11:
بیماران مبتلا به دیابت نوع 2 بدون عوارض حاد تحت درمان سرپایی قرار می گیرند..
اهداف درمان:
· دستیابی به سطح هدف فردی گلیسمی و HvA1 ،
عادی سازی فشار خون
عادی سازی متابولیسم چربی ،
· پیشگیری از عوارض دیابت.
جدول 5. الگوریتم انتخاب فردی اهداف درمانی برایهالک2,3
| معیارها | سن | ||
| جوان | متوسط | سالمندان و / یا امید به زندگی * 5 سال | |
| هیچ عارضه و / یا خطر ابتلا به هیپوگلیسمی شدید وجود ندارد | |||
| عوارض شدید و یا خطر هیپوگلیسمی شدید وجود دارد | |||
* امید به زندگی - امید به زندگی.
جدول 6با توجه به سطح هدفهالکمقادیر هدف زیر میزان گلوکز پلاسما قبل از پس از مصرف با 2.3 مطابقت خواهد داشت
| هالک** | گلوکز پلاسما نپیوست / قبل از غذا ، mmol / L | گلوکز پلاسما ساعتبعد از 2 ساعت بعد از غذا ، میلی مول در لیتر |
*این مقادیر هدف برای کودکان ، نوجوانان و زنان باردار صدق نمی کند. مقادیر کنترل قند خون هدفمند برای این دسته از بیماران در بخش های مربوطه مورد بحث قرار گرفته است.
** سطح عادی مطابق با استانداردهای DCCT: تا 6٪.
جدول 7. متابولیسم لیپید هدفمند در بیماران مبتلا به دیابت 2،3
| شاخص ها | مقادیر هدف ، mmol / L * | |
| مردان | زنان | |
| کلسترول عمومی | ||
| کلسترول | ||
| کلسترول HDL | > 1,0 | >1,2 |
| تری گلیسیرید | ||
| پارائه دهنده | سمقادیر صنوبرمیلی متر جیوه هنر |
| فشار خون سیستولیک | > 120 * و 130 پوند |
| فشار خون دیاستولیک | > 70 * و 80 پوند |
* در پس زمینه درمان ضد فشار خون
اندازه گیری فشار خون باید در هر مراجعه به متخصص غدد انجام شود. بیماران مبتلا به فشار خون سیستولیک (SBP) mm 130 میلی متر جیوه. هنر فشار خون دیاستولیک (DBP) mm 80 میلی متر جیوه. هنر ، باید یک روز دیگر اندازه گیری فشار خون باشد. اگر مقادیر فشار خون ذکر شده در حین اندازه گیری مکرر مشاهده شود ، تشخیص فشار خون بالا تایید شده است (برای درمان فشار خون شریانی ، به پروتکل "فشار خون شریانی" مراجعه کنید).
درمان غیر دارویی:
رژیم غذایی شماره 8 - کاهش رژیم غذایی کم کالری. برای بیمارانی که انسولین درمانی دریافت می کنند ، رژیم غذایی غنی از فیبر رژیم غذایی ،
· حالت کلی ،
· فعالیت بدنی - با در نظر گرفتن وضعیت سیستم قلبی عروقی ،
در مدرسه دیابت تحصیل می کند
· خودکنترلی.
درمان دارویی
لیست داروهای ضروری (احتمال 100٪ احتمال استفاده):
جدول 9. داروهای کاهش دهنده قند که برای درمان دیابت نوع 2 استفاده می شود
| گروه داروسازی | نام غیرقانونی بین المللی دارو | روش کاربرد | سطح شواهد |
| مقدمات SM | گلیکلازید | به صورت شفاهی | الف |
| گلیکلازید | الف | ||
| glimepiride | الف | ||
| گلیبن کلامید | الف | ||
| گلینیدها (مگلیتینید) | repaglinide | به صورت شفاهی | الف |
| * ناطلیتینید | الف | ||
| بیگوانیدها | متفورمین | به صورت شفاهی | الف |
| TZD (glitazones) | پیوگلیتازون | به صورت شفاهی | الف |
| مهار کننده های α-گلوکزیداز | آکاربوز | به صورت شفاهی | الف |
| aGPP-1 | دولاگلوتید | زیر جلدی | الف |
| لیراگلوتید | الف | ||
| لیکسیزاناتید | الف | ||
| IDPP-4 | سیتاگلیپتین | به صورت شفاهی | الف |
| ویلداگلیپتین | الف | ||
| ساکساگلیپتین | الف | ||
| لیناگلیپتین | الف | ||
| INGLT-2 | empagliflozin 10-12 | به صورت شفاهی | الف |
| dapagliflozin 8-9 | الف | ||
| canagliflozin 13-15 | الف | ||
| انسولین های Ultrashort (آنالوگ انسولین انسانی) | انسولین لیسپرو | به صورت زیر جلدی یا داخل وریدی. به صورت زیر جلدی یا داخل وریدی. | الف |
| انسولین آسپارت | الف | ||
| انسولین گلولیسین | الف | ||
| انسولین کوتاه بازیگری | انسولین مهندسی ژنتیکی محلول در انسان | به صورت زیر جلدی ، داخل وریدی | الف |
| انسولین با طول متوسط | مهندسی ژنتیک انسانی ایزوفان انسولین | زیر جلدی | الف |
| انسولین های طولانی کار (آنالوگ انسولین انسانی) | انسولین گلارژین 100 پیکسل / ml16-20 | زیر جلدی | الف |
| انسولین 21-23 | الف | ||
| انسولین های طولانی مدت اضافی (انسولین انسولین انسانی) | انسولین degludec 24-28 | زیر جلدی | الف |
| انسولین گلارژین 300 پیکسل / ml29-35 | الف | ||
| مخلوط آماده انسولین با عملکرد کوتاه و NPH-انسولین | انسولین بیفازی مهندسی ژنتیک انسانی | زیر جلدی | الف |
| مخلوط آماده آنالوگهای انسولین با عملکرد بسیار کوتاه و ضد پروتئین آنالوگهای انسولین با عملکرد بسیار کوتاه | انسولین لیسپرو بیفازی 25/75 | زیر جلدی | الف |
| انسولین لیسپرو بیفازی 50/50 | الف | ||
| انسولین آسپارت 2 فاز | الف | ||
| ترکیبات آماده آنالوگ انسولین فوق العاده طولانی اقدامات و آنالوگها انسولین فوق العاده کوتاه | Insulindegludek + انسولین ساز در نسبت 70 / 3036-37 | زیر جلدی | الف |
| داروهای تزریقی ترکیبی از انسولین طولانی و اضافی طولانی و aHPP-1 | انسولین گلارژین + لیکسیزناتید (1 بار در روز) 38-39 | زیر جلدی |
زیر جلدی
(1 بار در روز)
40-43
مطابق اجماع انجمن عمومی "انجمن غدد درونریز قزاقستان" برای تشخیص و درمان دیابت نوع 2 ، 2016 ، هنگام انتخاب روش شروع و پشتیبانی از کاهش قند برای دیابت نوع 2 ، الگوریتم زیر باید دنبال شود:
* - به جز گلی بن کلامید
ترتیب داروها اولویت را هنگام انتخاب آنها منعکس نمی کند
مداخله جراحی: نه
مدیریت بیشتر
جدول 10. لیست پارامترهای آزمایشگاهی که نیاز به کنترل پویا در بیماران مبتلا به دیابت نوع 2 دارند:
| آزمایشگاهارائه دهنده | فرکانس نظرسنجی |
| خود کنترل گلیسمی | در اولین بیماری و با جبران خسارت - روزانه چندین بار در روز. علاوه بر این ، بسته به نوع FTA: - در مورد انسولین درمانی شدید: حداقل 4 بار در روز ، - در PSST و / یا GPP-1 و / یا انسولین پایه: حداقل 1 بار در روز در ساعات مختلف روز + 1 پروفایل گلیسمی (حداقل 4 بار در روز) در هفته ، - در مورد مخلوط های انسولین آماده: حداقل 2 بار در روز در زمان های مختلف + 1 پروفایل گلیسمیک (حداقل 4 بار در روز) در هفته ، - در مورد رژیم درمانی: 1 بار در هفته در ساعات مختلف روز ، |
| هالک | 1 بار در 3 ماه |
| تجزیه و تحلیل بیوشیمیایی خون (پروتئین کل ، کلسترول ، کلسترول LDL ، کلسترول HDL ، تری گلیسیرید ، بیلی روبین ، AST ، ALT ، کراتینین ، محاسبه GFR ، K ، Na ، و) | سالی یک بار (در صورت عدم تغییر) |
| جاب | سالی یکبار |
| OAM | سالی یکبار |
| تعیین در ادرار نسبت آلبومین و کراتینین | سالی یکبار |
| تعیین اجسام کتون در ادرار و خون | طبق نشانه ها |
| تعریف جمهوری اسلامی | طبق نشانه ها |
*هنگامی که علائمی از عوارض مزمن دیابت ، اضافه شدن بیماریهای همزمان ، بروز عوامل خطر اضافی وجود دارد ، سوال از تعداد دفعات معاینات به صورت جداگانه تصمیم می گیرد.
جدول 11: لیست معاینات ابزار مورد نیاز برای نظارت پویا در بیماران مبتلا به دیابت نوع 2 * 3.7
| روش آزمون ابزار | فرکانس نظرسنجی |
| SMG | طبق نشانه ها |
| کنترل فشار خون | در هر مراجعه به پزشک. در صورت فشار خون بالا - خود نظارت بر فشار خون |
| معاینه پا و ارزیابی حساسیت پا | در هر مراجعه به پزشک |
| ENG از اندام تحتانی | سالی یکبار |
| ECG | سالی یکبار |
| نوار قلب (با تست استرس) | سالی یکبار |
| اشعه ایکس قفسه سینه | سالی یکبار |
| سونوگرافی رگهای اندام تحتانی و کلیه ها | سالی یکبار |
| سونوگرافی حفره شکمی | سالی یکبار |
* هنگامی که علائمی از عوارض مزمن دیابت ، اضافه شدن بیماریهای همزمان ، بروز عوامل خطر اضافی وجود دارد ، سؤال از تعداد دفعات معاینات به صورت جداگانه تصمیم می گیرد.
شاخص های اثربخشی درمان:
· دستیابی به اهداف فردی НВА1с و گلیسمی ،
· دستیابی به اهداف متابولیسم چربی ،
· دستیابی به سطح فشار خون هدف ،
· ایجاد انگیزه برای کنترل خود.
درمان (بیمارستان)
روش های درمان در سطح موضعی: درمان مناسب برای کاهش قند انتخاب می شود.
کارت نظارت بر بیمار ، مسیریابی بیمار

درمان غیر دارویی: سطح سرپایی را ببینید.
درمان دارویی: سطح سرپایی را ببینید.
مداخله جراحی: نه
نگهداری بیشتر: سطح سرپایی را ببینید.
شاخص های اثربخشی درمان: سطح سرپایی را ببینید.
بستری شدن
علائم مربوط به بیمارستان سازی با نشانگر نوع بیمارستان
علائم مربوط به بستری برنامه ریزی شده:
· وضعیت جبران خسارت متابولیسم کربوهیدرات ، غیرقابل تصحیح به صورت سرپایی ،
· غالباً تکرار هیپوگلیسمی به مدت یک ماه یا بیشتر ،
· پیشرفت عوارض عصبی و عروقی (رتینوپاتی ، نفروپاتی) دیابت نوع 2 ، سندرم پای دیابتی ،
· زنان باردار مبتلا به دیابت نوع 2 ، که در دوران بارداری مشخص می شوند.
علائم بستری در اورژانس:
کما - قند خون ، قند خون ، قند خون ، اسید لاکتیک.
منابع و ادبیات
- دقیقه جلسات کمیسیون مشترک برای کیفیت خدمات پزشکی وزارت بهداشت جمهوری قزاقستان ، 2017
- 1) انجمن دیابت آمریکا. استاندارد مراقبت های پزشکی در دیابت - 2017.DiabetesCare، 2017، دوره 40 (مکمل 1). 2) سازمان بهداشت جهانی.تعریف ، تشخیص و طبقه بندی دیابت و عوارض آن: گزارش مشاوره WHO. قسمت 1: تشخیص و طبقه بندی دیابت قند. ژنو ، سازمان بهداشت جهانی ، 1999 (WHO / NCD / NCS / 99.2). 3) الگوریتم های مراقبت های پزشکی تخصصی بیماران دیابت. اد من ددووا ، M.V. Shestakova ، A.Yu. مایورووا ، چاپ 8. مسکو ، 2017.4) سازمان بهداشت جهانی. استفاده از هموگلوبین گلیکوزیله (HbAlc) در تشخیص دیابت قند. گزارش خلاصه مشاوره WHO. سازمان بهداشت جهانی ، 2011 (WHO / NMH / CHP / CPM / 11.1). 5) Bazarbekova R.B. ، Nurbekova A.A. ، Danyarova L.B. ، Dosanova A.K. اجماع در مورد تشخیص و درمان دیابت. Almaty، 2016.6) Deutsche Diabetes Gesellschaft und Deutsche Vereinte Gesellschaftfür Klinische Chemie und Labormedizin، 2016.7) Pickup J.، Phil B. Insulin Therapy Pump for Diabetes Mellitus Type 1، N Engl Med 2012، 366: 1616-24. 8) Zhang M ، Zhang L ، Wu B، Song H، An Z، Li S. Dapagliflozin برای دیابت نوع 2: بررسی سیستماتیک و متاآنالیز آزمایشات کنترل شده تصادفی. 2014 مارس ، 30 (3): 204-21. 9) مهار كننده انتقال دهنده RaskinP.Sodium- گلوكز: پتانسیل درمانی برای درمان دیابت نوع 2. Diabes Metab Res Rev. 2013 ژوئیه ، 29 (5): 347-56. 10) Grempler R ، Thomas L ، Eckhardt M. et al. Empagliflozin ، یک مهار کننده گلوکز سدیم انتخابی cotransporter-2 (SGLT-2) مهار کننده: خصوصیات و مقایسه با سایر مهار کننده های SGLT-2. دیابت ObesMetab 2012 ، 14: 83-90. 11) Häring HU، Merker L، Seewaldt-Becker E، et al. Empagliflozin به عنوان افزودنی به متفورمین به همراه سولفونیل اوره در بیماران مبتلا به دیابت نوع 2: یک کارآزمایی 24 هفته ای ، تصادفی ، دو سو کور ، کنترل شده با دارونما. مراقبت از دیابت 2013 ، 36: 3396-404. 12) Häring HU ، Merker L، Seewaldt-Becker E، et al. Empagliflozin به عنوان مکمل متفورمین در بیماران مبتلا به دیابت نوع 2: یک کارآزمایی 24 هفته ای ، تصادفی ، دو سو کور ، کنترل شده با دارونما. مراقبت از دیابت 2014 ، 37: 1650-9. 13) Nisly SA ، Kolanczyk DM ، Walton AM. Canagliflozin ، یک مهارکننده جدید انتقال دهنده گلوکز سدیم ، در درمان دیابت .//Am J Health Syst Pharm. - 2013 .-- 70 (4). - R. 311-319. 14) لاموس EM ، یونک LM ، دیویس SN. كاناگلیفلوزین ، مهار كننده حمل و نقل سدیم گلوكز ، برای درمان دیابت نوع 2. نظرسنجی متخصص MetabToxicol 2013.9 (6): 763-75. 15) Stenlöf K، Cefalu WT، Kim KA، et al. اثربخشی و ایمنی کانگلیفلوزینونوتراپی در مبتلایان به دیابت نوع 2 به طور ناکافی با رژیم غذایی و ورزش کنترل می شود .// دیابت ObesMetab. - 2013 .-- 15 (4). - ص 372-382. 16) Rossetti P، Porcellati F، Fanelli CG، Perriello G، Torlone E، Bolli GB. برتری آنالوگهای انسولین در مقابل انسولین انسانی در درمان دیابت قند.ArchPhysiolBiochem. 2008 فوریه ، 114 (1): 3-10. 17) White NH ، Chase HP ، Arslanian S، Tamborlane WV، 4030 گروه مطالعه. مقایسه تنوع گلیسمی مرتبط با انسولین انسولین و انسولین با واسطه متوسط در هنگام استفاده به عنوان جزء اساسی تزریق روزانه چندگانه برای نوجوانان مبتلا به دیابت نوع 1. مراقبتهای دیابت. 2009 مارس ، 32 (3): 387-93. 18) Polonsky W ، Traylor L ، Gao L، Wei W، Ameer B، Stuhr A، Vlajnic A. رضایت از بهبود در بیماران مبتلا به دیابت نوع 1 تحت درمان با انسولین گلارژین 100U / میلی لیتر در مقابل انسولین NPH: اکتشاف پیش بینی کننده اصلی از دو کارآزمایی های کنترل شده تصادفی. J عوارض دیابت. 2017 مارس ، 31 (3): 562-568. 19) Blevins T، Dahl D، Rosenstock J، et al. اثربخشی و ایمنی انسولین گلارژین LY2963016 در مقایسه با انسولین گلارژین (Lantus®) در بیماران مبتلا به دیابت نوع 1 در یک کارآزمایی کنترل شده تصادفی: مطالعه Elemental 1. چاقی و متابولیسم دیابت. 23 ژوئن 2015. 20) L. L. Ilag، M. A. Deeg، T. Costigan، P. Hollander، T. C. Blevins، S. V. Edelman، et al. ارزیابی ایمنی بدن انسولین گلارژین LY2963016 در مقایسه با Lantus®insulinglargine در بیماران مبتلا به دیابت نوع 1 یا نوع 2. چاقی و متابولیسم دیابت ، 8 ژانویه 2016.21) Gilor C، Ridge TK، Attermeier KJ، Graves TK. فارماکودینامیک انسولین دزمیر و انسولین گلارژین با استفاده از روش گیره ایزوگلیسمیک در گربه های سالم ارزیابی شده است. 2010 ژوئل-آگوست ، 24 (4): 870-4. 22) Fogelfeld L ، Dharmalingam M، Robling K، Jones C، Swanson D، Jacober S. یک کارآزمایی تصادفی و درمانی با هدف مقایسه انسولین پروتئین انسولین پروتئین پروتئین و انسولین در بیماران انسولین ساده لوح مبتلا به دیابت نوع 2. Diabet Med. 2010 فوریه ، 27 (2): 181-8. 23) رینولدز LR. مقایسه انسولین ها و گلارژین در دیابت نوع 2: شباهت های بیشتری نسبت به تفاوت ها. 2010 ژانویه ، 122 (1): 201-3. 24) Zinman B، Philis-Tsimikas A، Cariou B، et al.، به نمایندگی از محققان آزمایشی NN1250-3579 (شروع یک بار طولانی). مراقبت از دیابت. 2012.35 (12): 2464-2471. 25) Heller S ، Buse J ، Fisher M و همکاران ، به نمایندگی از محققان آزمایشی BEGIN Basal-Bolus Type 1. لانست 2012.379 (9825): 1489-1497. 26) Gough SCL ، Bhargava A، Jain R، Mersebach H، Rasmussen S، Bergenstal RM. مراقبت از دیابت. 2013.36 (9): 2536-2542. 27) محققان آزمایشی NN1250-3668 (BEGIN FLEX) محققان Meneghini L ، Atkin SL ، Gough SCL و همکاران. مراقبت از دیابت. 2013.36 (4): 858-864. 28) یک کارآزمایی با هدف بررسی کارآیی و ایمنی انسولین دگلودک در کودکان و نوجوانان مبتلا به دیابت نوع 1 (BEGIN ™) ClinicalTrials.gov شناسه: NCT01513473. 29) دلی ج ، لورنیا F. مروری بر داده های ایمنی و کارآیی انسولین گلارژین 300 واحد در میلی لیتر ، فرمول جدید انسولین گلارژین. دیابت ObesMetab. 2015.17: 1107-14. 30) SteinstraesserA و همکاران. انسولین جدید گلارژین انسولین 300 U / ml دارای همان متابولیسم انسولین گلارژین 100 U / ml است. دیابت ObesMetab. 2014.16: 873-6. 31) BeckerRHetal. انسولین جدید glargine 300 واحد • mL-1 دارای یک فعالیت فعالیت یکنواخت تر و کنترل طولانی مدت گلیسمی در حالت پایدار در مقایسه با انسولین گلارژین 100 واحد • mL-1.DiabetesCare. 2015.38: 637-43. 32) ریدل MC و همکاران. انسولین جدید گلارژین 300 واحد / میلی لیتر در مقابل گلارژین 100 واحد / میلی لیتر در افراد مبتلا به دیابت نوع 2 با استفاده از انسولین پایه و وعده غذایی: کنترل گلوکز و هیپوگلیسمی در یک کارآزمایی کنترل شده تصادفی 6 ماهه (ویرایش 1) مراقبت از دیابت. 2014.37: 2755-62. 33) Yki-Järvinen H et al. انسولین جدید glargine 300 واحد در میلی لیتر در مقابل گلارگین 100 واحد در میلی لیتر در افراد مبتلا به دیابت نوع 2 از عوامل خوراکی دهان و انسولین پایه: کنترل گلوکز و هیپوگلیسمی در یک کارآزمایی کنترل شده تصادفی 6 ماهه (ویرایش 2). مراقبت از دیابت 2014 ، 37: 3235-43. 34) Bolli GB و همکاران. انسولین جدید glargine 300 U / ml در مقایسه با گلارگین 100 U / ml در افراد دارای انسولین ساده و با دیابت نوع 2 در داروهای کاهش دهنده گلوکز خوراکی: یک کارآزمایی کنترل شده تصادفی (ویرایش 3). دیابت ObesMetab. 2015.17: 386-94. 35) Home PD، Bergenstal RM، Bolli GB، Ziemen M، Rojeski M، Espinasse M، Riddle MC. انسولین جدید گلارژین 300 واحد / میلی لیتر در مقابل گلارژین 100 واحد / میلی لیتر در افراد مبتلا به دیابت نوع 1: یک کارآزمایی تصادفی ، فاز 3a ، آزمایش بالینی با برچسب باز (ویرایش 4). مراقبت از دیابت. دسامبر 2015 ، 38 (12): 2217-25. 36) مروری بر برنامه کارآزمایی بالینی و کاربرد انسولین دیگلوتک / انسولین آسپارت در مدیریت دیابت Ganapathi Bantwal1 ، Subhash K Wangnoo2 ، M Shunmugavelu3 ، S Nallaperumal4 ، KP Harsha5 ، ArpandevBhattachary. 37) ایمنی ، فارماکوکینتیک و فارماکودینامیک دو آماده سازی IDegAsp (یک مورد اکتشافی) و دو داروی انسولین دگلودک (یک مورد اکتشافی) در افراد ژاپنی. شناسه ClinicalTrials.gov: NCT01868555. 38) Aroda VR و همکاران ، محققان آزمایشی LixiLan-L.Erratum. اثربخشی و ایمنی LixiLan ، ترکیبی با نسبت ثابت Titulable انسولین Glargine Plus Lixisenatide در دیابت نوع 2 به طور نا مناسب کنترل انسولین بازال و متفورمین: آزمایش تصادفی LixiLan-L. مراقبت از دیابت 2016.39: 1972-1980؛ مراقبت از دیابت. 2017 آوریل 20. 39) Rosenstock J et al.، محققان آزمایشی LixiLan-O. اراتوم مزایای LixiLan ، ترکیبی با نسبت ثابت قابل تیتراژ از انسولین GlarginePlusLixisenatide ، در مقابل انسولین گلارژین و تک قطعه های Lixisenatide در دیابت نوع 2 به طور کافی کنترل نشده بر روی عوامل خوراکی: آزمایش تصادفی LixiLan-O. مراقبت از دیابت 2016.39: 2026-2035 ؛ مراقبت از دیابت. 2017 آوریل 18. 40) استفان CL ، گوف ، راجیف جین و وینسنت سی وو. انسولین degludec / liraglutide (IDegLira) برای درمان دیابت نوع 2. 41) اقدام دوتایی لیراگلوتید و انسولین دگلودک در دیابت نوع 2: یک کارآزمایی در مقایسه اثربخشی و ایمنی انسولین دگلودک / لیراگلوتید ، انسولین دگلوتکن و لیراگلوتید در افراد مبتلا به دیابت نوع 2 (DUAL ™ I) ClinicalTrials.gov شناسه: NCT013360 42) یک کارآزمایی بالینی با مقایسه کنترل و کنترل قند خون و ایمنی انسولین Degludec / Liraglutide (IDegLira) در مقابل انسولین گلارژین (IGlar) به عنوان درمان اضافی به SGLT2i در افراد مبتلا به دیابت نوع 2 (DUALTM IX) ClinicalTrials.gov3333: شناسه 43) انسولین degludec / liraglutide (IDegLira) درمان برای بهبود کنترل قند خون در بزرگسالان مبتلا به دیابت نوع 2 دیابت خلاصه سند NDA 208583. 44) "آنچه در مورد محصولات دارویی Biosimilar باید بدانید". اجماع InfirmationDocument.EuropeanCommision. Ref آرس (2014) 4263293-18 / 1 // 2014. 45) "دستورالعمل در مورد داروهای بیولوژیکی مشابه حاوی پروتئین های حاصل از زیست فناوری به عنوان مواد مخدر - مسائل غیر بالینی و بالینی". آژانس داروهای اروپایی. 18 دسامبر 2014 EMEA / CHMP / BMWP / 42832/2005 Rev1 کمیته دارویی برای مصارف انسانی (CHMP). 46) "راهنمایی در مورد توسعه غیر بالینی و بالینی محصولات دارویی بیولوژیکی مشابه حاوی انسولین نوترکیب انسانی و انسولین انسولین". آژانس داروهای اروپایی .26 فوریه 2015 EMEA / CHMP / BMWP / 32775 / 2005Rev. 1 کمیته داروهای دارویی برای استفاده انسانی (CHMP).
دیابت نوع 2 - ویژگی های این بیماری
برای عملکرد طبیعی ، بدن به یک منبع انرژی ثابت نیاز دارد ، که از مواد غذایی مصرف شده تولید می شود. تامین کننده اصلی گلوکز است. برای جذب قند توسط بافت ها ، هورمونی لازم است - انسولین ، که توسط لوزالمعده ایجاد می شود.
در دیابت نوع 2 ، آهن به طور عادی عمل می کند ، اما سلول ها در برابر هورمون مقاومت می کنند. در نتیجه ، قند به سلول ها تحویل نمی شود ، اما در پلاسمای خون باقی می ماند. بدن شروع به کمبود انرژی می کند. مغز با یک سیگنال برای افزایش تولید انسولین به این وضعیت پاسخ می دهد. افزایش غلظت هورمون باعث تغییر اوضاع نمی شود.
به تدریج ، تولید انسولین به دلیل فرسودگی اندام و کاهش میزان آن به میزان قابل توجهی کاهش می یابد و ممکن است کاملاً متوقف شود. این بیماری به تدریج توسعه می یابد و در ابتدا علائم مشخصی ندارد. با شکل پیشرفته بیماری می تواند به مرحله 1 برود.
دیابت حاملگی
دیابت حاملگی یک بیماری پاتولوژیک است که در طول دوره حاملگی در خانم ها رخ می دهد. در برابر پس زمینه متابولیسم کربوهیدرات و سایر تغییرات متابولیکی ظاهر می شود.
این نوع بیماری قبلاً در دوره قبل از تولد تشخیص داده شده است و علت اصلی ایجاد آن ، کاهش حساسیت بافتها به هورمون انسولین به دلیل اختلالات هورمونی در خانم باردار است. علل شایع شامل افزایش وزن ثابت است.
در موارد مکرر ، این بیماری در یک دوره نسبتاً دیررس پنهان و تشخیص داده می شود. آزمایشات منظم آزمایشگاهی و نظارت پزشکی به جلوگیری از بیماری کمک می کند.
 در مقابل پس زمینه GDM ، یک زن متعاقباً احتمال ابتلا به دیابت نوع دوم واقعی را افزایش می دهد.
در مقابل پس زمینه GDM ، یک زن متعاقباً احتمال ابتلا به دیابت نوع دوم واقعی را افزایش می دهد.
توجه در نیمی از موارد GDM ، زنان با بارداری دوم در معرض خطر هستند.
همچنین شایان ذکر است که در خانمهایی که تحت GDM قرار گرفته اند ، خطر ابتلا به دیابت نوع دوم واقعی بیشتر می شود.
اطلاعات
ویژگی های سازمانی پروتکل
لیست برنامه نویسان پروتکل:
1) نوربكووا اكمارال Asylovna - دكتر علوم پزشکی ، استاد گروه بیماریهای داخلی شماره 2 دانشگاه آموزشی جمهوری اسلامی جمهوریخواه در دانشگاه پداگوژی دانشگاه ایالتی پرم دانشگاه ملی پزشکی قزاقستان به نام S.D. اسفندیاروا. "
Bazarbekova Rimma Bazarbekovna - پزشک علوم پزشکی ، استاد ، رئیس گروه غدد درون ریز دانشگاه علوم پزشکی قزاقستان JSC آموزش مداوم ، رئیس انجمن عمومی "انجمن غدد درونریز قزاقستان".
3) Smagulova Gaziza Azhmagievna - کاندیدای علوم پزشکی ، رئیس گروه پیشگیری از بیماریهای داخلی و فارماکولوژی بالینی ، دانشگاه Pedagogical National Republic of University در دانشگاه علوم پزشکی غربی-قزاقستان به نام M. Ospanov.
نشانه عدم تضاد منافع: نه
داوران:
Espenbetova Mayra Zhaksimanovna – دکتر علوم پزشکی ، استاد ، رئیس گروه کارآموزی در پزشکی عمومی ، آکادمی پزشکی دولتی Semipalatinsk.
مشخص کردن شرایط برای بازنگری پروتکل: تجدید نظر در پروتکل 5 سال پس از انتشار و از تاریخ لازم الاجرا شدن آن و یا با حضور روشهای جدید با سطح شواهد.
پیوست 1
روشهای غربالگری دیابت نوع 2 ، 3
غربالگری برای شناسایی بیمارانی که ممکن است مبتلا به دیابت باشند انجام می شود. غربالگری با قند خون ناشتا آغاز می شود. در صورت تشخیص نورموگلیسمی یا اختلال در گلیسمی ناشتا (NGN) - بیش از 5.5 میلی مول در لیتر ، اما کمتر از 6.1 میلی مول در لیتر برای خون مویرگی و بیش از 6.1 میلی مول در لیتر ، اما کمتر از 7.0 mmol / L برای وریدی. پلاسما یک آزمایش تحمل گلوکز خوراکی (PHTT) تجویز می شود.
PGTT انجام نمی شود:
با وجود یک بیماری حاد ،
· در برابر پس زمینه استفاده کوتاه مدت از داروهایی که سطح گلیسمی را افزایش می دهند (گلوکوکورتیکوئیدها ، هورمونهای تیروئید ، تیازیدها ، بتا بلاکرها و غیره)
PGTT باید در صبح و در برابر پس زمینه حداقل 3 روز وعده های غذایی نامحدود (بیش از 150 گرم کربوهیدرات در روز) انجام شود. آزمایش باید قبل از روزه گرفتن در شب حداقل 8-14 ساعت انجام شود (می توانید آب بنوشید). پس از نمونه گیری خون روی معده خالی ، فرد باید بیش از 5 دقیقه 75 گرم گلوکز بدون آب یا 82.5 گرم گلوکز منو هیدرات محلول در 250-300 میلی لیتر آب بنوشاند. برای کودکان ، بار 1.75 گرم گلوکز بدون آب به ازای هر کیلوگرم وزن بدن است ، اما بیش از 75 گرم نیست. بعد از 2 ساعت نمونه گیری خون دوم انجام می شود.
علائم غربالگری دیابت بدون علامت
همه افراد در معرض غربالگری هستند داشتن BMI kg 25 kg / m 2 و موارد زیر عوامل خطر:
· سبک زندگی بی تحرک ،
· بستگان رده 1 خویشاوندی مبتلا به دیابت ،
· جمعیت قومی در معرض خطر دیابت ،
· زنانی که سابقه زایمان با جنین بزرگ یا دیابت بارداری را دارند ،
فشار خون بالا (1 40 140/90 میلی متر جیوه یا تحت درمان با فشار خون بالا) ،
سطح HDL 0.9 mmol / l (یا 35 میلی گرم در دسی لیتر) و / یا سطح تری گلیسیرید 2.82 میلی مول در لیتر (250 میلی گرم در دسی لیتر) ،
حضور HbAlc 7 5.7 prec قبل از تحمل گلوکز یا اختلال در گلوکز ناشتا ،
تاریخچه بیماری های قلبی عروقی ،
· سایر شرایط بالینی مرتبط با مقاومت به انسولین (از جمله چاقی شدید ، آکانتوسنیگراس) ،
سندرم تخمدان پلی کیستیک.
اگر آزمایش طبیعی باشد ، باید هر 3 سال یکبار تکرار شود. در صورت عدم وجود عوامل خطر ، غربالگری انجام شده همه افراد بالای 45 سال. اگر تست طبیعی است ، باید آن را هر 3 سال یکبار تکرار کنید.
غربالگری باید انجام شود در کودکان بالای 10 سال و نوجوانان چاق با 2 یا بیشتر عوامل خطرزا.
پیوست 1
الگوریتم كتاكاكسیدوزيس دیابتی و تشخیصی و درمان در مرحله اضطراب
کتواسیدوز دیابتی (DKA) و کما ketoacidotic
DKA یک جبران کننده متابولیک حاد دیابتی حاد است که با افزایش شدید سطح گلوکز و غلظت اجسام کتون در خون ، ظهور آنها در ادرار و ایجاد اسیدوز متابولیک ، با درجات مختلفی از اختلال در هوشیاری و یا بدون آن ، آشکار می شود و نیاز به بستری اضطراری بیمار دارد.
پیوست 2
الگوریتم تشخیصی و درمانی برای شرایط هیپوگلیسمی دیابتیک / کما در مرحله بیماری(طرح)

the بیمار را در کنار خود قرار دهید ، حفره دهان را از روی مواد غذایی خارج کنید (محلول های شیرین را داخل حفره دهان نریزید) ،
-1 IV 40-100 میلی لیتر از محلول دکستروز 40٪ (تا بهبودی کامل آگاهی)؛
♦ جایگزین - 1 میلی گرم (بچه های کوچک 0.5 میلی گرم) گلوکاگون s / c یا / m ،
♦ اگر آگاهی ترمیم نشده است ، با ادم مغزی مبارزه کنید: کلوئیدها ، اسمدیورتیک ها ، اجزای خون.
پیوست 3
الگوریتم کما دیاگنتیک تشخیصی و درمانی دیگاباتیک کوما برای مرحله اضطراب
دیابت قند در کودکان
با رعایت شاخص های آماری توسعه دیابت در سرتاسر جهان ، می توان خاطرنشان کرد که هر ساله تعداد کودکانی که در معرض این بیماری هستند ، افزایش می یابد. با وجود این واقعیت که دیابت نوع I "جوان" است ، یعنی در افراد زیر 30 سال بروز می کند ، حتی موارد دیابت نوع II در کودکی مشاهده می شود.
علت اصلی این بیماری نقض سنتز انسولین انسولین است ، در نتیجه فرآیندهای متابولیکی مختل می شوند و غلظت قند در خون افزایش می یابد.
علل ابتلا به دیابت نوع I در کودکان ، مانند بزرگسالان ، هنوز در حال بررسی است ، اما احتمالاً علت شروع بیماری این موارد است:
- وراثت
- استرسهای مکرر
- عملیات
- تأثیر منفی بر محیط زیست.
 در سالهای اخیر ، افزایش در پیشرفت دیابت در کودکان مشاهده شده است.
در سالهای اخیر ، افزایش در پیشرفت دیابت در کودکان مشاهده شده است.اگر در مورد ایجاد دیابت نوع II در کودکان صحبت کنیم ، می توان گفت علل شایع عبارتند از:
- اضافه وزن
- سبک زندگی بی تحرک
- مستعد ژنتیکی.
اگر دیابت در کودکان تشخیص داده شود ، توصیه ها مطابق WHO است که بطور کلی پذیرفته می شود. اول از همه ، آنها مربوط به تغذیه مناسب ، متعادل ، یک شیوه زندگی فعال و پیروی از دستورالعمل های پزشک می باشند.
اصول کلی پذیرایی
بیماران مبتلا به دیابت باید روزانه 5-6 بار در بخش های کوچک غذا بخورند. مواد غذایی باید از کالری کم و شاخص گلیسمی پایین یا متوسط برخوردار باشد تا فرد به سرعت افزایش وزن نداشته باشد و از تغییرات ناگهانی در سطح قند خون رنج نبرد. علاوه بر این ، هرچه قسمت ظرف کوچکتر باشد ، هضم و جذب آن آسان تر است و بار اضافی روی اعضای دستگاه گوارش در دیابت بی فایده است.
در هنگام تهیه منوی بهینه ، متخصص غدد به همراه بیمار باید مشخصات متابولیسم وی ، ترجیحات طعم ، وزن ، سن و حضور سایر بیماری ها را در نظر بگیرد. رژیم غذایی کم کربوهیدرات برای بعضی از افراد مناسب است ، برخی دیگر غذاهای کم چربی و برخی دیگر رژیم غذایی متعادل با کالری محدود دارند. یک رویکرد فردی و غالب بودن محصولات طبیعی سالم در رژیم غذایی ، کلید موفقیت در درمان و پیروی طولانی مدت از رژیم بدون شکست است.
اصول سازماندهی مواد غذایی وجود دارد ، که بدون توجه به نوع بیماری ، پیروی از همه مطلوب است:
- صبحانه باید غذاهایی با کربوهیدراتهای کند داشته باشد تا بدن را با انرژی برای کل روز اشباع کند ،
- استراحت بین وعده های غذایی نباید از 3 ساعت تجاوز کند ،
- با احساس گرسنگی شدید ، لازم است قند خون اندازه گیری شود و غذاهای سالم (سیب ، آجیل) مصرف شود و با کمبود قند خون ، غذایی را با کربوهیدراتهای سریع بخورید ،
- بهتر است گوشت را با غلات ، بلکه با غذاهای حاوی سبزیجات ترکیب نکنید ، زیرا بهتر جذب می شود و هضم آن آسان تر است ،
- نمی توانید با احساس گرسنگی به رختخواب بروید ، قبل از رفتن به رختخواب می توانید یک لیوان کافیر کم چرب یا ماست طبیعی و بدون مواد افزودنی بنوشید.
آلو ، چغندر و لبنیات به بهبود هضم و افزایش تحرک روده کمک می کند. برای همین منظور می توانید حدود 15 دقیقه قبل از صبحانه یک لیوان آب روی معده خالی بنوشید. این دستگاه گوارش را فعال می کند و روند هضم را بهبود می بخشد.
صرف نظر از نوع دیابت ، پیروی از رژیم برای بیمار مهم است. درست است که با یک نوع بیماری وابسته به انسولین ، می تواند کمی شدیدتر باشد ، زیرا بیمار مرتباً تزریق هورمونی انجام می دهد و بسته به چیزی که قصد خوردن دارد ، می تواند مقدار لازم دارو را محاسبه کند. اما در هر حال ، همه دیابتی ها باید از خوردن غذاهایی با بار کربوهیدرات زیاد خودداری کنند ، زیرا باعث ایجاد تغییر در قند خون می شوند و باعث ایجاد عوارض در آینده می شوند.
اساس رژیم باید سبزیجات باشد. آنها از شاخص گلیسمی پایین و فیبر بالایی برخوردار هستند که برای حرکات منظم روده لازم است. در اثر دیابت ، متابولیسم کند می شود و ممکن است بیمار از یبوست ناراحت شود ، که مملو از مسمومیت بدن است. برای جلوگیری از این امر ، توصیه می شود روزی 3-4 بار سبزیجات میل کنید. آنها حاوی ویتامین ها و عناصر معدنی لازم برای عملکرد طبیعی کلیه اندام ها و سیستم ها هستند. میوه ها برای دیابتی ها نیز مفید هستند ، اما در انتخاب آنها ، باید به شاخص گلایسمی توجه کنید - باید کم یا متوسط باشد.
غذاهایی که به ویژه برای دیابتی ها مفید هستند:
- گوجه فرنگی
- گل کلم
- کدو تنبل
- یک سیب
- گلابی
- مرکبات
- انار
- بادمجان
- تعظیم
- سیر
- فلفل
در بین ماهی و گوشت ، شما باید انواع لاغر را انتخاب کنید. بهتر است بدون اضافه کردن روغن زیادی آنها را بخارپز یا در فر بپزید. گوشت باید روزانه در رژیم غذایی ، ماهی - حدود 2 بار در هفته باشد. دیابتی ها به بهترین وجه با فیله بوقلمون آب پز یا پخته شده ، گوشت مرغ و خرگوش بدون پوست پخته یا بخارپز سرو می شوند. پولاک ، هاکی و تیلاپیا بهترین گزینه برای ماهی ها هستند ، زیرا این محصولات کم چربی با ترکیب شیمیایی غنی و مفید هستند. مصرف بیماران گوشت خوک ، گوشت گاو چرب ، گوشت اردک ، غاز و ماهی چرب برای بیماران نامطلوب است ، زیرا این محصولات لوزالمعده را بار می کنند و کلسترول خون را افزایش می دهند.
مفیدترین آنها فرنی گندم ، گندم سیاه ، فرنی ارزن و نخود فرنگی است. شاخص گلیسمی آنها متوسط است و ترکیب آنها حاوی ویتامین ها ، آهن ، کلسیم و سایر عناصر کمیاب است. در هنگام تهیه منو ، افراد دیابتی نیاز به جدا کردن سمولینا و برنج جلا داده شده از آن دارند ، زیرا تقریباً هیچ چیز مفیدی در آنها با کالری زیاد وجود ندارد.
دلایل توسعه
نوع دوم دیابت اغلب به دلیل فرسودگی بدن ایجاد می شود ، بنابراین آسیب شناسی در افراد بالای 40 سال شایع است.
اما دلایل دیگر و عوامل تحریک کننده برای ایجاد بیماری وجود دارد:
- انتقال ژنتیکی اگر خویشاوندان دیابت (از هر نوع) وجود داشته باشند ، احتمالاً 50٪ احتمال ایجاد پاتولوژی افزایش می یابد ،
- افراد دارای اضافه وزن نسبت به ابتلا به این بیماری حساسیت بیشتری دارند ، زیرا رسوبات چربی باعث کاهش حساسیت سلول ها و همچنین عملکرد اندام ها می شوند ،
- رژیم اشتباه استفاده مکرر از غذاهای قندی ، چرب و فست فود
- مصرف کم ذخایر انرژی با مقدار کمی فعالیت بدنی رخ می دهد ،

- تغییرات پاتولوژیک در لوزالمعده ،
- بیماریهای عفونی مکرر مؤثر بر عملکرد دستگاه گوارش ،
- خستگی عصبی و جسمی و همچنین استرس و افسردگی مکرر ،
- افزایش مکرر فشار
- داروهای مختل شده با ایجاد عوارض جانبی که بر عملکرد غده تأثیر می گذارد.
آسیب شناسی هنگامی توسعه می یابد که 2 یا 3 دلیل به طور همزمان وجود داشته باشد. بعضی اوقات این بیماری در زنان باردار تشخیص داده می شود. در این حالت ، وقوع آن با تغییرات هورمونی در بدن همراه است. این بیماری (معمولاً) پس از زایمان به خودی خود از بین می رود.
روش های پیشگیری از دیابت
متأسفانه در جهان شیوع دیابت افزایش یافته است. بعضی اوقات ، برای به حداقل رساندن خطر آسیب شناسی ، تأثیرگذاری بر عوامل تحریک کننده ، به عنوان مثال ، وراثت یا شرایط محیطی ، غیرممکن نیست ، اما در برخی موارد ، هنوز هم می توان احتمال آسیب شناسی را کاهش داد.
برای جلوگیری از پیشرفت بیماری اجازه می دهد:
- کنترل وزن
- تغذیه مناسب
- از بین بردن عادت های بد ،
- کنترل قند خون.
جدول شماره 4 اقدامات پیشگیرانه برای پیشگیری از دیابت:
| اقدام پیشگیرانه | رویدادها |
 شناسایی افراد در معرض خطر. شناسایی افراد در معرض خطر. | شایع ترین علت ابتلا به دیابت اضافه وزن است. در آقایان ، دور کمر بیش از 94 سانتی متر است ، و در زنان - بیش از 80 سانتی متر ، فرصتی برای صدور زنگ است. چنین افرادی موظفند تحت نظارت و معاینه دقیق قرار گیرند. |
 ارزیابی ریسک. ارزیابی ریسک. | هنگامی که اولین تماس های مزاحم این بیماری ظاهر می شود ، لازم است آزمایش خون برای قند خون انجام شود. روی شکم خالی انجام می شود. از جمله معاینه توسط متخصص غدد و همچنین سایر متخصصان ، برای تشخیص آسیب شناسی همزمان ضروری است. به عنوان مثال ، وجود اختلالات در سیستم قلبی عروقی خطر ابتلا به دیابت را افزایش می دهد. |
 از بین بردن تأثیر منفی عوامل پاتولوژیک. از بین بردن تأثیر منفی عوامل پاتولوژیک. | اولین عامل اصلی تأثیرگذار بر تغییرات پاتولوژیک در بدن اضافه وزن است. بنابراین ، چنین دسته از افراد نیاز دارند:
|
در خاتمه ، توجه می کنیم که طبق تحقیقات پژوهشی ، آنها می گویند کاهش وزن و فعالیت بدنی متوسط منظم اجازه می دهد:
- جلوگیری از دیابت
- در صورت وجود ، پیشرفت عوارض را به حداقل برسانید ،
- برای به دست آوردن یک پویایی مثبت از آسیب شناسی.
پس از تأیید یک تشخیص ناامید کننده ، بسیار مهم است که زندگی خود را به طور اساسی تغییر دهید ، از رژیم غذایی شروع کنید و با مصرف داروها خاتمه دهید.
توصیه های افزایش اولویت در مورد:
- مصرف نمک را کاهش دهید ،
- محرومیت کامل از چربی های ترانس و نوشیدنی های حاوی الکل ،
- کاهش مصرف کربوهیدرات
- مصرف ویتامین ها و مواد مغذی افزایش یافته است.
نظارت منظم بر میزان قند خون و اندازه گیری فشار خون ، مانع از حملات هیپوگلیسمی و قند خون و همچنین ایجاد عوارض احتمالی می شود که می تواند مقدار زیادی در دیابت باشد.
کنترل قند خون
نظارت منظم بر میزان گلوکز پایه ای برای درمان هر نوع دیابت و جلوگیری از عوارض است. اگر بیمار به طور مرتب از متر استفاده کند ، می تواند زمان شروع هیپوگلیسمی یا پرش قند را به موقع تشخیص دهد. هرچه زودتر تخلف تشخیص داده شود ، کمک و حفظ سلامت بیمار آسانتر می شود. علاوه بر این ، به لطف نظارت مکرر گلیسمی ، می توانید واکنش بدن در مورد غذاهای جدید را تحت نظر داشته باشید و درک کنید که آیا آنها باید وارد رژیم شوند.
برای نشان دادن مقدار صحیح متر ، باید بطور دوره ای کالیبراسیون و با استفاده از محلول های کنترل گلوکز بررسی شود. نوارهای آزمایش پس از تاریخ انقضا قابل استفاده نیستند ، زیرا نتیجه می تواند به طور قابل توجهی تحریف شود.مهم است که باتری نصب شده در دستگاه را به موقع تعویض کنید ، زیرا این امر بر صحت مقادیر به دست آمده نیز تأثیر می گذارد.
به منظور حفظ رفاه در بیماران مبتلا به دیابت نوع 1 ، باید یک رژیم تزریق انسولین رعایت شود. با این نوع بیماری ، انجام بدون تزریق غیرممکن است ، زیرا بدن نمی تواند انسولین را به مقدار مناسب تولید کند. در صورت غفلت از تزریق هورمون یا ایجاد تصادفی در آنها ، هیچ رژیم غذایی به شما امکان نمی دهد برای مدت طولانی سلامت خود را حفظ کنید. مهم است كه فرد بسته به آنچه كه خواهد خورد ، بتواند دوز لازم از داروی تجویز شده را به طور مستقل محاسبه كند و تفاوت در طول مدت عمل انسولین كوتاه و طولانی را بفهمد.
در دیابت نوع 2 ، لوزالمعده اغلب انسولین کافی تولید می کند (یا عملکرد آن اندکی کاهش می یابد). در این حالت ، بیمار نیازی به تزریق هورمون نخواهد داشت و برای حفظ سطح قند خون مورد نظر ، رعایت رژیم و ورزش کافی است. اما اگر مقاومت به انسولین بافت ها بسیار بالا باشد و این روش های درمانی به اندازه کافی مؤثر نباشد ، مطابق با توصیه ها و پروتکل های بالینی ، ممکن است بیمار برای کاهش قند قرص تجویز کند. فقط یک متخصص غدد باید آنها را انتخاب کند ، زیرا تلاش برای خود درمانی می تواند به وخامت اوضاع عمومی و پیشرفت بیماری منجر شود.
با دیابت چه اتفاقی می افتد؟
دیابت نوع 2 (رژیم غذایی و درمان دارویی با هم مرتبط هستند: بدون رعایت رژیم غذایی ، مصرف دارو مؤثر نخواهد بود) روی کار کل ارگانیسم تأثیر می گذارد. با شروع بیماری ، حساسیت بافتی به انسولین کاهش می یابد. لوزالمعده و اندامهای دیگر به طور طبیعی کار می کنند.
بدون درمان مناسب ، غلظت گلوکز در خون افزایش می یابد ، که منجر به "قند" سلولهای پروتئینی در خون می شود. این تغییر عملکرد اندامها را نقض می کند. بدن گرسنگی انرژی را تجربه می کند ، که منجر به نقص همه سیستم ها نیز می شود.
کمبود انرژی با تجزیه سلول های چربی جبران می شود. این فرایند با انتشار سموم همراه است ، که کل بدن را مسموم می کند و بر عملکرد سلول های مغزی تأثیر می گذارد.
قند اضافی منجر به کم آبی ، ویتامین ها و مواد معدنی مفید با آب شسته می شوند. وضعیت رگها بدتر می شود که منجر به اختلال در قلب می شود. همچنین خطر گرفتگی رگ های خونی افزایش می یابد. در نتیجه این ، بینایی ، کار کبد و کلیه مختل می شود ، زیرا این اندام ها حاوی رگ های خونی زیادی هستند. گردش خون مختل شده در اندامها.
بارداری و دیابت
اگر حاملگی در پس زمینه دیابت نوع 1 موجود باشد ، ممکن است یک زن نیاز به تنظیم دوز انسولین داشته باشد. در سه ماهه های مختلف ، نیاز به این هورمون متفاوت است ، و کاملا ممکن است که در برخی از دوره های بارداری ، مادر انتظار حتی بتواند بطور موقت و بدون تزریق انجام دهد. این متخصص غدد ، که به همراه متخصص زنان و زایمان در دوره حاملگی بیمار را رعایت می کنند ، باید در انتخاب دوزها و انواع جدید داروها مشغول فعالیت باشد.اینگونه زنان باردار نیز نیاز به تنظیم رژیم دارند ، زیرا در این دوره از زندگی یک زن ، نیاز به مواد مغذی و ویتامین ها به میزان قابل توجهی افزایش می یابد.
یک نوع بیماری وجود دارد که فقط در زنان در دوران بارداری بروز می کند - این دیابت حاملگی است. در این حالت ، بیمار تقریباً هرگز تزریق انسولین تجویز نمی کند و به لطف رژیم ، سطح قند خون عادی می شود. تمام غذاهای قندی و میوه هایی با بار کربوهیدرات زیاد ، قند ، نان و شیرینی از رژیم غذایی مستثنی هستند. یک زن باردار باید کربوهیدرات ها را از غلات ، ماکارونی از گندم دوروم و سبزیجات دریافت کند.رژیم غذایی بیمار مبتلا به دیابت حاملگی برای کاهش خطر ابتلا به ناهنجاری در جنین و عوارض زایمان ضروری است ، همچنین به جلوگیری از انتقال بیشتر این بیماری به دیابت "تمام عیار" کمک می کند. منوط به توصیه پزشک معالج ، به طور معمول ، پس از تولد کودک ، مشکلات متابولیسم کربوهیدرات از بین می رود و قند خون عادی می شود.
پیشگیری از سندرم پای دیابتی
سندرم پای دیابتی یک عارضه جدی دیابت است که با تغییرات پاتولوژیکی در بافتهای اندام تحتانی مشخص می شود. اولین علائم ممکن است بی حسی و سوزن سوزن شدن پوست ، تغییر رنگ آن و از بین رفتن جزئی لمس و حساسیت به درد باشد. در آینده ، زخم های استوایی روی پاها ایجاد می شود ، که ناشی از سوء تغذیه بافت های محلی است ، که ضعیف و برای مدت طولانی بهبود می یابد. اگر عفونت به یک زخم مرطوب بپیوندد ، خطر ابتلا به گانگرن افزایش می یابد ، که می تواند منجر به قطع عضو پا و حتی مرگ شود.
برای جلوگیری از این عارضه هولناک بیماری ، شما باید:
- به قوانین بهداشت شخصی پایبند باشید و پا را تمیز نگه دارید
- به طور مرتب پوست پاها را در مورد صدمات جزئی ، ساییدگی و ترک ، بررسی کنید
- ماساژ روزانه خود پاها برای بهبود گردش خون و درونی بودن ،
- بعد از انجام مراحل آب ، پوست را با یک حوله طبیعی کاملاً پاک کنید ،
- کفش راحتی را برای پوشیدن روزمره و بدون پاشنه بلند انتخاب کنید ،
- مرتباً پوست را با خامه یا لوسیون مرطوب کنید تا خشک نشود.
در طی مشاوره برنامه ریزی شده متخصص غدد ، لازم است پزشک پاهای بیمار را معاینه کند و در صورت لزوم دوره های دارویی را برای بهبود میکروسیرکولاسیون خون تجویز کند. در کلینیک ها ، به طور معمول ، اتاق هایی از عملکرد پای دیابتی ، که در آن بیمار می تواند حساسیت پوست پاها را اندازه گیری کرده و وضعیت کلی آنها را ارزیابی کند.
جلوگیری از مشکلات کلیوی و چشم
نفروپاتی دیابتی یکی دیگر از عوارض این بیماری است که به سرعت با قند خون بالا پیشرفت می کند. با توجه به اینکه غلظت بالای گلوکز باعث چسبندگی خون می شود ، تصفیه آن برای کلیه دشوارتر می شود. اگر بیمار به طور موقت فشار خون را افزایش دهد ، این مشکلات می تواند منجر به نارسایی کلیوی و نیاز به دیالیز مداوم (با استفاده از دستگاه "کلیه مصنوعی") شود.
برای کاهش خطر ابتلا به نفروپاتی شدید ، باید:
- به طور مرتب قند خون را اندازه گیری کرده و آن را در سطح هدف نگه دارید ،
- مقدار نمک را در رژیم غذایی محدود کنید تا مشکل تورم و فشار ایجاد نشود ،
- اگر پروتئین در ادرار تشخیص داده شود ، باید رژیم کم پروتئین دنبال شود
- شاخص های متابولیسم چربی را کنترل کرده و از افزایش شدید کلسترول خون جلوگیری کنید.
چشم مهم دیگر عضو مهم دیابت است. رتینوپاتی دیابتی (تغییرات پاتولوژیک شبکیه) می تواند منجر به کاهش چشمگیر در بینایی و حتی نابینایی شود. برای پیشگیری لازم است هر شش ماه یک بار به چشم پزشک مراجعه کرده و معاینه فوندوس را انجام دهید. نظارت منظم بر میزان قند خون موثرترین روش برای جلوگیری از مشکلات شدید شبکیه است. به دلیل غلظت زیاد قند در جریان خون ، تغییرات پاتولوژیک در رگ های خونی کوچک پیشرفت کرده و بینایی را مختل می کند. متاسفانه ، رتینوپاتی تقریباً غیرممکن است ، اما توسعه آن متوقف شده و کاهش می یابد.
دیابت قندی فقط بیماری نیست که قند خون در آن از حد طبیعی بالا رود. این بیماری در تمام زمینه های زندگی یک شخص جای خود را می گذارد و او را وادار می کند که در انتخاب مواد غذایی و برنامه ریزی روزمره بیشتر مراقب باشد. اما به دنبال توصیه های پزشکان و گوش دادن به سلامتی خود ، می توانید یاد بگیرید که بدون این که به طور مداوم در مورد آن فکر کنید ، با این بیماری زندگی کنید.با دیابت به خوبی جبران شده ، خطر عوارض حداقل است ، و کیفیت زندگی بیمار کاملاً بالاست.
علائم دیابت نوع 2
در مرحله اولیه ، بیماری بدون علائم قابل مشاهده پیش می رود. اگر بیماری تشخیص داده نشود یا درمان مناسب دریافت نشود ، آسیب شناسی با آن بیشتر می شود همراه با علائم مشخصه:
- احساس خشکی مداوم در حفره دهان ، همراه با تشنگی غیرقابل تحمل است. این علائم به این دلیل اتفاق می افتد که مقدار زیادی مایعات برای خارج کردن گلوکز اضافی از خون مورد نیاز است. بدن روی این مایعات و آبهای حاصل از بافت ،

- در نتیجه ، مقدار زیادی ادرار تشکیل می شود ، در نتیجه فرد اغلب به توالت می رود ،
- افزایش تعریق ، که در طول خواب افزایش می یابد ،
- افزایش خشکی پوست و غشاهای مخاطی ، همراه با خارش ،
- عدم رطوبت و تغذیه نامناسب عصب بینایی باعث اختلال در بینایی می شود ،
- ریزگردها و زخمها آهسته تر بهبود می یابند ،
- پیچش خودسرانه بافت عضلانی به دلیل نقص در سیستم عصبی رخ می دهد ،
- تورم اندامها همراه با درد و بی حسی ،
- به دلیل کمبود انرژی ، ضعف شدید ، افزایش اشتها و آریتمی وجود دارد ،
- کاهش شدید ایمنی ، در ارتباط با این موارد سرماخوردگی های مکرر وجود دارد.
در مرحله اولیه ، افزایش اشتها ، خستگی و نیاز مکرر به مایعات مشاهده می شود. برای رد / تایید دیابت ، لازم است برای انجام آزمایش خون برای قند ، با یک پزشک درمانی / پزشک متخصص مشورت کنید. در شروع بیماری ، برای درمان ، تنظیم رژیم غذایی کافی است.
بسته به شدت علائم ، ویژگی های درمانی و عوارض ناشی از این بیماری ، دیابت به 4 درجه شدت تقسیم می شود.
| درجه آسیب شناسی | ویژگی اصلی | ویژگی های متمایز |
| آسان | این بیماری با افزایش اندکی قند خون رخ می دهد ، که باعث افزایش تشنگی ، افزایش اشتها و ضعف عضلات می شود. تغییرات پاتولوژیک در بدن مشاهده نمی شود. به عنوان درمانی ، از اصلاح در تغذیه استفاده می شود. داروها در موارد نادر تجویز می شوند. | در این مرحله ، دیابت در موارد نادر ، عمدتا در معاینات حرفه ای هنگام انجام آزمایش خون تشخیص داده می شود. ترکیب ادرار تغییر نمی کند. سطح گلوکز در دامنه 6-7 میلی مول در لیتر است. |
| متوسط | علائم بیماری افزایش می یابد. در عملکرد اندام های بینایی ، رگ های خونی ، اختلال در خون رسانی به اندام ها ، بدتر شده است. انحرافات شدید در بدن مشاهده نمی شود. درمان با رژیم و دارو است. | میزان قند ادرار طبیعی است ، در محدوده خون 7-10 میلی مول در لیتر است. |
| سنگین | علائم تلفظ می شود. در کار اندامها یک نقص شدید وجود دارد (کاهش بینایی ، فشار زیاد مداوم ، درد و لرزش اندام). در طول درمان از منوی دقیق و تجویز انسولین استفاده می شود (دارو نتیجه ای نمی دهد). | ادرار و خون قند زیادی دارند. در خون ، غلظت در دامنه 11-14 میلیمول در لیتر متفاوت است. |
| افزایش شدت | نقض کار اعضای بدن عملاً در معرض بهبودی نیست. این بیماری قابل درمان نیست ؛ نظارت مداوم بر قند و تنظیم آن با تزریق انسولین لازم است. | غلظت گلوکز در دامنه 15-25 میلی مول در لیتر است. فرد اغلب در یک کما دیابتی قرار می گیرد. |

دیابت خفیف تا متوسط درمان و کنترل قند خون آسان است. در این مراحل نقص شدید در بدن مشاهده نمی شود. رژیم غذایی ، کاهش وزن و استفاده از داروها گاهی اوقات دستیابی به بهبودی کامل را ممکن می سازند.
داروهای کاهش دهنده قند
دیابت نوع 2 در ابتدا با رژیم غذایی از بین می رود. هنگامی که درمان تأثیر قابل ملاحظه ای نداشته باشد ، متخصص مصرف داروهای کاهش دهنده قند خون را تجویز می کند. در آغاز درمان ، 1 نوع دارو تجویز می شود.برای اثربخشی درمان ، تعداد داروها به تدریج در حال افزایش است.
انواع داروهای هیپوگلیسمی و تأثیر آنها:
| نوع داروها | هدف آنها | نام دارو |
| گلینیدها و سولفونیل اوره ها | برای افزایش تولید انسولین توسط بدن به خود اختصاص داده شده است. | Repaglinide ، glibenclamide ، chlorpropamide. |
| بیگوانیدها و گلیتازونها | تولید گلوکز در کبد را کاهش داده و حساسیت بافت ها به قند را افزایش می دهد. به کاهش اشتها کمک کنید. | متفورمین ، پیوگلیتازون. |
| مهار کننده های آلفا گلوکوزیداز | میزان جذب گلوکز توسط بافت های روده را کاهش دهید. | میگللیتول ، انسولین ، آکاربوز. |
| گلیپتین ها و آگونیست های گیرنده پپتید مانند گلوکاگون | تولید انسولین را افزایش داده و در عین حال غلظت قند را کاهش دهید. | اگزناتید ، ساکساگلیپتین ، لیکسیزناتید. |
| انسولین | جذب گلوکز توسط بافت های بدن را تقویت می کند. | انسولین |
| مشتقات تیازولیدون | حساسیت گیرنده های سلولی به انسولین را افزایش می دهد. | تروگلیتازون ، روزیگلیتازون. |
بیشتر اوقات ، 2 یا 3 داروی سازگار با هم تجویز می شوند. استفاده همزمان از بودجه برای افزایش تولید انسولین ، با داروهایی که بر حساسیت سلول ها به هورمون تأثیر می گذارند ، به کاهش مؤثر قند خون می رسد.
انتخاب مستقل از دارو خطرناک است. کاهش شدید غلظت قند همچنین اثرات مضر بر عملکرد بدن دارد. اگر دارو عوارض جانبی ایجاد کند ، آن را جایگزین درمانگر می کند. با ناکارآمدی دارو ، بیمار به انسولین درمانی منتقل می شود.
رژیم غذایی برای دیابت نوع 2. اصول تغذیه
در درمان دیابت باید دائماً به رژیم غذایی رعایت کنید که بستگی به شدت بیماری ، وجود وزن اضافی و فعالیت بدنی دارد. منو باید با متخصص شرکت کننده توافق شود. با تغییر در میزان قند (افزایش یا کاهش) ، درمانگر رژیم را تغییر می دهد.
هنگام پیروی از رژیم غذایی ، شرایط مهمی باید رعایت شود:
- مصرف مواد غذایی باید حداقل در 6 ساعت در روز انجام شود ،
- غذا نباید کالری بالایی داشته باشد و به راحتی قابل هضم باشد ،
- در صورت داشتن وزن اضافی ، لازم است که کالری ظرف ها کاهش یابد ،
- مقدار نمک مصرفی باید حداقل باشد ،
- الکل و میان وعده های فست فود منتفی هستند ،
- مقدار بالای میوه و مصرف داروهای ویتامین برای حفظ ایمنی.
 تغذیه و درمان دیابت نوع 2 دو عامل وابسته به هم هستند. در صورت تنظیم رژیم ، بعضی اوقات نیازی به استفاده از دارو نیست
تغذیه و درمان دیابت نوع 2 دو عامل وابسته به هم هستند. در صورت تنظیم رژیم ، بعضی اوقات نیازی به استفاده از دارو نیست
توصیه می شود ظروف را بدون استفاده از روغن یا با حداقل مقدار آن طبخ کنید (می توانید جوش بیاورید ، پخت). لازم است مقدار آب تمیز استفاده شده در روز افزایش یابد. هنگام تدوین منو ، لازم است که به وجود سایر آسیب شناسی ها (بیماری های دستگاه گوارش ، قلب ، کلیه ها) نیز توجه شود.
محصولات ممنوع
دیابت نوع 2 (رژیم غذایی و درمان نتیجه مثبتی خواهد داد ، با تغذیه مناسب) به صورت خفیف می توان با از بین بردن غذاهای مضر و مواد غذایی از رژیم غذایی استفاده کرد.
| محصولات ممنوع | محصولات ممنوع شرط |
| ظروف و غذاهای حاوی کربوهیدرات های قابل هضم. | غده های سیب زمینی ، فقط آب پز. هویج و چغندر. |
| محصولاتی با مقدار زیادی گلوکز (شیرینی ، میوه خشک). | غلات به استثنای سمولینا. |
| ظروف و محصولات آرد گندم | محصولاتی از آرد سبوس دار و آرد چاودار. |
| ظروف دارای مقدار زیادی نمک ، فلفل ، روغن. | حبوبات و محصولات لوبیا. |
| محصولات شیر پر چرب. | هندوانه |
| آبگوشتهای چرب و چرب. | |
| گوشت و ماهی با چربی زیاد ، کنسرو ، دودی. | |
| ادویه جات ترشی جات ، سس ها ، مارگارین. |
میزان استفاده از محصولات ممنوع شرط باید با متخصص شرکت کننده موافقت شود. آنها مقدار گلوکز را افزایش می دهند ، اما به تدریج. در عین حال ، مصرف 2 یا بیشتر انواع محصولات از لیست مشروط به شرط ممنوع است.
چگونه می توان قند خون را در دیابت کنترل کرد؟
در دیابت ، نظارت منظم بر میزان قند ضروری است. از گلوکومتر برای اندازه گیری آن در خانه استفاده می شود. اجباری یک اندازه گیری روزانه صبح است ، قبل از خوردن غذا. در صورت امکان ، سپس در طول روز (بعد از خوردن غذا ، فشار زیاد بدنی) اندازه گیری کنید.
کلیه داده ها باید در یک دفترچه ویژه وارد شوند که باید در معاینه بعدی به درمانگر نشان داده شود. پویایی تغییرات گلوکز درمانی تنظیم می شود (داروها ، رژیم غذایی). علاوه بر این ، شما باید هر 3-6 ماه یکبار در آزمایشگاه آنالیز کنید (که توسط پزشک تعیین شده است).
لیست محصولات مجاز با نشانه GI
در دیابت ، محصولات زیر به هر مقدار مصرف می شود ، اما با در نظر گرفتن میزان کالری و GI آنها.
| لیست محصولات | دستگاه گوارش (شاخص گلیسمی) |
| تخم مرغ آب پز | 48 |
| قارچ آب پز | 15 |
| کلم دریا | 22 |
| خرچنگ آب پز | 5 |
| کفیر | 35 |
| شیر سویا | 30 |
| پنیر کلم | 45 |
| پنیر توفو | 15 |
| شیر کم چرب | 30 |
| کلم بروکلی | 10 |
| خیار | 10 |
| گوجه فرنگی | 20 |
| بادمجان | 20 |
| زیتون | 15 |
| تربچه | 10 |
| سیب ها | 30 |
| گلابی | 34 |
| آلو | 22 |
| گیلاس | 22 |
| نان چاودار | 45 |
| شوید | 15 |
| سالاد | 10 |
| فرنی جو مروارید روی آب | 22 |
| ماکارونی سبوس دار | 38 |
| جو دوسر | 40 |
| رول نان | 45 |
| مارمالاد | 30 |
این لیست با در نظر گرفتن فعالیت بدنی و شدت بیماری توسط پزشک قابل گسترش است.
داروهای مردمی
دیابت نوع 2 (رژیم غذایی و درمان - شرایط لازم برای جلوگیری از ایجاد عوارض و پیشرفت بیشتر بیماری) با استفاده از داروهای مردمی می تواند کنترل شود. استفاده از آنها برای بحث با پزشک توصیه می شود.
دستور العمل هایی که روند سوخت و ساز بدن را عادی می کنند و به کاهش وزن کمک می کنند:
- در 0.4 لیتر آب جوش ، 70 میلی لیتر عسل و 40 گرم دارچین خشک (پودر) را هم بزنید. اصرار بر یک روز در سرما. نوشیدنی به 2 وعده تقسیم می شود. برای استفاده در صبح و عصر. مدت زمان درمان تا 14 روز است.
- بخار آب را در 0.5 لیتر آب 10-12 قطعه بخار کنید. برگهای خلیج. 30 میلی لیتر 3 بار مصرف کنید. دوره 10 روز است. برگزاری 3 دوره با استراحت 10 روز ضروری است.
- به جای برگهای چای ، بخار گلهای زنبق. روزانه حداکثر 2 فنجان چای بنوشید.

- ریز خرد شده 350 گرم سیر و جعفری و 100 گرم پوست لیمو را ریز خرد کنید. تا 14 روز در سرما هم بزنید و اصرار کنید. 10-12 میلی گرم در روز مصرف کنید.
- 20 گرم لوبیا را در 1 لیتر آب (4 ساعت) بجوشانید. روزانه 300 میلی لیتر مصرف کنید (قابل تقسیم به بخش ها). مدت زمان درمان 31 روز است.
- نوشیدنی های تهیه شده به جای چای (نوشیدن 400 میلی لیتر در روز) از:
- زگیل ، جان بابونه ، زغال اخته ،
- پوست آسپن ،
- برگ لوبیا
- دارچین کامل
در صورت عدم تحمل یا واکنش آلرژیک ، نوشیدنی ها از رژیم خارج می شوند.
فعالیت بدنی
وجود تمرینات بدنی حتی اگر مشکلی در مورد وزن وجود نداشته باشد باید انجام شود. ورزش ها می توانند کار قلب ، رگ های خونی و اندام های تنفسی را عادی کنند و همچنین وضعیت کلی بدن را به طور کلی تثبیت کنند.
در طی کلاس ها ، باید بار صحیح بار را در نظر گرفت ، زیرا افزایش کالری سوزی به سرعت منجر به گرسنگی می شود و غذا پس از ورزش می تواند با انتشار زیادی گلوکز در خون جذب شود.
ورزش هایی که برای دیابت توصیه می شود:
- تمرینات دمبل
- پیاده روی در پارک یا دویدن سبک ،
- دوچرخه سواری
- شنا

- یوگا
- رقص آرام
توصیه می شود در مورد نوع شغل با متخصص شرکت کننده صحبت کنید. و همچنین صرف وقت لازم برای رویه.
عوارض بیماری
هنگامی که یک بیماری در اواخر مرحله تشخیص داده می شود ، درمان ناکافی یا بیمار توصیه های متخصص را رعایت نمی کند ، ممکن است عوارض خطرناکی ایجاد شود:
- تورم ادم نه تنها در بیرون (بازوها ، پاها ، صورت) بلکه در داخل بدن نیز ایجاد می شود. بسته به آنچه در ایجاد علائم بوده است. این می تواند توسعه نارسایی قلبی یا کلیوی باشد که به عنوان عارضه دیابت نیز ایجاد می شود.
- درد در پاها. این علائم در ابتدا با افزایش فشار بدنی وجود دارد. با پیشرفت بیماری ، درد در شب مختل می شود. علاوه بر این ، بی حسی اندام ها و از بین رفتن موقت حساسیت ظاهر می شود. شاید یک احساس سوزش باشد.
- ظاهر زخم ها. به دلیل قند زیاد ، زخم ها ضعیف و به مدت طولانی بهبود می یابند که منجر به ایجاد زخم های باز می شود. درمانگر توصیه می کند حتی بریدگی های کوچک را با دقت درمان کنید تا زخم کاملاً بهبود یابد.
- توسعه باند. با دیابت ، وضعیت رگها مختل شده است ، که می تواند منجر به انسداد آنها شود. بیشتر اوقات ، این پدیده روی اندامها مشاهده می شود. در نتیجه تشکیل لخته خون ، خون تازه با اکسیژن و مواد مغذی وارد مچ دست / پا نمی شود. بافت می میرد. قرمزی در ابتدا رخ می دهد ، همراه با درد و تورم. اگر درمانی وجود ندارد ، بیشتر روشن کنید. اندام قطع شده است.
- افزایش / کاهش فشار. تغییر در بزرگی نشانگر فشار بیشتر به دلیل اختلال در عملکرد کلیه رخ می دهد.
- کما این حالت می تواند با افزایش شدید غلظت گلوکز یا کاهش (به دلیل مصرف بیش از حد انسولین) ایجاد شود. یا به دلیل مسمومیت شدید بدن توسط سموم ، که در هنگام شکل گیری انرژی از سلول های چربی ایجاد می شوند. در این حالت ، بیمار از عرق سرد و چسبناک پوشانده می شود ، گفتار دچار کمبود و بیهوش می شود. با افزایش قند خون مشخصه بو استون ظاهر می شود. سپس از بین رفتن هوشیاری است. بدون کمک ، یک مرگ سریع امکان پذیر است.
- نقص بینایی. به دلیل تغذیه نامناسب بافت های چشم و اعصاب. در ابتدا ، نقاط ، حجاب بوجود می آیند ، به تدریج ممکن است نابینایی کامل ایجاد شود.
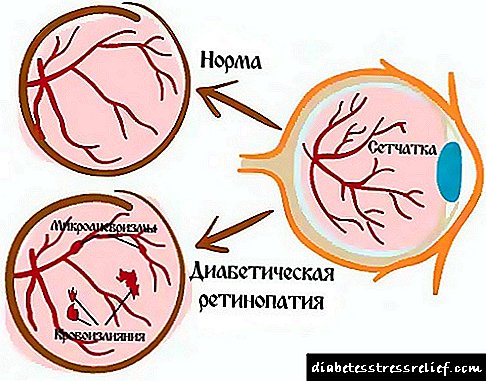
- اختلال در عملکرد کلیه. به دلیل بار زیاد روی اندام ، نارسایی کلیوی ایجاد می شود.
در درمان دیابت می توان از بروز عواقب جلوگیری کرد. تعیین به موقع از بروز عوارض باعث پیشرفت بیشتر آنها می شود.
دستورالعمل های بالینی دیابت نوع 2
در صورت تشخیص دیابت ، درخواست فوری به درمانگر و آزمایش قند ضروری است. هنگام تأیید بیماری ، باید معاینه کامل انجام دهید. در مرحله بعد ، شما باید تمام قرارهای متخصص درمان را دنبال کنید (رژیم غذایی ، مصرف داروها ، تمرینات). حتما غلظت قند خون را بررسی کنید. در صورت تغییر شرایط ، پزشک معالج باید درمان را تنظیم کند.
دیابت قندی می تواند به تدریج توسعه یابد و در مرحله میانه تشخیص داده شود. با نوع 2 ، اساس درمان رژیم غذایی است. با فرم پیشرفته ، دارو یا تزریق انسولین ضروری است.
طراحی مقاله: ميلا فريدان