میکروآنژیوپاتی در دیابت
آنژیوپاتی دیابتی - ضایعه عروقی عمومی در دیابت ، گسترش در عروق کوچک (میکروآنژیوپاتی) و شریان های کالیبر بزرگ و متوسط (ماکروآنژیوپاتی).
میکروآنژیوپاتی دیابتی - ضایعه خاص دیابت قارچی عروق کوچک (شریانی ، مویرگ ، ونول) ، که با تغییر در ساختار آنها (ضخیم شدن غشای زیرزمین ، تکثیر اندوتلیال ، رسوب گلیکوزآمینوگلیکانان در دیواره عروق ، دیواره شریانی ، هیالینوز دیواره ، میکروترومبوزها ، توسعه نفوذپذیری برای نفوذپذیری) برای افزایش میزان نفوذپذیری برای نفوذپذیری در بدن وجود دارد :
1. رتینوپاتی دیابتی - علت اصلی نابینایی در بیماران مبتلا به دیابت ، عدم تکثیر (وجود میکروآنوریسم ها ، خونریزی ، ورم ، اگزوداتهای جامد در شبکیه) ، پیش آگهی (+ تغییرات در رگهای شبکیه: وضوح ، تورم ، حلقه ها ، برداشتن ، نوسانات کالیب عروقی) و تکثیر (+ ظاهر عروق جدید) ، خونریزی های مکرر در شبکیه با جدا شدن آن و تشکیل فشرده بافت همبند) فرم ، شکایت بالینی از مگس های سوسو زدن در جلوی چشم ها ، لکه ها ، احساس مه ، اشیاء تاری ، پیشرفت پایین تر ها حدت بینایی.
غربالگری برای رتینوپاتی دیابتی.
"استاندارد طلایی" عکاسی رنگ آمیزی استریوسکوپی از فوندوس ، آنژیوگرافی فلورسانس شبکیه و افتالموسکوپی مستقیم در دسترس در حال حاضر برای غربالگری است.
معاینه اول بعد از 1.5-2 سال از تاریخ تشخیص دیابت ، در صورت عدم وجود رتینوپاتی دیابتی ، معاینه حداقل 1 بار در 1-2 سال ، در صورت وجود - حداقل 1 بار در سال یا بیشتر اوقات ، با ترکیبی از رتینوپاتی دیابتی با بارداری ، AH ، CRF - یک برنامه معاینه فردی ، با کاهش ناگهانی در بینایی - معاینه فوری توسط چشم پزشک.
اصول درمان رتینوپاتی دیابتی:
1. داروهای درمانی: حداکثر جبران سوخت و ساز بدن کربوهیدرات (داروهای کاهش دهنده قند خوراکی ، انسولین درمانی) ، درمان عوارض همزمان ، آنتی اکسیدان ها (نیکوتین آمید) برای رتینوپاتی دیابتی غیر تکثیر کننده با لیپیدهای خون بالا ، هپارین های با وزن کم مولکولی در مراحل اولیه فرآیند
2- فتوكولاژي عروق شبكيه در مراحل اوليه رتينوپاتي ديابتي (محلي - کانون هاي انعقاد ليزر در ناحيه فرآيند پاتولوژيك يا خونريزي پره اترنتال اعمال مي شود ، منعكس هاي كانوني در چند رديف در نواحي paramacular و parapapillary ، panretinal - مورد استفاده براي رتينوپاتي پروليفراتيك ، از 1200 تا 1200 استفاده مي شود) کانونها در یک الگوی checkerboard روی شبکیه استفاده می شوند ، همه راه ها از مناطق paramacular و parapapillary تا منطقه استوایی شبکیه).
3. Cryocoagulation - برای بیماران مبتلا به رتینوپاتی دیابتی پرولیفراتیو ، پیچیده شده توسط خونریزی مکرر در بدن زجاجیه ، افزایش خشن در نواحی عروقی و بافت پرولیفراتیو ، مشخص می شود که ابتدا در نیمه تحتانی چشم چشم انجام می شود ، و پس از یک هفته در نیمه فوقانی ، امکان بهبود یا تثبیت بینایی باقی مانده ، برای جلوگیری از دید کامل را فراهم می آورد. نابینایی
4- ویتراکتومی - برای خونریزی مکرر زجاجیه با توسعه بعدی تغییرات فیبروتیک در زجاجیه و شبکیه بیان شده است
2. نفروپاتی دیابتی - به دلیل نفروژانسواسکلروز گره ای یا پراکنده گلومرول کلیوی.
تظاهرات بالینی و آزمایشگاهی نفروپاتی دیابتی.
1. در مراحل اولیه ، تظاهرات ذهنی وجود ندارد ، در مرحله بالینی بیان شده ، افزایش پروتئینوری ، فشار خون بالا شریانی ، سندرم نفروتیک ، کلینیک پیشرونده نارسایی مزمن کلیه مشخصه است.
2. میکروآلبومینوری (دفع آلبومین ادرار ، بیش از مقادیر طبیعی ، اما نرسیده به درجه پروتئینوری: 30-300 میلی گرم در روز) - اولین علامت نفروپاتی دیابتی ، با ظهور میکروآلبومینوریای مداوم ، مرحله بالینی بیان شده بیماری در 5-7 سال بروز خواهد کرد.
۳- چربی خون (GFR> ۱۴۰ میلی لیتر در دقیقه) - نتیجه اولیه تأثیر قند خون بر عملکرد کلیه در دیابت ، به آسیب کلیوی کمک می کند ، با افزایش مدت زمان دیابت ، GFR به تدریج به نسبت افزایش پروتئینوری و شدت درجه فشار خون بالا کاهش می یابد.
در اواخر نفروپاتی دیابتی پروتئینوری مداوم ، کاهش GFR ، افزایش آزوتمی (کراتینین و اوره خون) ، تشدید و تثبیت فشار خون بالا و ایجاد سندرم نفروتیک مشخصه است.
مرحله توسعه نفروپاتی دیابتی:
1) عملکرد بیش از حد کلیه ها - افزایش GFR> 140 میلی لیتر در دقیقه ، افزایش جریان خون کلیوی ، هیپرتروفی کلیوی ، نوروآلبومینوریای 131 I توسط غده تیروئید: میزان جذب پس از 2-4 و 24 ساعت به شدت افزایش می یابد.
6) اسکن رادیوایزوتوپی غده تیروئید - به شما امکان می دهد بافت فعال عملکردی را تعیین کنید ، شکل و اندازه غده را مشخص کنید ، وجود گره ها در آن ، یک تصویر بزرگنمایی برجسته از غده تیروئید با افزایش ضبط ایزوتوپ
7) تعیین رادیو ایمنی سطح خونی T3 و T4
8) تعیین مقدار موجود در خون ید وابسته به پروتئین ، به طور غیرمستقیم عملکرد غده تیروئید را منعکس می کند: شاخص ها افزایش می یابد
9) رفلکسومتری - کوتاه شدن قابل توجه در زمان رفلکس تاندون آشیل (یک روش غیر مستقیم برای تعیین عملکرد غده تیروئید ، توصیف اثر محیطی هورمونهای تیروئید)
اصول درمان DTZ:
1. داروهای تیروستاتیک: مرکازولیل / تیامازول 30-60 میلی گرم در روز به صورت خوراکی در 4 دوز تقسیم شده برای کاهش علائم تیروتوکسیکوز ، سپس دوز 5 میلی گرم در هفته برای حمایت از 2.5-10 میلی گرم در روز ، پرکلرات پتاسیم 400 میلی گرم در روز به صورت خوراکی کاهش می یابد ( از آن در صورت عدم تحمل به مرکازولیلیوم ، کربنات لیتیوم ، آماده سازی میکرویویدید استفاده می شود (محلول لوگوول ، قرص های "Microiod")
2. GCS نشان داده شده است: 1) در موارد شدید بیماری با بزرگ شدن چشمگیر غده تیروئید و اگزوفتالموس قابل توجه ، 2) همراه با لکوپنی شدید در حین درمان با مرکازولیل و قابل درمان با محرکهای لکوپوئیزس (در صورت عدم امکان لغو کردن مرکازولیل غیرممکن است) ، 3) همراه با بحران تیروتوکسیک ، افتادگی تیروتوکسی ، 4) در صورت عدم تأثیر درمان با تیروئیداتیک ، پردنیزون 15-30 میلی گرم در روز (2/3 از دوز روزانه 7 تا 8 صبح بعد از ظهر ، 1/3 در 11 صبح) استفاده از متناوب برای جلوگیری از مهار قشر آدرنال توصیه می شود ( تعیین دوز 48 ساعته GCS در صبح هر روز دیگر یا متناوب (3-4 روزه مصرف GCS با استراحت 3-4 روزه)
3-درمان ایمن سازی برای عادی سازی عملکرد سیستم ایمنی بدن: نوکلئینات سدیم در پودرها 0.1 گرم 4 بار در روز 3-4 هفته ، تیمالین 10-30 میلی گرم در روز من / متر 5-20 روز ، تاتیوین 1 میلی لیتر در هفته به 5-6 روز ، دکاریس / لوامیزول 150 میلی گرم 1 بار در روز به مدت 5 روز
4- بتا بلاکرها - برای هر نوع DTZ ، به خصوص شدید ، و همچنین با فشار خون بالا و آریتمی همراه است: پروپرانولول 40 میلی گرم 4 بار در روز به صورت خوراکی یا بتا آدرنولیتیک انتخابی (تالینولول / کوردانوم)
5- درمان با ید رادیواکتیو (131 I در غده تیروئید تجمع می یابد و ذرات بتا را از بین می برد که آن را از بین می برد) - با عدم کارآیی تیروستاتیک درمانی ، اشکال شدید تیروتوکسیکوز با عوارض ، عود DTZ پس از درمان جراحی انجام می شود.
6.درمان جراحی: برداشتن موضعی غده تیروئید طبق گفته نیکولاف - برای اشکال شدید بیماری نشان داده شده است ، برای اشکال متوسط و بدون تأثیر درمان تیروئیداتیک ، در دوران بارداری و شیردهی ، برای اشکال ندولر ، مخلوط گواتر ، برای میزان زیادی از بزرگ شدن غده تیروئید ، توسعه کارشناسی ارشد
7.درمان چشم چشمی: توصیه می شود عینک تیره بخوابید ، بخوابید با یک صندوق بلند شده ، به طور دوره ای از داروهای ادرار آور استفاده کنید (فوروزمید 40 میلی گرم خوراکی 2 بار در هفته) ، قطره های هیدروکورتیزون در چشم ها بمالید و پماد هیدروکورتیزون را روی پلک ها بمالید (باعث کاهش ملتحمه و کراتیت) ، تجویز retrobulbar در فیبر GCS (4 میلی گرم دگزازون با فاصله 4 روز ، دوره درمان 6-8 تزریق است) ، لیداز (هیالورونیداز) 1 میلی لیتر در 1 میلی لیتر فیزیکی. محلول ، پارولدل 25 میلی گرم 2 بار در روز از طریق دهان (تولید تیروتروپین را مهار می کند ، باعث کاهش اگزوفتالموس ، ادم و فیبروز در فیبر رتروبولبار می شود).
8- درمان علامت دار (داروهای آرام بخش ، ضد اضطراب ، داروهای آنابولیک ، کبدی محافظت کننده ، داروهای ضد فشار خون و غیره)
انواع اختلالات عروقی
بسته به محلی سازی عروق آسیب دیده ، شایع ترین انواع بیماری عبارتند از:
- نفروپاتی
- رتینوپاتی
- میکروآنژیوپاتی اندام تحتانی
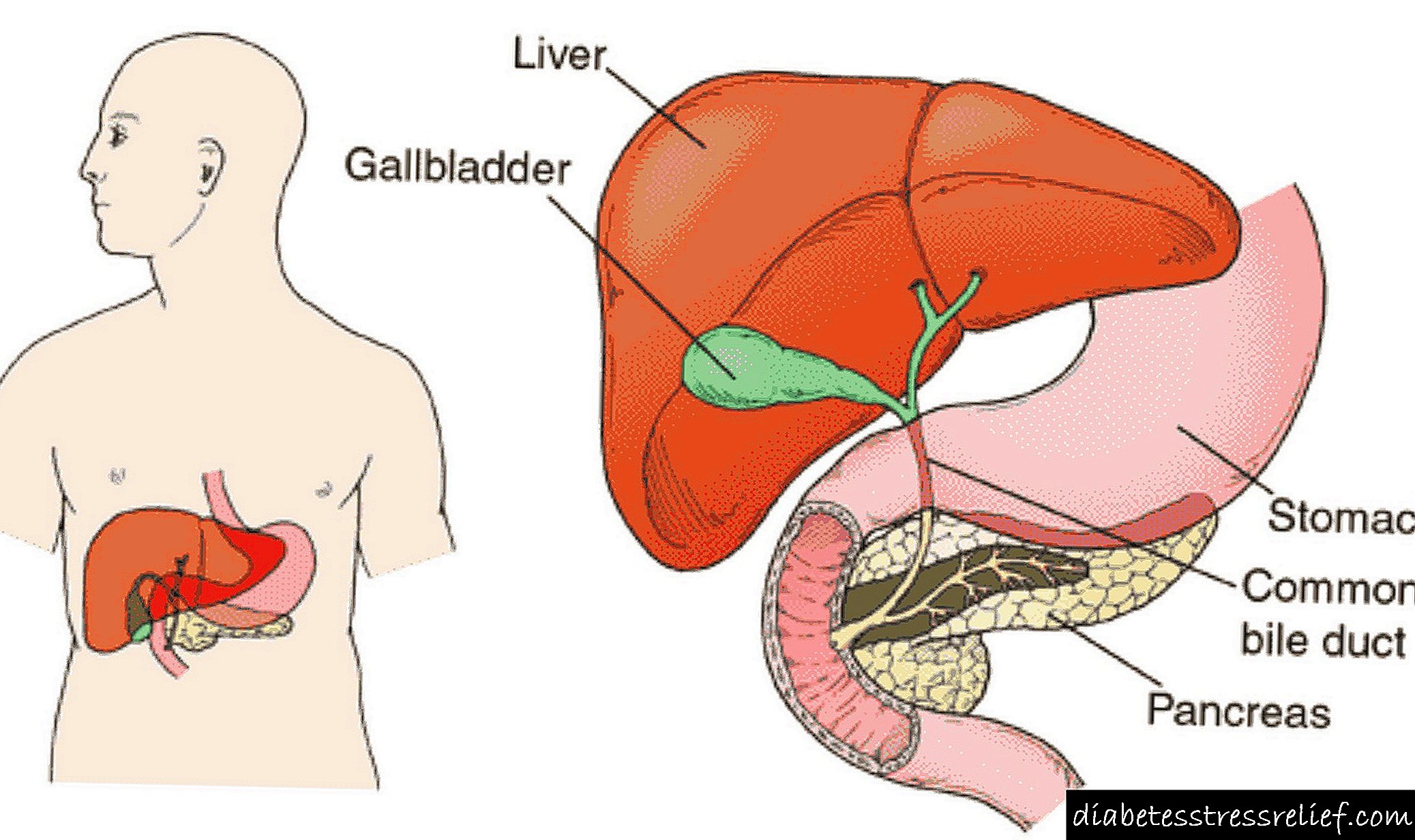
با نفروپاتی ، تغییرات پاتولوژیک تقریباً روی تمام عروق کوچک کلیه ها تأثیر می گذارد. در کنار این ، شریان های بزرگ نیز تحت تأثیر قرار می گیرند که منجر به اختلال در عملکرد این اندام می شود. متابولیسم موضعی به اندازه کافی فشرده نیست ، بافت ها و سلول ها اکسیژن و مواد مغذی لازم را دریافت نمی کنند. علاوه بر تغییرات عروقی ، همراه با نفروپاتی ، روند فیلتراسیون و ساختارهای مسئول اجرای آن (لولهها و گلومرولها) رنج می برند.
رتینوپاتی ضایعه ای از شبکیه است. رگ های کوچک در این منطقه وظیفه خونرسانی طبیعی به اجزای مهم اندام بینایی را بر عهده دارند ، بنابراین تغییرات دردناک آنها بر توانایی دیدن فرد تأثیر منفی می گذارد. بسته به مرحله رتینوپاتی ، علائم می تواند برای بیمار هم جزئی و بسیار آزار دهنده باشد. شدیدترین نتیجه میکروآنژیوپاتی چشم کوری است ؛ بنابراین ، افراد دیابتی باید به طور مرتب توسط چشم پزشک معاینه شوند.
تغییر در رگهای اندام تحتانی یکی از دلایل بروز سندرم پای دیابتی است. نقض گردش خون ، هدایت عصب منجر به تغذیه ناکافی عضلات پاها می شود ، بنابراین این بافت ها تن و حالت ارتجاعی طبیعی خود را از دست می دهند. پوست موجود در اندام تحتانی خشک می شود ، هرگونه ترک و خراش برای عفونت به دروازه ورودی تبدیل می شود. آسیب دیدن پوست پاها برای مدت زمان طولانی بهبود می یابد و دشوار است ، فرد ممکن است زخم های گرمسیری دردناک را تجربه کند. بارزترین عارضه آنژیوپاتی اندام تحتانی ، گانگرن است که منجر به قطع عضو یا مرگ می شود.
علل وقوع
میکروآنژیوپاتی دیابتی به دلیل نقض میکروسیرکولاسیون خون اتفاق می افتد ، در نتیجه عروق فاقد اکسیژن و مواد مغذی هستند. اختلالات در متابولیسم کربوهیدراتهای ناشی از دیابت منجر به عملکرد غیر طبیعی غشاها و دیواره های مویرگ ها ، شریانی ها و ونول ها می شود ، زیرا این عناصر ساختاری حاوی کربوهیدرات نیز هستند.
به دلیل دیابت ، محصولات باقیمانده از متابولیسم پروتئین در خون بیمار تجمع می یابد ، که به طور معمول باید از بدن دفع شود. این منجر به تغییر در خواص خون و ضخیم شدن دیواره عروق کوچک می شود. اغلب اوقات ، میکروآنژیوپاتی در 10-15 سال از دوره دیابت رخ می دهد ، اما همچنین مواردی از رشد سریع پاتولوژی بعد از 1-2 سال از شروع اختلالات غدد درون ریز مشاهده می شود. به همین دلیل است که کاملاً همه بیماران در گروه خطر قرار می گیرند و برای حفظ سلامتی خود باید با دقت گوش بدن خود را ملاقات کرده و به موقع به پزشک مراجعه کنند.
در همان ابتدای پیشرفت روند پاتولوژیک (صرف نظر از موقعیت آن) ، علائم به قدری ناچیز است که فرد به ندرت به آنها توجه می کند. اگر در مورد مشکلات عروق پاها صحبت کنیم ، ممکن است علائم اصلی آنها سوزن سوزن شدن یا احساس بی حسی باشد.
با پیشرفت آسیب شناسی بیمار ، علائم زیر شروع به زحمت می کنند:
- کشیدن درد در پاها
- افزایش خستگی
- تورم
- خشکی بیش از حد پوست پا و پاها ،
- ریزش مو در این منطقه ،
- گرفتگی
- از دست دادن دما و (یا) حساسیت به درد ،
- تشکیل زخم های استوایی که درمان آن دشوار است.
پاهای بیمار حتی به دلیل گردش خون ناچیز حتی در فصل گرم سال نیز سرد باقی می ماند. علاوه بر مشكلات عروق كوچك ، اعصاب و شريان و رگ هاي بزرگ نيز وارد اين فرآيند مي شوند. به همین دلیل ممکن است رنگ پوست پاها کمرنگ شود یا بنفش ، سیانوتیک شود. رعایت نکردن قوانین بهداشت شخصی ، به طور معمول ، اوضاع را بدتر می کند و انگیزه ای برای ایجاد ضایعات عفونی می شود. تمیز و خشک نگه داشتن پاهای شما یکی از اصلی ترین قوانین زندگی برای دیابت است.
رتینوپاتی در مراحل اولیه تقریباً خود را احساس نمی کند ، هرچند که توسط چشم پزشک معاینه شود ، ممکن است چنین بیمار قبلاً دچار تغییراتی شود. غالباً ، بیماران چنین مظاهر را به خستگی نسبت می دهند و اهمیت خاصی به آنها نمی دهند. در ابتدا ، ممکن است "مگسها" یا جرقه های کوچک در جلوی چشم ظاهر شوند ، اما حدت بینایی ، به طور معمول ، رنج نمی برد. سپس شخص متوجه می شود که کار در رایانه ، خواندن و نوشتن برای او دشوارتر شده است (چشمان او بسیار خسته است و وضوح بینایی کاهش می یابد). با بدتر شدن وضعیت شبکیه علائم افزایش می یابد و اگر به موقع با پزشک مشورت نکنید ، احتمال نابینایی افزایش می یابد.
مشکوک به نفروپاتی در ابتدای رشد آن دشوار است ، زیرا تنها با وجود پروتئین در ادرار قابل تجلی است (این با عبور از آنالیز قابل تشخیص است). هنگامی که آسیب کلیوی برجسته تر و مزمن می شود ، ممکن است فرد دچار ورم شود ، فشار خون را پرش کند ، ادرار را مختل کند ، بوی آمونیاک از دهان و ضعف مداوم را بخورد.
تشخیصی
برای تعیین تشخیص میکروآنژیوپاتی اندام تحتانی ، معاینه پزشک ، آزمایش خون آزمایشگاهی و اشعه ایکس ضروری است. عروق کوچک و بزرگ پاها نیز با استفاده از داپلر (سونوگرافی رنگی) قابل بررسی است. در برخی شرایط ، ممکن است یک اسکن MRI یا توموگرافی کامپیوتری برای روشن شدن مسائل بحث برانگیز تجویز شود. برای به دست آوردن یک تصویر دقیق ، اغلب به بیمار توصیه می شود که با یک ماده حاجب ، چنین مطالعه ای را انجام دهد ، و این باعث بهبود وضوح تصویر می شود.
با نفروپاتی در تجزیه و تحلیل کلی ادرار ، اغلب تغییراتی مشاهده می شود که دلیل اصلی تشخیص جدی تر می شود.
با کمک سونوگرافی ، اشعه X ، MRI می توان اختلالات عروقی در کلیه ها را تعیین کرد. برای ارزیابی وضعیت شبکیه و تشخیص زودرس رتینوپاتی ، بیمار نیاز به معاینات منظم توسط چشم پزشک دارد. علاوه بر مشاوره و معاینه ، پزشک غالباً از روشهای ابزاری برای معاینه دستگاه چشمی استفاده می کند ، که براساس آنها نتیجه ای درباره حضور یا عدم وجود تغییرات پاتولوژیک می گیرد.
درمان میکروآنژیوپاتی در دیابت به بومی سازی روند آسیب شناسی بستگی دارد. متوقف کردن شروع جنین ، مشکل در عروق پاها یا نفروپاتی بسیار دشوار است ، اما هنوز هم می توان کمی پیشرفت آنها را کند کرد. مؤلفه های اصلی درمان تمام اختلالات عروقی در بدن ، حفظ قند خون در سطح هدف و پیروی از رژیم غذایی است. بدون این ، هیچ روش محلی و داروهای کمکی به نتیجه پایدار کمک نمی کنند.
برای عادی سازی جریان فرآیندهای متابولیکی در شبکیه ، بیمار می تواند تقویت قطرات چشم ، ویتامین ها و ماساژ سبک پلک ها تجویز شود. چنین رویه هایی مشکل را به طور کامل برطرف نمی کند ، اما پیشرفت آن را کند می کند. با نفروپاتی ، پیروی از رژیم غذایی ، ترک نمک و مقدار زیادی پروتئین و کنترل فشار خون بسیار مهم است.با فشار خون همراه ، بیمار باید داروهای ضد فشار خون (مثلاً مهار کننده های ACE) مصرف کند.
توده بزرگی از بدن بر وضعیت اندام تحتانی تأثیر منفی می گذارد ، زیرا در این حالت بار بیش از حد دارند. ورزش های معتدل و پیاده روی های طولانی همچنین برای افزایش جریان خون ، بهبود عصب بافت و تقویت فرایندهای متابولیک بسیار مهم هستند. خود ماساژ و ژیمناستیک روزانه به طور موثر خطر ابتلا به سندرم پای دیابتی را کاهش می دهد. بعضی اوقات ممکن است بیمار روشهای فیزیوتراپی درمانی و پمادهایی را برای استفاده موضعی تجویز کند که باعث بهبود وضعیت بافتهای نرم و رگهای خونی پاها می شود.
پیشگیری
موثرترین روش برای جلوگیری از بروز عوارض عروقی دیابت ، حفظ قند خون در سطح هدف است. برای این منظور ، پیروی از رژیم غذایی حائز اهمیت است ، به موقع معاینات معاینه توسط متخصص غدد انجام شود و آزمایش خون انجام شود.
همچنین ، برای پیشگیری ، بسیار مطلوب است:
- سیگار کشیدن و نوشیدن الکل را متوقف کنید ،
- مقدار نمکی را که با غذا می خورید محدود کنید ،
- مرتباً سطح کلسترول خون را بررسی کرده و در صورت لزوم آن را کاهش دهید ،
- یک شیوه زندگی فعالانه پیش ببرید
- برای کنترل فشار خون ، برای جلوگیری از افزایش شدید آن.
البته دیابت قندی بر وضعیت عروق خونی تأثیر می گذارد و جلوگیری از تغییرات منفی در آنها تقریباً غیرممکن است. اما هنگام شناسایی مشکلات در مراحل اولیه ، می توانید از خراب شدن روند آسیب شناسی جلوگیری کنید. یک سبک زندگی سالم و رعایت توصیه های پزشک معالج ، به بسیاری از افراد دیابتی اجازه می دهد تا عوارض بیماری را برای مدت طولانی فراموش کنند.
میکروآنژیوپاتی دیابتی - تشخیص و درمان
میکروآنژیوپاتی دیابتی یک ضایعه عروق کوچک است - مویرگ ها ، شریانی ها و رگ ها. این پدیده بسیار رایج است و منجر به پیامدهای منفی می شود. برای جلوگیری از بروز این بیماری ، لازم است تمام قرارهای پزشکی را دنبال کنید. در صورت بروز علائم مشابه ، اقدام فوری لازم است.
جوهر آسیب شناسی
 میکروآنژیوپاتی دیابتی به عنوان آسیب عروقی شناخته می شود که نتیجه آن افزایش قند خون طولانی مدت است. اصولاً در عروق کوچک - مویرگها ، ونول ها و شریانی ها - تغییر ایجاد شده است. آسیب شناسی ممکن است برای 10-15 سال ظاهر نشود - این با توانایی های جبرانی بیمار تعیین می شود.
میکروآنژیوپاتی دیابتی به عنوان آسیب عروقی شناخته می شود که نتیجه آن افزایش قند خون طولانی مدت است. اصولاً در عروق کوچک - مویرگها ، ونول ها و شریانی ها - تغییر ایجاد شده است. آسیب شناسی ممکن است برای 10-15 سال ظاهر نشود - این با توانایی های جبرانی بیمار تعیین می شود.
افزایش قند خون باعث تجمع مواد ایمنی در دیواره رگ های خونی می شود. این باعث تورم غشاها و باریک شدن لومن رگ ها می شود که منجر به نقض گردش خون می شود.
این فرایند با نقض جریان خون ، تشکیل لخته های خون کوچک ، تغییر در فرآیندهای متابولیکی همراه است. مدت طولانی سلول ها از نظر اکسیژن کمبود دارند. این منجر به کاهش سرعت تقسیم آنها و افزایش پوسیدگی می شود.
تعدادی از عوامل منجر به بروز میکروآنژیوپاتی در دیابت قند می شوند:
- فرآیندهای برگشت ناپذیر به دلیل افزایش ناگهانی نفوذپذیری عروق ،
- نقض عناصر ساختاری بافتهای همبند ،
- ترومبوز - ظهور در رگ های خونی لخته های خون که باعث اختلال در گردش خون می شود ،
- دیستروفی هیالین - با رسوب اجزای پروتئین دارای ساختار متراکم ،
- نکروز - مرگ و میر بافت ها.
با افزایش سطح قند ، رادیکال های آزاد و پراکسیدها در بدن تولید می شوند. آنها تخریب و مسمومیت اندوتلیوم را تحریک می کنند ، که برای بازسازی کامل بافت ها و عملکردهای دیگر بسیار مهم است.
به طور معمول ، اندوتلیوم اکسید نیتریک تولید می کند. با توسعه آسیب شناسی ، تولید این ماده کاهش می یابد. در این شرایط کشتی ها توانایی گسترش مستقل خود را از دست می دهند. این عامل آسیب شناسی قلب و عروق خونی می شود.
طبقه بندی
بسیاری از افراد به آنچه در میکروآنژیوپاتی های دیابت اشاره دارد علاقه مند هستند. بسته به محلی سازی ناهنجاری ، انواع بیماری های زیر مشاهده می شود:
- نفروپاتی ،
- رتینوپاتی
- میکروآنژیوپاتی پاها.
به نظر می رسد که رتینوپاتی به معنای آسیب به شبکیه چشم است. رگ های کوچک در این منطقه وظیفه خون رسانی به عناصر مهم اندام بینایی را بر عهده دارند. زیرا تغییرات پاتولوژیک باعث ایجاد اختلال در بینایی می شود. بسته به مرحله رتینوپاتی ، تظاهرات ممکن است جزئی باشد یا باعث ناراحتی شدید بیمار تا از بین رفتن کامل بینایی شود.
 با نفروپاتی ، تغییرات غیر طبیعی تقریباً بر تمام رگ های کوچک کلیه ها تأثیر می گذارد. علاوه بر این ، شریان های بزرگ می توانند رنج بکشند که منجر به بروز مشکلاتی در کار این بدن می شود. متابولیسم موضعی به اندازه کافی خوب نیست. این مسئله باعث عدم تأمین اکسیژن و عناصر مفید می شود.
با نفروپاتی ، تغییرات غیر طبیعی تقریباً بر تمام رگ های کوچک کلیه ها تأثیر می گذارد. علاوه بر این ، شریان های بزرگ می توانند رنج بکشند که منجر به بروز مشکلاتی در کار این بدن می شود. متابولیسم موضعی به اندازه کافی خوب نیست. این مسئله باعث عدم تأمین اکسیژن و عناصر مفید می شود.
همچنین با نفروپاتی ، فیلتراسیون مختل می شود و ساختارهایی که وظیفه این فرآیند را بر عهده دارند تحت تأثیر قرار می گیرند.
ضایعات عروق پاها به یکی از دلایل ظهور پای دیابتی تبدیل می شوند. تغییر در هدایت عصب و گردش خون باعث سوء تغذیه در بافت عضلانی پاها می شود. بنابراین ، میکروآنژیوپاتی دیابتی اندام تحتانی باعث از بین رفتن صدای طبیعی پوست می شود. خشک تر می شود و هرگونه آسیب به عفونت منتهی می شود.
 هرگونه خراش و ضایعات درم برای مدت زمان طولانی بهبود می یابد. ممکن است بیمار زخم های استوایی ظاهر شود. خطرناکترین عارضه ای که می تواند باعث میکروآنژیوپاتی اندام تحتانی دیابت شود ، گانگرن است. منجر به قطع عضو و یا مرگ می شود.
هرگونه خراش و ضایعات درم برای مدت زمان طولانی بهبود می یابد. ممکن است بیمار زخم های استوایی ظاهر شود. خطرناکترین عارضه ای که می تواند باعث میکروآنژیوپاتی اندام تحتانی دیابت شود ، گانگرن است. منجر به قطع عضو و یا مرگ می شود.
تصویر بالینی
در مرحله اولیه ظاهر پاتولوژی ، علائم آن چنان نامرئی است که بیمار به سادگی آنها را نادیده می گیرد. با آسیب به رگ های پاها ، سوزن سوزن شدن و بی حسی جلوه های اصلی است.
با بروز ناهنجاری ، تظاهرات زیر رخ می دهد:
- درد در پاهای یک شخصیت کشنده ،
- تورم
- خستگی زیاد ،
- خشکی بیش از حد پاها و پاها ،
- سندرم تشنج
- ریزش مو
- از دست دادن حساسیت
- ظهور زخم های استوایی ، که درمان آن دشوار است.
مشکلات گردش خون باعث می شود که پاهای بیمار حتی در گرما نیز سرد باقی بماند. علاوه بر شکست عروق کوچک ، الیاف عصبی ، رگها و شریان ها غالباً در فرآیند غیر طبیعی دخیل هستند. این می تواند به تغییر رنگ پوست منجر شود - به رنگ زرد ، آبی یا رنگ پریده می شود.
نقض قوانین بهداشتی معمولاً به وخیم تر شدن اوضاع منجر می شود و پیش شرط هایی برای عفونت زخم ها ایجاد می شود. بنابراین ، پزشکان به شدت توصیه می کنند که پا را تمیز و تمیز نگه دارید.
در مراحل اولیه رتینوپاتی ، یک دوره بدون علامت مشاهده می شود. اما ، یک چشم پزشک در طول معاینه می تواند چنین تغییراتی را ثبت کند. در ابتدا ممکن است مگس یا جرقه در جلوی چشم ظاهر شود ، اما حدت بینایی کاهش نمی یابد.
سپس نوشتن ، کار در رایانه یا خواندن برای بیمار دشوار می شود. تصویر بالینی با آسیب دیدن شبکیه تشدید می شود. در صورت تماس با چشم پزشک ، خطر از بین رفتن کامل بینایی وجود دارد.
تشخیص نفروپاتی در مراحل اولیه توسعه بسیار مشکل ساز است. آسیب شناسی منحصراً با تشکیل ناخالصی های پروتئینی در ادرار آشکار می شود. تجزیه و تحلیل بالینی به تشخیص این ماده کمک خواهد کرد.
اگر آسیب کلیوی برجسته تر شود ، تورم ، افت فشار ، مشکل در ادرار وجود دارد. بسیاری از افراد ضعف مداوم را تجربه می کنند ، بوی آمونیاک از دهان می دهند.
تحقیقات تشخیصی
 اول از همه ، شما باید نوع دیابت را تعیین کنید. بیماری نوع اول وابسته به انسولین است ، آسیب شناسی نوع دوم نیازی به معرفی انسولین مصنوعی ندارد.
اول از همه ، شما باید نوع دیابت را تعیین کنید. بیماری نوع اول وابسته به انسولین است ، آسیب شناسی نوع دوم نیازی به معرفی انسولین مصنوعی ندارد.
پزشکان همچنین داده های پروفایل گلیسمی ، C-پپتید ، هموگلوبین گلیکوزی شده را تجزیه و تحلیل می کنند.
متخصص باید تاریخچه آسیب شناسی را مطالعه کند ، معاینه انجام دهد و عوارض را شناسایی کند. اگر سوء ظن به میکروآنژیوپاتی وجود دارد ، چنین مطالعاتی را انجام دهید:
- Fundusgraphy - میکروسکوپ ساختار فوندوس چشم چشم را تجزیه و تحلیل می کند. این روش به شما امکان می دهد تا شکننده بودن رگ های خونی ، ردیف لخته های میکروسکوپی خون و بستن لنز را تشخیص دهید.
- معاینه سونوگرافی از اندام های داخلی - به شما امکان می دهد اختلالات گردش خون ، افزایش اندازه کلیه و تجمع ادرار در لگن کلیه را تعیین کنید. این روش همچنین به شناسایی باریک بودن لومن عروق مختلف کمک می کند.
- تصویربرداری با رزونانس محاسباتی و مغناطیسی - به شبیه سازی ساختار اندام های هدف و تعیین تغییرات غیر طبیعی کمک می کند.
- آنژیوگرافی پاها - شامل اجرای تصاویر اشعه ایکس با استفاده از کنتراست است. با تشکر از روش ، می توان اندازه عروق و میزان رنگ آمیزی آنها را با کنتراست مشخص کرد.
- رئوواسوگرافی - برای ارزیابی جریان خون شریانی در پاها استفاده می شود. این مطالعه همچنین به تعیین پتانسیل مویرگها و کیفیت خروج وریدی کمک می کند.
روشهای درمانی
برای مقابله با آسیب شناسی ، لازم است به طور واضح تمام توصیه های پزشک را رعایت کنید. حتما سیگار را ترک کنید ، ورزش متوسطی انجام دهید و وزن را عادی کنید.
از رژیم غذایی حذف کربوهیدرات هایی است که به راحتی هضم می شوند. در برخی موارد ، رژیم غذایی با محدودیت نمکی لازم است.
علاوه بر انسولین ، بخشی از درمان پیچیده آسیب شناسی استفاده از فیتوفرمول های کلوئیدی است که بر همه عناصر رشد دیابت تأثیر می گذارد. آنها اثرات قند خون دارند ، میکروسیرکولاسیون را عادی می کنند ، مواد مورد نیاز برای جبران عوارض بیماری را به بدن تحویل می دهند.
در بیمارستان می توان از آنژیوپروتکتورها استفاده کرد که در ترمیم و محافظت رگ های خونی نقش دارند. این دسته شامل داروهایی مانند پارمیدین ، آنژین ، دیسینون است.
برای بهبود فرآیندهای متابولیک ، از trimetazidine و melphonate استفاده می شود. استفاده از استاتین ها مانند آتورواستاتین ، سیمواستاتین باید با احتیاط زیادی درمان شود. علاوه بر کاهش کلسترول ، آنها می توانند واکنشهای جدی جانبی را برانگیزند.


طبق نشانه ها می توان از ضد انعقاد کننده ها استفاده کرد. آنها به کاهش انعقاد خون کمک می کنند. این وجوه شامل fraxiparin ، هپارین و غیره است.
به عنوان یک مکمل برای درمان اصلی ، متخصصان مواردی مانند قرار گرفتن در معرض لیزر ، مغناطیس درمانی ، طب سوزنی را تجویز می کنند. همچنین سایر تکنیک های فیزیوتراپی که می توانند مورفولوژی عروق را عادی کنند و با درد پا مقابله کنند نیز قابل استفاده هستند.
میکروآنژیوپاتی در دیابت یک وضعیت نسبتاً جدی است که منجر به عواقب خطرناکی می شود. اجرای صحیح قرارهای پزشکی و تصحیح شیوه زندگی به جلوگیری از این امر کمک می کند. اگر علائم پاتولوژی ظاهر می شود ، باید بلافاصله با یک متخصص غدد مراجعه کنید. پس از عادی سازی شرایط ، متعاقباً لازم است معاینات پیشگیری سالانه انجام شود.
تظاهرات اصلی بیماری است
تصویر بالینی بیماری بستگی به محل و میزان ضایعه دارد.
در نتیجه افزایش فشار اسمزی ، که در اثر افزایش قند خون و مصرف بیش از حد آب ایجاد می شود ، بیمار تورم در سلول های بافت ایجاد می کند. به دلیل نقض پروتئین و متابولیسم چربی ، وضعیت عروق خونی بدتر می شود ، گلبول های قرمز خون آسیب دیده ، خونریزی (پورپورا) ظاهر می شود و نارسایی کلیوی رخ می دهد.
انواع دیگر این بیماری:
- نفروپاتی دیابتی - در یک سوم بیماران مشاهده شده است. با آن ، عملکرد کلیه مختل می شود ، تورم رخ می دهد ، مقدار زیادی پروتئین در ادرار وجود دارد ،
- آسیب شناسی عروق واقع در اندام تحتانی ،
- آسیب به عروق شبکیه چشم (آنژیوورینوپاتی).
ماهیت برگشت پذیر از تغییرات اولیه در عروق در طول روش درمانی حاکی از اقدامات درمانی کاملا متفاوت در مقایسه با درمان ضایعات عروقی عمیق آلی است.
بر این اساس ، سه مرحله از آنژیوپاتی در دیابت تشخیص داده می شود:
- بالینی
- عملکردی
- ارگانیک
بیمارانی که مرحله اول شکایت دارند معمولاً اتفاق نمی افتد. در طول معاینه هیچ آسیب شناسی وجود ندارد. اما طبق نتایج آنالیزهای بیوشیمیایی ، شاخص بالایی از کلسترول آشکار می شود ، تعداد مویرگهای انگشتان پا افزایش می یابد.
در مرحله دوم ، دردهای طولانی و خفیف و دردناک در پاها هنگام راه رفتن طولانی ظاهر می شود ، گرفتگی ظاهر می شود ، دمای پوست اندام تحتانی تا 2-3 درجه کاهش می یابد. تغییرات بیوشیمیایی ، جریان خون متناوب و فشار خون بالا ظاهر می شود.
در مرحله سوم ضایعات عروق پاها بیان شده و در نتیجه لنگش ، درد در پاها ، زخمهای استوایی ، آستول سرخرگ خلفی پا ایجاد می شود. تغییرات عروقی ، پویایی مثبت مثبت تحت تأثیر درمان غیر قابل برگشت هستند. مراحل تجویز ماکروآنژیوپاتی دیابتی برجسته تر است.

علاوه بر تجزیه و تحلیل بیوشیمیایی مورد نیاز:
- سونوگرافی Fundus ،
- توموگرافی کامپیوتری ،
- مطالعات اشعه ایکس
- تصویربرداری رزونانس مغناطیسی ،
- معاینه سونوگرافی رگ های خونی.
درمان بستگی به بومی سازی روند پاتولوژیک ، دلایل و شرایطی که در آن میکروآنژیوپاتی بوجود آمده است. در اکثر اوقات ، بیماران برای بهبود اثربخشی میکروسیرکولاسیون خون در بافتها ، دارو درمانی می کنند.

علاوه بر آن می توان از فیزیوتراپی تجویز کرد. یکی از شرایط نتیجه مطلوب در درمان درمانی ، رعایت اصول تغذیه و سبک زندگی توصیه شده توسط پزشک است.
توصیه کلاسیک در این مورد امتناع از مصرف غذاهای حاوی "کربوهیدرات سریع" - شیرینی پزی ، آب میوه و نوشیدنی شیرین ، ماکارونی ، شیرینی و برخی از انواع سبزیجات و میوه است. نمک غذا ممکن است محدود باشد.
فراق با عادت مانند استعمال سیگار برای بیماران امری حیاتی است. رزین ها و ترکیبات مختلف موجود در دود تنباکو به تشدید عروق و نکروز کمک می کند.
از جمله توصیه هایی که به یک اثر درمانی بهتر کمک می کند ممکن است پیروی از رژیم صحیح روز و توزیع فعالیت بدنی باشد.